Дерматит вокруг глаз чем лечить
Атопический дерматит вокруг глаз
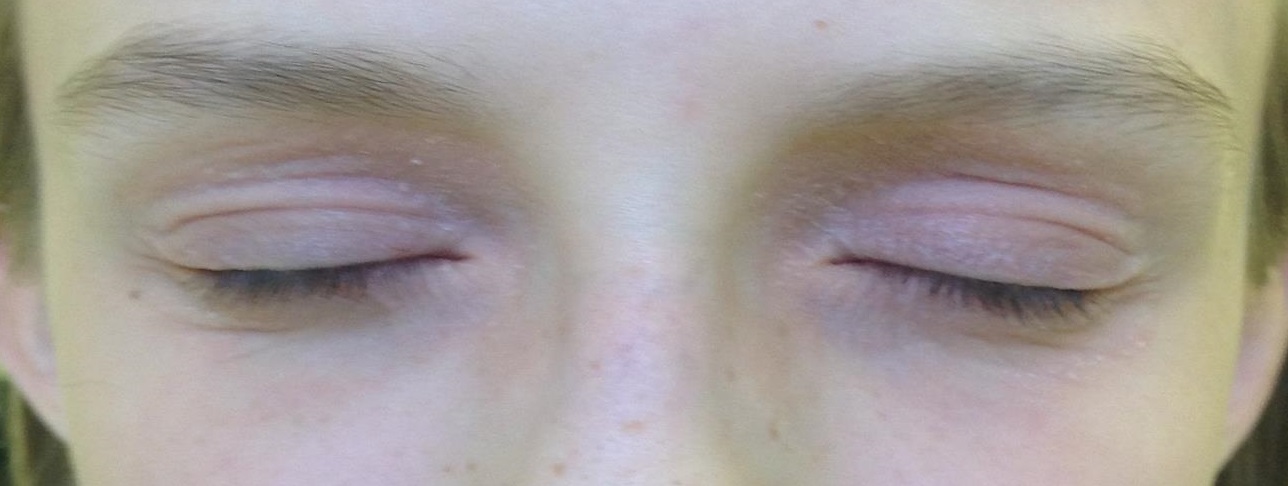
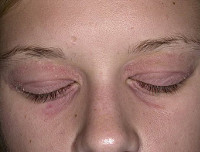
Атопический дерматит вокруг глаз в большинстве случаев является наследственным заболеванием и проявляется в раннем возрасте. Симптомы: сухая покрасневшая кожа, отеки вокруг глаз, мокнущие пузырьки, которые лопаются, подсыхают, образуют корки и трескаются. Все это сопровождается очень сильным зудом.
Заболевание хроническое. Причины возникновения бывают внешние и внутренние.
Атопический дерматит обычно проявляется на веках одного глаза.
Для правильного лечения атопического дерматита взрослых и детей нужно выявить аллерген, влияющий на возникновение болезни, и устранить его. После этого можно начинать терапию.
Полностью отказаться от использования косметических средств. Воспаленные участки мыть только проточной водой без гигиенических средств. После купирования болезни использовать для макияжа только гипоаллергенную косметику.
Для того, чтобы убрать воспаление делают примочки на глаза с антисептическими препаратами (фукорцин, марганцовка и т.д.). Мокнущие высыпания обрабатывают раствором фурацилина или марганцовки, смазывают ихтиоловой, серной или дегтярной мазью.
Если на коже сильное воспаление и трещины, больной испытывает нестерпимый зуд, то применяют мази метилпреднизолон, флуоцинолон, фторокорт и другие. Наиболее эффективной считается мазь с добавлением антибиотика – геокортон.
Аллергическое воспаление лечат антигистаминными препаратами.
Если атопический дерматит сопровождается нервным расстройством, врач должен прописать антигистаминные препараты, которые имеют седативный эффект. Это также позволит уменьшить сильный зуд.
Также для стабилизации состояния пациента рекомендуется в течение десяти дней принимать внутрь раствор хлористого кальция.
Можно применять препараты в виде капель (например, раствор преднизолона).
Для того, чтобы снять отек с глаз при атопическом дерматите применяют гормональные мази кортикостероидной группы, например гидрокортизон, но эти препараты имеют побочное действие, поэтому перед использованием необходимо проконсультироваться с врачом.
В комплексной терапии неплохие результаты дают народные средства: компрессы с травами, например с лекарственной ромашкой, отваром череды, тертой свежей тыквой.
Атопический дерматит может возникнуть и под глазами у ребенка. В этом случае срочно обратиться к врачу. Заболевание лечится очень долго и сложно. Необходима диета, постоянное увлажнение кожи вокруг глаз, медикаментозное лечение.
Какие мази от дерматита лучшие: гормональные или негормональные, и есть ли альтернатива
Рассматривая, какие мази применяют при дерматите, стоит сразу сказать, что они делятся на две большие группы: гормональные и негормональные. Они отличаются не только составом, но также степенью эффективности и безопасности.
Мазь считают лучшей от дерматита на коже у конкретного пациента, если она отвечает ряду требований:
Какими негормональными мазями можно лечить дерматит
Негормональные мази считают более безопасными, поскольку они имеют относительно натуральный состав. Это позволяет использовать наружное средство в течение длительного времени без какого-либо вреда для здоровья.
Именно негормональные мази считают лучшими при атопическом дерматите у ребенка. У взрослых в большинстве случаев в начале лечения врачи тоже стараются назначать именно такие мази. По принципу действия они делятся на несколько групп:
Поскольку средства с одним основным веществом могут снимать только один симптом, врачи часто назначают комбинированные мази. Они за счет нескольких активных компонентов могут оказывать не одно, а несколько эффектов. Примеры негормональных препаратов, претендующих на роль самой хорошей мази от дерматита:
Из плюсов негормональных мазей особое значение имеет минимум побочных эффектов. Еще большинство из них разрешены к применению у детей, беременных и кормящих женщин.
Главным минусом негормональных мазей часто выступает недостаточная эффективность. Из-за этого лечение может затянуться на несколько недель, месяц и даже дольше. При этом курс нельзя прерывать, иначе предыдущая терапия может оказаться неэффективной. В результате врачу все-таки приходится назначать более сильные гормональные средства.
Выбирая, какая мазь лучше от дерматита, нельзя игнорировать и другие недостатки негормональных мазей:
То есть при длительном лечении мазь вызывает аллергию, но при этом может не давать нужного эффекта.
Гормональные мази
Когда отсутствует положительная динамика от применения негормональных мазей, специалисты прибегают к гормональным препаратам. В их составе основным компонентом выступают глюкокорстикостероиды – гормоны, которые в теле человека вырабатываются надпочечниками. В основе механизма действия таких препаратов лежит влияние на обмен белков и углеводов. Гормональные мази восстанавливают уровень кортизона, при недостатке которого организм становится неспособен справляться с воспалительными процессами.
В зависимости от степени воздействия на кожу гормональные мази делятся на несколько категорий:
Последние используют только при самых тяжелых формах дерматита, поэтому первыми их никогда не назначают. Примеры гормональных мазей:
Главные недостатки гормональных мазей при лечении дерматита:
Гормональные средства могут претендовать на звание лучших мазей от дерматита, но только в плане эффективности. Да, они быстрее помогают справиться с симптомами заболевания, нежели негормональные. Но при этом они могут оказывать кратковременный эффект, требуют очень строгого соблюдения схемы лечения, имеют побочные эффекты и большой список противопоказаний, который включает:
Какую же мазь использовать
Как видно из обзора мазей от дерматита, и гормональные, и негормональные средства нельзя назвать идеальными для лечения такого заболевания. Клиника «ПсорМак» предлагает в качестве альтернативы и эффективную, и безопасную мазь. Она создана по собственной рецептуре и показывает свою эффективность уже в течение более 25 лет.
В составе мази отсутствуют гормоны. Вместо них только натуральные природные компоненты, которые делают мазь безопасной для детей, беременных и кормящих. Мазь не вызывает побочных эффектов, не приводит к аллергии и обострению симптомов.
Кроме того, мы комплексно подходим к лечению заболевания, прибегая к всесторонней работе с пациентом путем психотерапии, игло- и гирудотерапии. Еще мы разрабатываем для пациентов индивидуальную диету. Такой подход позволяет добиться стойкой ремиссии до 6 лет, что подтверждают отзывы и результаты лечения наших пациентов.
Атопический дерматит на веках и глазах: почему возникает и как бороться с недугом?
Высыпания при атопическом дерматите могут локализоваться практически на любых участках тела. Характерные области поражений зависят от возраста, но в целом наиболее часто – это локтевые сгибы, щеки, шея, грудь, ягодицы. Иногда атопический дерматит поражает веки, чем доставляет массу неудобств.
С одной стороны, опасность данной локализации объясняется тем, что кожа век особо тонкая и чувствительная. С другой – кожная сыпь нарушает эстетику лица, вызывает не только физический, но и психологический дискомфорт. Из-за столь нежной локализации резко ограничено количество средств, которые можно применять для лечения атопического дерматита на веках.
По каким причинам возникает атопический дерматит на веках?
В рамках многочисленных исследований было установлено, что основной причиной атопического дерматита является наследственность. Если заболевание есть хотя бы у одного из родителей, то с вероятностью до 50% оно может появиться и у ребенка. Тем не менее, для запуска патологического процесса необходим некий пусковой фактор, провоцирующий воспаление кожи. У каждого пациента они индивидуальны.
Одной их частых причин возникновения атопического дерматита на веках считается чрезмерная реакция на различные раздражители. Это могут быть химические компоненты в составе очищающих или моющих средств, пищевые продукты, косметика или средства для ухода за кожей, некоторые медикаменты, содержащиеся в воздухе пыль, пыльца растений, секрет насекомых и тому подобное.
Атопический дерматит вокруг глаз чаще отмечается у детей.
Диагностировать заболевание и выявить причину обострений может только врач. Поэтому при возникновении первых признаков атопического дерматита век необходимо обратиться к специалисту.
Вопреки опасениям родителей не бывает атопического дерматита на глазах, высыпания располагаются вблизи глаз на тонкой чувствительной кожи век. Но при выраженном воспелении может наблюдаться покраснение глаз и слезотечение.
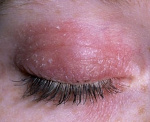
Ниже на фото представлено, как протекает атопический дерматит на веках.
Фото 1. Атопический дерматит на веках.
Чтобы подобрать грамотное лечение при атопическом дерматите в области кожи вокруг глаз, нужно уметь правильно диагностировать данное заболевание. Нередко под атопический дерматит под глазами и в периорбитальной области «маскируются» другие виды кожных заболеваний:
Подходы к лечению атопического дерматита вокруг глаз
Препараты для лечения атопического дерматита вокруг глаз назначает только врач, опираясь на данные о причинах обострения заболевания, о его течении, а также степени выраженности, площади поражения и индивидуальных особенностях пациента.
Первым шагом на пути к выздоровлению становится отказ от агрессивных средств по уходу за кожей век и от декоративной косметики. Нужно стараться максимально исключить факторы, способные провоцировать развитие воспаления. Поэтому также многие врачи советуют пересмотреть питание, исключить из рациона продукты с высоким риском аллергических реакций (фрукты и овощи яркого цвета, молочные продукты, морепродукты, орехи, мед и подобные).
Особое значение уделяется наружному лечению атопического дерматита в области вокруг глаз. Учитывая, что кожа век очень тонкая и весьма чувствительна к внешним воздействиям, в том числе к лекарственным препаратам на эту зону рекомендуется использовать негормональные средства, например, крем Скин-кап. Он разрешен к применению с 1 года, способствует устранению воспаления и шелушения, не имеет ограничений по локализации использования. Кроме того, крем Скин-кап содержит в составе увлажняющие и смягчающие компоненты (глицерин, компоненты на основе кокосового масла).
ВАЖНО! Применение гормональных мазей должно происходить под жестким контролем врача. Из-за особенностей кожи вокруг глаз выше риск нежелательных реакций.
Большое значение в терапии атопического дерматита век отводится уходу за нежной кожей этой области. Важно правильно очищать кожные покровы, тщательно их увлажнять, смягчать для уменьшения зуда. Для этого нужно использовать специализированные средства, рекомендованные для атопичной кожи. Они имеют оптимальный уровень pH, в их составе отсутствуют отдушки, красители и прочие химические вещества, способные провоцировать воспаление и аллергическую реакцию.
Важный этап ухода – это увлажнение, которое помогает не допустить сухости кожи, снижает вероятность шелушения, делает поверхность эластичной, упругой, восстанавливает липидный слой.
При острых и хронических процессах, при поражениях с сухостью и шелушением, дополнительно увлажняет кожу. Подходит для применения на кожу лица и другие участки тела
Аллергия на глазах
Аллергией называют системную (со стороны организма в целом) или локальную (со стороны какого-либо органа или участка, например, на коже) болезненно обостренную чувствительность к определенным веществам или группам веществ. Такие вещества, вызывающие аллергическую реакцию, называются аллергенами.
Современный мир по ряду параметров уже совершенно не соответствует естественной для человека среде обитания. К таким факторам относят загрязненный до ядовитости воздух, особенно городской; повышенный радиационный фон; мощные электромагнитные поля; саморазрушительные привычки, включая курение, употребление алкоголя или наркотиков, в т.ч. беременными женщинами; нездоровая, генетически модифицированная и/или импортируемая из других регионов земного шара пища; и особенно – продукция химической промышленности, которая составляет (наряду с электричеством) основу существования современного человеческого общества. Поэтому нет ничего удивительного в пандемическом распространении ряда заболеваний, которые ранее были крайне редки или вовсе неизвестны.
Распространенность аллергических реакций практически не поддается статистическому учету. По всей видимости, в развитых странах любой человек хотя бы однажды в течение жизни испытывает те или иные симптомы аллергии, в том числе на глазах и окружающих тканях. И если раньше аллергию называли «болезнью века», то в настоящее время ее гораздо чаще рассматривают как имманентную (внутренне присущую) плату за цивилизацию как таковую.
Причины аллергии
Аллергенов, фактически, столько же, сколько известных человеку веществ и соединений. Иными словами, причиной аллергической реакции на глазном яблоке (конъюнктиве) и коже вокруг глаз может стать что угодно: растительная пыльца, любые продукты питания, бытовая химия, шерсть животных, пух и перья птиц, домашняя пыль (кишащая микроскопическими клещами), укусы насекомых, средства гигиены и косметики, медикаменты, пот, слюна или волосы других людей, и т.д., и т.п. При этом по сей день досконально не прояснен этиопатогенетический механизм, который у одного человека «запускает» индивидуальную бурную (в некоторых случаях катастрофическую) реакцию на какое-либо вещество, а организм другого человека оставляется совершенно индифферентным к этому же веществу. Достоверно установлена, однако, роль врожденной предрасположенности, а также кумулятивный (накопительный) характер аллергенного действия.
Почему при аллергии страдают глаза?
Глаза относятся к «излюбленным мишеням» и зонам развития аллергических реакций. Ткани и структуры глазного яблока тонки, очень чувствительны, не слишком хорошо защищены от вредоносных воздействий внешней среды – и потому особенно уязвимы. Роговица, веки, ресницы, склеры, конъюнктива находятся в прямом контакте с воздухом, где в виде взвеси содержатся частицы бесчисленных веществ, а также с дождевой и водопроводной водой, с косметикой, шампунями, кремами, глазными каплями и гелями, контактными линзами. Кроме того, в непосредственной близости и в прямом сообщении с орбитой находятся многие другие, столь же уязвимые слизистые оболочки (нос, полость рта и пр.). Подвержены глаза и аллергическим реакциям на вещества, попадающие внутрь организма, например, на индивидуально-аллергенные продукты питания и медикаменты.
Какие бывают аллергические заболевания глаз?
Симптоматика аллергических реакций со стороны глаз очень многообразна. Это может быть более или менее легкое покраснение, зуд, пузырьковые высыпания, жжение на коже век (аллергический дерматит), воспаление прозрачной слизистой оболочки (аллергический конъюнктивит) со слезотечением, зудом и т.п. Однако в некоторых случаях реакция протекает значительно тяжелее и приводит к быстрому развитию кератита (токсико- или инфекционно-аллергическое воспаление роговой оболочки), увеита (аллергическое воспаление кровеносной системы глазного яблока), даже к поражениям сетчатки и диска зрительного нерва.
Наиболее распространенная форма глазной аллергической реакции, – конъюнктивит, – может принимать как острое, так и хроническое течение. Симптоматика примерно аналогична в обоих случаях: постоянное слезотечение, зуд или резь в глазу, слизистый экссудат, характерная стекловидная отечность конъюнктивы (хемоз).
Поллиноз, или сезонная «сенная» лихорадка, – типичный и широко распространенный пример аллергической реакции, включая реакцию глаз, на пыльцу растений. В классическом варианте пик поллиноза приходится на август и вызывается одним из самых мощных аллергенов пыльцой амброзии – (амброзия относится к т.н. «карантинным» сорнякам и должна целенаправленно уничтожаться специальной службой, что делается, судя по всему, далеко не повсеместно и без особых успехов). Причиной поллиноза может быть также тополиный или одуванчиковый пух, травы, цветы и любые другие растения. Аллергический конъюнктивит практически никогда не бывает изолированным и обычно сопровождается ринитом (насморком), неудержимым многократным чиханием, сыпью и зудом на коже; могут развиваться также приступы аллергической бронхиальной астмы.
Несколько отличается от поллиноза т.н. весенний катар – аллергический (керато-) конъюнктивит, который также относится к сезонным заболеваниям и развивается с приходом теплого времени года. Причина достоверно не установлена, однако достаточно аргументированной является гипотеза о том, что в основе весеннего катара лежит индивидуально-обостренная чувствительность (гиперсензитивность) к ультрафиолетовой части солнечного спектра, которая, вообще, опасна для глаз во многих аспектах. Не исключается также роль аллергенной пыльцы. Особенностями такого сезонного аллергического воспаления являются заболеваемость только в детском возрасте (преимущественно у мальчиков), хронический тип течения, присутствие в клинической картине симптомов светобоязни, усиленного выделения слезной и слизистой жидкости; специфическим проявлением служит также разрастание сосочковых высыпаний на внутренней конъюнктиве век («булыжная мостовая»), реже по лимбу – периметру роговой оболочки.
Как особая форма аллергической реакции рассматривается аллергия на контактные линзы, которая в большинстве случаев лишает пациентов с рефракционными аномалиями возможности пользоваться этим удобным способом оптической коррекции. Непосредственным аллергеном может выступать сам материал линзы либо раствор, в котором она хранится, однако на поверхности линзы могут оседать и летучие аллергены из воздуха (например, при применении аэрозольных лаков для волос, инсектицидов, дезодорантов и т.п.).
Аллергия ли это?
Для установления «аллергического» диагноза в офтальмологии требуется, прежде всего, тщательный анализ клинической картины и анамнеза, включая наследственную предрасположенность, случаи аллергии у кровных родственников, перенесенные пациентом аналогичные реакции в прошлом, известные ему и специфические для него аллергены, зависимость от времени года, присутствие домашних животных в квартире и т.д. Назначаются лабораторные исследования крови – в частности, изучается концентрация аллергических маркеров-эозинофилов, иммуноглобулина Е. Наиболее точным способом выявить аллерген, если он неизвестен, является серия внутрикожных инъекционных аллергопроб, однако даже при тестировании реакции на сотни потенциально аллергенных образцов нет гарантии, что будет найдено то вещество, которое является доминирующим аллергеном именно для данного пациента.
Лечение аллергии на глазах
Характерной особенностью любой аллергической реакции является то, что в отсутствие аллергена симптоматика исчезает без следа. Соответственно, идеальным способом лечения является полное устранение аллергенного фактора из жизненного пространства пациента, или же изоляция пациента от таких факторов (в некоторых случаях оптимальным выходом становится, например, переезд в другой регион или драматическое расставание с пушистым домашним питомцем).
В противном случае назначается как системная, так и локальная антиаллергическая терапия, которая, подобно любому другому медикаментозному лечению, имеет существенные недостатки и «подводные камни». Например, ряд препаратов этого действия (особенно предыдущих фармакологических поколений) негативно влияет на концентрацию внимания и/или вызывает сонливость; эффективность лечения может со временем снижаться из-за эффекта привыкания; с накоплением действующего вещества в отдельных случаях организм может отреагировать уже на компоненты самого лекарства как на аллерген, и т.п. Поэтому любая самодиагностика и самолечение в данном случае категорически противопоказаны: антиаллергическая терапия назначается (по результатам подтверждающей диагностики) и контролируется только специалистом соответствующего профиля.
Антигистаминные препараты
Вещество, которое является в организме медиатором и регулятором иммунных аллергических реакций, носит название гистамин. Соответственно, действие известных многим «антигистаминных препаратов» основано на ингибиции (подавлении, угнетении) специфической активности чувствительных к гистамину клеток, или h1- и h2-рецепторов. Антигистаминные препараты для применения в офтальмологии выпускаются в различных формах, но обычно это таблетки или глазные капли:
Гормональные средства в лечении аллергии
Для устранения воспалительных симптомов и уменьшения отечности могут назначаться кортикостероидные или нестероидные препараты.
Кортикостероиды обычно применяются в форме глазных капель, мазей или гелей, – как дополнительная терапия, особенно при хронических воспалениях аллергического генеза. Наиболее распространенные препараты – гидрокортизоновая глазная мазь, капли для глаз «Дексаметазон» и «Пренацид».
Однако лекарственные средства этой группы считаются небезопасными и ни в коем случае не должны приниматься пациентом произвольно, по собственной инициативе: побочным эффектом бесконтрольного применения могут стать стойкое повышение ВГД (внутриглазное давление), чрезмерное угнетение местного иммунитета и другие достаточно серьезные негативные последствия.
НПВС (нестероидные противовоспалительные средства)
Нестероидные противовоспалительные препараты назначаются, как правило, в рамках комбинированной терапии тяжелых сезонных катаров, конъюнктивитов, увеитов. К ним относятся капли:
Для устранения отечности и гиперемии (покраснения) слизистых глазных оболочек и кожи век могут быть предписаны лекарства сосудосуживающего действия, однако следует понимать, что этиопатогенетическим лечением собственно аллергии такие препараты не являются.
При проблемах с реакцией глаз на контактные линзы необходимо немедленно прекратить их ношение до консультации с наблюдающим офтальмологом. В любом случае, должны строго соблюдаться все правила и инструкции по безопасному и гигиеничному применению, хранению и уходу за линзами.
Дерматит век
Дерматит век – воспалительное поражение кожных покровов век. Основными симптомами заболевания являются жжение, зуд, специфические высыпания, гиперемия и отек. Для постановки диагноза применяются лабораторные (ИФА, ПЦР, определение уровня IgЕ, общий анализ крови, гистологическое исследование биоптата) и инструментальные методы исследования (биомикроскопия). В зависимости от этиологии болезни тактика лечения сводится к использованию антибактериальных средств, Н2-гистаминоблокаторов, глюкокортикостероидов, противовирусных препаратов или ингибиторов кальциневрина.
Общие сведения
Дерматит век представляет собой распространенную патологию, при которой отмечается изолированное поражение кожи век или его сочетание с аналогичными кожными проявлениями других локализаций. Согласно статистическим данным, каждый десятый человек на протяжении жизни отмечал у себя симптомы этой болезни. В структуре общей заболеваемости дерматитом веки и периорбитальная область поражаются в 27% случаев. Обычно в патологический процесс вовлекаются верхние веки. Себорейная форма чаще развивается у женщин молодого возраста, что связано с вегетоневрозом. Эпидемиологические сведения о распространенности заболевания отсутствуют.
Причины дерматита века
Воспаление кожи век и окологлазничной области является патологической реакцией, возникающей в ответ на воздействие множества экзогенных и эндогенных факторов. Установить этиологию не всегда представляется возможным. В детском возрасте ведущая роль отводится атопическим реакциям. Основные причины развития патологии:
Патогенез
При заражении вирусом простого герпеса появление клинической симптоматики обусловлено дермато-, мезо- и нейротропным действием патологического агента. У пациентов с капельными инфекциями в анамнезе (корь, ветряная оспа, скарлатина) дерматит является вторичной патологией, развивающейся из-за присоединения бактериальной флоры или атопической реакции на местные антисептики. В патогенезе себорейной формы болезни ведущее значение отводится нарушению нервной и нейроэндокринной дисфункции сальных желез. Часто первые симптомы возникают на фоне гормонального дисбаланса, в том числе – гормональной перестройки в пубертатном периоде.
Аллергический вариант болезни обусловлен реакцией гиперчувствительности немедленного или замедленного типа, что определяется типом сенсибилизации организма. При немедленном типе признаки выявляются через 15-30 минут после воздействия триггера и полностью исчезают спустя 1-2 часа. При замедленном типе клиническая симптоматика развивается через 6-12 часов, внешние изменения нивелируются только через несколько дней или недель. Кожа пальпебральной зоны наиболее чувствительна к неблагоприятному воздействию физических факторов. Это обусловлено анатомо-физиологическими особенностями строения (тонкие кожно-мышечный и конъюнктивально-хрящевые слои).
Симптомы дерматита века
При герпетическом происхождении заболевание развивается остро. На фоне гиперемии кожных покровов лица и век появляются небольшие пузырьки, заполненные прозрачным содержимым. Пациенты отмечают, что специфические элементы сыпи образуются на фоне общей гипертермии. Их формированию предшествует чувство жжения и зуда в периорбитальной зоне. Со временем на месте пузырьков образуются сухие корочки, которые бесследно исчезают через 2 недели. Для герпетической формы характерна высокая склонность к рецидивам. Если этиологическим фактором выступает заражение вирусом опоясывающего герпеса, то в клинической картине доминируют жалобы на сильную боль в области высыпаний. Элементы сыпи располагаются по ходу нервных волокон.
При аллергическом дерматите больные предъявляют жалобы на отечность и гиперемию пальпебральной области. На коже обнаруживается везикулезная, реже буллезная сыпь. Из-за сильной отечности больной часто не может открыть глаза. В уголках глазной щели наблюдается мацерация кожных покровов. При замедленном варианте гиперчувствительности кожа постепенно утолщается и становится более сухой. Далее появляется пятнистая или папуловезыкулезная сыпь. При тяжелом течении аллергического процесса развивается ангионевротический отек окологлазничной зоны (отек Квинке), часто распространяющийся на окружающие ткани: нос, губы, щеки.
При себорейном происхождении патологии пациенты отмечают жирный блеск, шелушение кожи и выпадение ресниц. Роговой слоя эпидермиса утолщен. Рано возникает кожный зуд. Первым поражается передний пальпебральный край, что обусловлено расположением сальных желез у корней ресниц. Далее признаки дерматита выявляются в области скул, крыльев носа, лба. Зачастую патологический процесс распространяется на кожу волосистой части головы. Для атопического дерматита века свойственно появление очагов гиперпигментации. У детей часто формируется дополнительная складка нижнего века (симптом Денье-Моргана).
Осложнения
Осложненное течение характерно при образовании пустул и везикул на коже век. Вскрытие пузырьков нередко сопровождается их инфицированием. Частыми исходами болезни являются острый блефарит и блефароконъюнктивит. Формирование эрозивных дефектов осложняется образованием плотных келоидных рубцов и деформацией века. Пациенты отмечают нарушение функции смыкания глазничной щели. Лица с дерматитом подвержены риску развития воспалительных осложнений переднего сегмента глаз (кератит, кератоконъюнктивит). В редких случаях наблюдается формирование абсцесса века.
Диагностика
При подозрении на дерматит проводится физикальное обследование, назначаются специфические методы диагностики. При помощи биомикроскопии глаза с использованием щелевой лампы определяется гиперемия, отечность век и патологические высыпания, характер которых зависит от этиологии заболевания. При наличии герпетических пузырьков показана их пункция с дальнейшим микроскопическим анализом содержимого. Лабораторные методы исследования включают:
Лечение дерматита века
Терапевтическая тактика определяется этиологией заболевания. При герпетической форме пузырьки на веках смазывают мазью, содержащей в своем составе ацикловир. Наносить лекарственные средства следует при появлении первых клинических симптомов. Помимо местного лечения показан прием иммунотерапевтических препаратов (рекомбинантный интерферон, иммуномодуляторы). Продолжительность курса 10-14 дней. Через 1-2 месяца после купирования симптоматики рекомендовано введение герпетической вакцины для достижения стойкой ремиссии.
Первый этап в лечении аллергического дерматита – устранение этиологического фактора. Пациентам показано применение антигистаминных средств. На кожу век наносят кортикостероидные мази. При осложненном течении назначают гормональные средства коротким курсом. При себорейном генезе заболевания топические глюкокортикостероиды применяют в комбинации ингибиторами кальциневрина. В случае выраженной воспалительной реакции используют противовоспалительные средства в виде примочек. Для профилактики развития бактериальных осложнений на пальпебральную зону наносят 1-2% спиртовые растворы анилиновых красителей. При выраженном зуде дополнительно показаны Н2-гистаминоблокаторы.
Прогноз и профилактика
При своевременном лечении прогноз благоприятный. Специфические превентивные меры не разработаны, неспецифические направлены на предупреждение контакта с этиологическим фактором. При работе с производственными химикатами необходимо использовать средства индивидуальной защиты (очки, маска). Пациентам с рецидивирующей герпетической инфекцией в анамнезе при развитии первых симптомов (зуд, жжение) следует наносить на веко лекарственное средство, не дожидаясь появления сыпи. При себорейной природе основное внимание должно уделяться коррекции гормональной дисфункции.