Что такое госпитальная среда
Что такое госпитальная среда
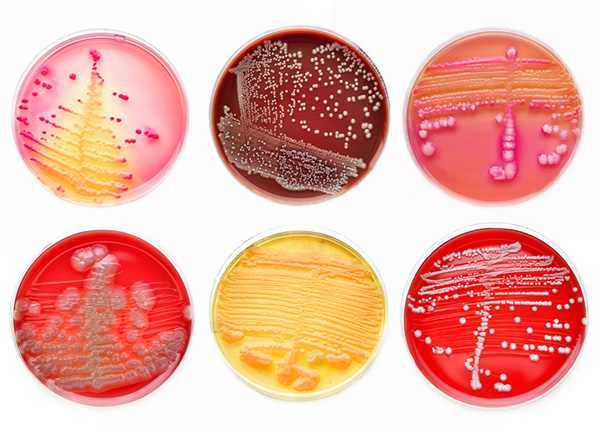
Известно [1, 2], что высокие уровни внутрибольничных инфекций (ВБИ) в многопрофильном стационаре обусловлены комплексом факторов. При этом внутрибольничная среда вносит ключевой вклад и предопределяет вероятность развития госпитальной инфекции. Что касается раневых послеоперационных осложнений, их связь с состоянием внутрибольничной среды неоднозначна. Нередко, особенно в отделениях хирургического профиля, в качестве возбудителей заболеваний доминируют условно-патогенные микроорганиз- мы [3, 4]. В связи с этим представляло интерес проанализировать структуру, динамику бактериальной загрязненности госпитальной среды Краснодарского военного госпиталя в период с 2003 по 2010 гг. (таблица) и заболеваемость ВБИ.
Показатели бактериальной загрязненности госпитальной среды в период с 2003 по 2010 гг.
Санитарно-бактериологические, в т.ч.:
— смывы на объектах питания
— контроль качества дезинфекции
— смывы с поверхностей в х/о
— отделяемое из носа на стафилококк
Сопоставление данных о характере госпитальной микробной флоры (преобладала грамотрицательная) и результатов посевов из гнойных послеоперационных ран (преимущественно грамположительная микрофлора) позволяет предположить, что связь раневых послеоперационных осложнений в госпитале с состоянием внутрибольничной бактериальной загрязненности объектов недостаточно выражена.
Немаловажным является фактор микроклимата в основных помещениях госпиталя. Преимущественно естественная (форточная) система вентиляции при отсутствии приточно-вытяжной вентиляции с механическим побуждением не обеспечивает необходимую кратность воздухообмена, что способствует повышению влажности в помещениях, создает условия для размножения микроорганизмов и увеличения заражающей дозы патогена. Неблагополучие в состоянии коммуникаций (канализации, водоснабжения) также может приводить к возникновению внутрибольничных острых кишечных инфекций. В целом, согласно результатам исследования проб воды, она соответствует нормам, однако регулярно высеваются бактерии группы кишечной палочки из холодной воды. Вспышек острых кишечных инфекций в госпитале за анализируемый период не зарегистрировано.
Анализ результатов проведенных исследований позволил определить весовые коэффициенты факторов госпитальной среды, стимулирующих развитие госпитальных инфекций. Влияние их на внутрибольничную заболеваемость в порядке убывания распределяется в следующем порядке: санитарно-гигиенический и противоэпидемический режим в отделениях, водоснабжение, питание, микроклимат, состояние здоровья медицинского персонала, обращение с медицинскими отходами. Важными факторами остаются обеспеченность госпиталя кадрами и уровень их подготовки.
Таким образом, стационар остается «зоной повышенного риска» в части обеспечения инфекционной безопасности пациента и медицинских работников. Для своевременного и адекватного проведения необходимых и достаточных по своему объему профилактических мероприятий необходима количественная оценка значимости факторов госпитальной среды и четкая организация системы мероприятий производственного контроля над соблюдением противоэпидемического режима в многопрофильном госпитале.
Внутрибольничные инфекции: особенности, источники, возбудители
Ежегодно в США регистрируют около 1,7 млн случаев внутрибольничных инфекций, вызванных микроорганизмами, при этом 99 тыс. из них заканчиваются летально. В развитых странах Европы смертность от внутрибольничных инфекций составляет 25 тыс. случаев в год, из них две трети обусловлены грамотрицательными бактериями. В нашей стране внутрибольничные инфекции в два раза повышают риск летального исхода
Внутрибольничные инфекции
Изучение внутрибольничных инфекций (ВБИ) началось более 150 лет назад, но по-прежнему они остаются серьезной проблемой, приводя к удлинению сроков лечения, хронизации процесса, инвалидности, а в наиболее тяжелых случаях — к смерти больных. Согласно определению ВОЗ, внутрибольничными инфекциями считаются любые клинически выраженные заболевания микробного происхождения, поражающие больного в результате его госпитализации или посещения лечебного учреждения либо возникающие в течение 30 дней после выписки из больницы.
К внутрибольничным инфекциям также относятся инфицирование сотрудников больницы, связанное с их профессиональной деятельностью. Эти болезни отличаются механизмами и факторами передачи, особенностями течения эпидемиологического и инфекционного процессов, а также особой ролью медицинского персонала в возникновении, поддержании и распространении инфекции. Подобные инфекции могут быть обусловлены широким внедрением в практику инструментальных, эндоскопических, биохимических и других методов диагностики, которые сопряжены с нарушением целости покровов тела человека. Проблема в том, что конструкция некоторых медицинских приборов не позволяет произвести их полную стерилизацию после каждой процедуры, оставляя лазейку для проникновения нежелательных микробов во внутреннюю среду организма человека.
Агенты ВБИ
Всего насчитывается более 200 агентов, которые могут быть причиной внутрибольничных инфекций. До появления антибиотиков основными из них были стрептококки и анаэробные палочки. Однако после начала клинического применения антибиотиков возбудителями основных внутрибольничных инфекций стали ранее непатогенные или условно-патогенные микроорганизмы. К ним относятся стафилококки (Staphylococcus aureus, St. epidermidis, St. saprophiticus), стрептококки (Streptococcus spp.), энтерококки (Enterococcus faecalis, Enterococcus durans), эшерихия (Escherichia coli), клебсиелла (Klebsiella spp.), энтеробактер (Enterobacter spp.), протей (Proteus mirabilis), серрация (Serratia marcescens), псевдомонада (Pseudomonas aeruginosa). Нередко встречаются ВБИ, вызываемые Providencia spp., Stenotrophomona smaltophilia, Acinetobacter baumannii, Citrobacter spp., Clostridium difficile и другими микроорганизмами.
Всего насчитывается более 200 агентов, которые могут быть причиной внутрибольничных инфекций
Очень опасна комбинация «стафилококк+протей+синегнойная палочка», поскольку в результате развивается особо тяжелый деструктивно-некротический энтероколит с парезом кишечника и симптомами его динамической непроходимости, следствием которых нередко является летальный исход.
Роль облигатно-патогенных микроорганизмов в развитии внутрибольничных инфекций невелика. В неинфекционных стационарах регистрируют несколько нозологических форм инфекций, вызванных возбудителями этой группы. К ним относятся вирусы гепатитов В, С, D, ВИЧ, гриппа и других ОРВИ, острых кишечных вирусных инфекций, герпеса, цитомегаловирусной инфекции, а также анаэробные клостридии и хламидии.
ВОЗ предупреждает
Эксперты ВОЗ совместно с отделом инфекционных заболеваний при Тюбингенском университете (Германия) назвали 12 бактерий, которые представляют наибольшую опасность для здоровья человека.
В первую критическую группу вошли Acinetobacter baumannii, Pseudomona saeruginosa и Enterobacteriaceae, которые часто выявляют в больницах и домах престарелых, причем заражение ими может привести к развитию смертельных инфекций, например пневмонии и заболеваний крови. Эти бактерии устойчивы к большинству антибиотиков, в том числе карбапенемам и цефалоспоринам.
Основные пути приспособления больничных штаммов — это устойчивость к одному или нескольким антибиотикам широкого спектра действия и снижение чувствительности к антисептикам
Во вторую группу списка ВОЗ включены Enterococcus faecium, Staphylococcus aureus, Helicobacter pylori, Campylobacter spp., Salmonellae и Neisseria gonorrhoeae. К третьей категории отнесены Streptococcus pneumoniae, Haemophilus influenzae и Shigella spp.
Госпитальные штаммы
В результате циркуляции условно-патогенных микроорганизмов в больнице происходит их естественный отбор с образованием наиболее устойчивого госпитального штамма. Мутации или горизонтальный перенос генов с помощью плазмид позволяет больничным микроорганизмам приобрести новые свойства, не характерные для «диких» штаммов этого вида.
Основные пути приспособления больничных штаммов — это устойчивость к одному или нескольким антибиотикам широкого спектра действия и снижение чувствительности к антисептикам. Госпитальные штаммы очень разнообразны, в каждой больнице или отделении возможно появление своего характерного штамма со свойственным только ему набором биологических свойств. При этом популяции возбудителей внутрибольничных инфекций отличаются не только гетерогенностью, но и динамичностью во времени.
Из больниц антибиотикорезистентные штаммы, особенно это касается грамотрицательных бактерий, постепенно начинают распространяться во внебольничную среду.
Эковары
Эковары — это варианты одного вида микроорганизма, которые приспособились к обитанию в определенной экосистеме. В данном случае выделяют больничные и внебольничные эковары. Больничными эковарами люди заражаются в основном во время инъекций, операций, переливания крови, гемосорбции, гемодиализа, мануальных и эндоскопических исследований и др.
Госпитальные инфекции, обусловленные внебольничными эковарами, часто возникают при нарушении целости покровов тела на фоне общего снижения иммунитета. Возбудители инфекций проникают во внутреннюю среду организма при повреждении слизистых оболочек, через ожоги, травматические раны, открытые гнойно-воспалительные очаги.
Устойчивые к большинству антибиотиков штаммы золотистого стафилококка (methicillinresistant Staphylococcus aureus — MRSA) стали настоящим бичом больниц. Несмотря на все усилия, ликвидировать инфекцию не удается
Больничные эковары способны вызывать госпитальную инфекцию не только при снижении функции иммунной системы, но и при нормальном иммунном ответе после инъекций или операций. Причем инфицирующая доза больничного эковара может быть относительно небольшой. Для появления инфекции, вызванной внебольничным эковаром, кроме снижения иммунитета, необходимо еще два условия: пассивное проникновение возбудителя во внешнюю среду организма и массивная инфицирующая доза.
Генетическая стабильность больничных инфекций Pseudomonas aeruginosa
Прежде считалось, что в больничной среде бактерии изменяются ускоренными темпами, увеличивая таким образом генетическое разнообразие внутрибольничной микрофлоры. Для изучения этого вопроса датские ученые проследили генетические изменения бактерии Pseudomonas aeruginosa, которые произошли с 70-х годов прошлого века в пределах одной из больниц Копенгагена. Для этого они использовали бактериальные штаммы, выделенные в анализах больных муковисцидозом, поскольку Pseudomonas aeruginosa является источником инфекций дыхательных путей, осложняя течение этой болезни.
Хирург и специалист по инфекционным заболеваниям Марк Шпигельман из Университетского колледжа в Лондоне считает, что повышенные требования к гигиене в хирургических клиниках парадоксальным образом способствуют распространению внутрибольничных инфекций
Один вариант штамма в течение 35 лет дал около 200 000 поколений, переходя от одного пациента к другому. В связи с высокой неоднородностью условий и длительным временем можно было бы ожидать широкой генетической диверсификации исходного штамма, но оказалось, что внутрибольничные инфекционные возбудители после периода быстрых адаптаций изменяются относительно мало, скорость мутирования у них низкая и расщепления на отдельные линии не происходит.
Эти наблюдения на первый взгляд кажутся противоречивыми, так как долгая эволюция в нестабильных условиях могла бы способствовать повышению генетического разнообразия. Тем не менее выяснилось, что, несмотря на то что внутренняя среда больного весьма неустойчива и разнородна из-за инфекций и постоянного лечения всевозможными препаратами, эта разнородность не способствует быстрому увеличению генетического разнообразия.
Clostridium difficile
Спорообразующая бактерия Clostridium difficile относится к стойким и трудноискоренимым возбудителям больничных инфекций. Заражение происходит через руки медицинского персонала, например, при измерении ректальной температуры, причем не помогает даже использование индивидуальных чехлов для датчиков.
У получавших антибиотики больных (даже однократно перед операцией) под влиянием токсинов Clostridium difficile возможно развитие псевдомембранозного колита, основным проявлением которого является диарея. У некоторых больных профузная диарея сопровождается интоксикацией, высокой лихорадкой, лейкоцитозом. Если пациент продолжает получать антибиотики вплоть до выписки, то псевдомембранозный колит может начаться дома.
MRSA — повод для изменений правил больничной гигиены
Устойчивые к большинству антибиотиков штаммы золотистого стафилококка (methicillinresistant Staphylococcus aureus — MRSA) стали настоящим бичом больниц. Несмотря на все усилия, ликвидировать инфекцию не удается. Вне больниц бактерия, как правило, теряет активность. Однако в последнее время все чаще отмечают случаи, когда инфекция выходит за пределы медицинских учреждений.
Хирург и специалист по инфекционным заболеваниям Марк Шпигельман из Университетского колледжа в Лондоне считает, что повышенные требования к гигиене в хирургических клиниках парадоксальным образом способствуют распространению внутрибольничных инфекций. При этом он указывает на два принципиальных факта, которые должны объяснить неэффективность борьбы с инфекцией в больницах. Во-первых, избыточные меры гигиены, применяемые в больницах, особенно в хирургических отделениях, уничтожают безвредные бактерии, создавая тем самым среду для заселения бактериями MRSA. Во-вторых, применение антибиотиков с гигиенической целью, в частности использование антибактериального мыла, не только приводит к появлению устойчивых к антибиотикам штаммов, но и активизирует защитные механизмы у бактерий, которые в менее агрессивной среде не действуют.
Как специалист по истории и развитию инфекционных заболеваний в древних человеческих популяциях Марк Шпигельман предлагает предпринять ряд мер по борьбе с инфекцией. Прежде всего надо строго разделить больницы, где используют антибиотики, от тех, где их не применяют (прежде всего это касается хирургических отделений). Разделение должно быть очень жестким. Персонал не должен совмещать работу в больницах разного типа.
В случае необходимости использовать антибиотики в клинике, где они запрещены, больного следует перевести в другое медицинское учреждение. Кроме того, выдвинуто неожиданное предложение по изменению гигиенических процедур. Предлагается вместо антибиотиков при подготовке к операции использовать пробиотики, которые помогут противостоять болезнетворным бактериям.
Татьяна Кривомаз, д-р техн. наук, канд. биол. наук, профессор
Что такое госпитальная среда
Несмотря на поиск и внедрение новых методов борьбы с госпитальными микробами, проблема внутрибольничных инфекций остается одной из самых острых в современных условиях, приобретая все большую медицинскую и социальную значимость [1]. Актуальность проблемы внутрибольничных инфекций обусловлена появлением так называемых госпитальных (как правило, полирезистентных к антибиотикам и химиопрепаратам) штаммов стафилококков, сальмонелл, синегнойной палочки и других возбудителей. Они легко распространяются среди детей и ослабленных, особенно пожилых, больных со сниженной иммунологической реактивностью, которые представляют собой так называемую группу риска [7, 8, 9].
Заболеваемость госпитальными инфекциями колеблется от 5 до 20 % от общего числа пациентов, госпитализированных в лечебные учреждения [5]. По результатам ряда исследований, уровень смертности в группе госпитализированных и приобретших внутрибольничные инфекции пациентов в 8–10 раз превышает таковой среди госпитализированных больных без внутрибольничных инфекций [1, 5]. Возбудители госпитальных инфекций отличаются высоким персистентным потенциалом и быстро развивающейся устойчивостью к дезинфектантам и антибиотикам, что позволяет патогенной микрофлоре длительное время находиться в окружающей среде и противостоять защитным силам макроорганизма.
Нозокомиальные инфекции большей частью обусловлены бактериальным происхождением. Вирусные, грибковые возбудители и простейшие встречаются гораздо реже. Особенностью нозокомиальных инфекций является то, что они могут вызываться не только облигатными (например, M. tuberculosis), но и оппортунистическими возбудителями со сравнительно невысокой патогенностью (S. maltophilia, Acinetobacter spp., Aeromonas spp. и др.), особенно у пациентов с иммунодефицитами. Несмотря на более низкую вирулентность оппортунистических микроорганизмов по сравнению с «классическими» возбудителями нозокомиальных инфекций (S.aureus, P. aeruginosa, E. coli, Klebsiella spp.), их этиологическое значение в последние годы значительно возросло [2, 4, 6].
В связи с этим целью данного исследования было выявление основных особенностей внутрибольничных штаммов Staphylococcus aureus нозокомиальных инфекций, включая персистентный потенциал, антибиотикорезистентность и чувствительность госпитальных штаммов к дезинфектантам.
Наиболее общим качественным определением, характеризующим способность микроорганизма взаимодействовать с восприимчивым макроорганизмом с развитием инфекционного процесса, является патогенность. В качестве количественной меры патогенности традиционно используется понятие «вирулентности», отражающее интенсивность альтерирующего действия инфекта в отношении организма хозяина. В клинике критериями вирулентности микроорганизмов служат тяжесть инфекционных процессов и интенсивность отдельных симптомов и синдромов, что зависит от набора токсинов, ферментов, адгезивных и инвазивных свойств бактерий. Другой стороной патогенности микроорганизмов является способность не только инициировать развитие инфекционного процесса, но и поддерживать его в течение относительно длительного периода времени (персистенция) [4].
Материалы и методы исследования
Бактериологическое исследование микробной обсемененности объектов внешней среды было проведено согласно методическим рекомендациям по санитарно-эпидемиологическому режиму [4]. Отбор проб с поверхностей различных объектов осуществляли методом смывов. Идентификацию штаммов производили с учетом их морфологических и культуральных признаков. В качестве факторов персистенции изучены антилизоцимная, антикомплементарная, каталазная активности [5]. Антибиотикочувствительность исследовали диско-диффузионным методом. Чувствительность выделенных штаммов к 0,01 % раствору анолита исследовали путем добавления в соответствующем разведении к жидкой бактериальной культуре. Статистическую обработку проводили стандартными методами.
Результаты исследования и их обсуждение
При исследовании смывов в лечебном учреждении в 35 % случаев были выделены штаммы Staphylococcus аureus, в 17 % проб были выделены штаммы Klebsiella pneumoniae, в 10 % – Proteus vulgaris и Proteus mirabilis, в 2–5 % – Enterobacter, Acinetobacter. Так как наиболее часто встречаемыми штаммами являлись штаммы Staphylococcus aureus, были исследованы характеристики золотистого стафилококка.
В качестве факторов персистенции исследовали антилизоцимную (АЛА), антиинтерфероновую (АИА), антикомплементарную (АКА) активности как возможные пути противостояния кислороднезависимому механизму фагоцитоза и активность антиоксидантного бактериального фермента – каталазы. Антилизоцимной активностью обладало 67 % (20 культур) из 30 изученных штаммов. АИА обладало 44 % (13 культур), АКА обладали 34 % (10 культур) изученных нами штаммов S.aureus.
Известно, что первичными бактерицидными факторами, выделяемыми фагоцитами, являются перекись водорода и продукты ее свободнорадикального разложения, такие как гипохлорид и гидроксильный радикал [5]. Стафилококки приспосабливаются выживать в среде с повышенной концентрацией перекиси водорода путем индукции генов раннего ответа на окислительное повреждение [5]. Белковыми продуктами этих генов являются, среди прочих, фермент каталаза, разлагающий перекись водорода до нейтральных продуктов – воды и молекулярного кислорода и фермент супероксиддисмутаза, разлагающий супероксид анион радикал до молекулярного кислорода. Каталазная активность была выявлена у 80 % штаммов, при количественной оценке каталазной активности бактерий обнаружено, что большая часть штаммов (55 %) обладала высокой активностью фермента (4,0–5,1 ед./20 млн).
35–42 % штаммов S. aureus обладали множественной резистентностью, проявляя при этом чувствительность к препаратам цефалоспоринов (цефтриаксон, цефотаксим, цефуроксим). Для исследования чувствительности к применяемым в лечебных учреждениях дезинфектантам была проведена серия опытов по определению чувствительности S. aureus к раствору анолита. Обнаружено, что выделенные штаммы проявили устойчивость более чем в 60 % случаев к 0,01 % раствору анолита.
Таким образом, при изучении основных особенностей внутрибольничных инфекций, включая персистентный потенциал, антибиотикорезистентность и чувствительность госпитальных штаммов к дезинфектантам можно сделать следующие выводы:
1. При дальнейшем подборе дезинфектантов в стационарах необходимо учесть, что выделенные штаммы проявили устойчивость к 0,01 % раствору анолита, применяемого в современных медицинских учреждениях для дезинфекции. Возможно, данный дезинфицирующий раствор необходимо применять в более высокой концентрации или заменить его другим раствором.
2. Высокий персистентный потенциал выделенных штаммов стафилококков является фактором риска для пациентов, приводя к развитию затяжных гнойно-воспалительных заболеваний. Поэтому изучение патогенетически значимых свойств микроорганизмов, направленных на инактивацию эффекторов противоинфекционого иммунитета и тем самым нарушающих процесс элиминации патогена из очага воспаления [10], может стать альтернативным подходом к прогнозированию длительности течения гнойно-воспалительных заболеваний и дает возможность своевременного подключения иммунокорригирующих препаратов.
Рецензенты:
Борукаева И.Х., д.м.н., профессор кафедры нормальной и патологической физиологии КБГУ, ФГБОУ ВПО «Кабардино-Балкарский государственный университет им. Х.М. Бербекова», г. Нальчик;
Хасаева Ф.М., д.б.н., профессор кафедры ветеринарной и санитарной экспертизы, ФГБОУ ВПО «Кабардино-Балкарский государственный аграрный университет им. В.М. Кокова», г. Нальчик.
Госпитальный анализ (4 обязательных анализа)
Госпитальный анализ необходим для того, чтобы правильно оценить состояние здоровья пациента перед госпитализацией в стационар. Для этого врач выдает памятку, содержащую перечень необходимых исследований, анализы, в зависимости от профиля стационара. Чаще всего такая памятка содержит следующие лабораторные исследования: общий анализ крови, общий анализ мочи, биохимический анализ крови, группа крови, резус-фактор и коагулограмма, анализ крови на сифилис, ВИЧ и гепатиты В и С.
Какую клинику для проведения указанных исследований выбрать? Руководствоваться принципом: чем ближе, тем лучше? Или выбрать государственные лаборатории? Какой критерий выбора лаборатории для прохождения исследования наиболее важен? Ответ очевиден: нужно сдавать кровь в той клинике, где находится сертифицированная лаборатория, используются новейшие анализаторы, тогда достоверный результат гарантирован. Такие возможности есть в клинике «А-Медик», в которой выполнение всех лабораторных исследований проходит в строго регламентированном порядке на современном оборудовании. Именно поэтому результаты анализов вы получите в кратчайшие сроки. В случае необходимости расшифровки результатов анализов вы можете позвонить по телефону, и чуткий администратор запишет вас на консультацию к специалисту, который ответит на все вопросы и проанализирует все отклонения от нормальных показателей.
Исследования на инфекции
Подготовка к сдаче

Важно понимать, что положительный результат анализов не всегда означает наличие инфекции в организме пациента. Необходимо с результатами лабораторных исследований обратиться к высококвалифицированному врачу, который правильно оценит показатели. В клинике «А-Медик» прием ведут опытные врачи высшей квалификации и к.м.н., которые помогут расшифровать значения всех исследований, в том числе госпитальных, направить вас на дополнительное обследование в случае необходимости и проконсультировать в удобное для вас время. Благодаря регулярному обновлению парка медицинской аппаратуры, в том числе лабораторной, все анализы будут детально исследованы, и вы получите достоверный результат достаточно быстро. Доверьте свое здоровье профессионалам!