Что такое гепаторенальный синдром
Гепаторенальный синдром симптомы и лечение
Гепаторенальный синдром – это нарушение функционирования почек и печени, которое развивается, если патологический процесс возникает в одном из этих органов, или при одновременном поражении под воздействием вредных для организма экзо- и эндогенных факторов. Подвержены заболеванию больше всего мужчины в возрасте старше 40 лет. Причинами возникновения гепаторенального синдрома являются профессиональные интоксикации, острые отравления, оперативные вмешательства, вирусные гепатиты, цирроз, сепсис, инфекции, ожоги, гемолитические реакции, медикаментозные поражения, циркуляторные расстройства, алкогольная интоксикация.
Симптомы гепаторенального синдрома
Симптомы гепаторенального синдрома зависят от сочетания признаков почечной недостаточности и портальной гипертензии. Чаще всего заболевание характеризуется жаждой, асцитом, тошнотой, рвотой, понижением артериального давления, желтухой, апатией, слабостью, заторможенностью нервных реакций, уменьшением суточного количества мочи. Врачи нашей клиники диагностируют гепаторенальный синдром при помощи лабораторного исследования крови и мочи, а также инструментальных методов (ультразвукового исследования и допплерографии почек).
Лечение гепаторенального синдрома
Лечение гепаторенального синдрома заключается в купировании недостаточности печени. Обратившись в нашу клинику, пациент получает возможность тщательной диагностики, в результате которой будет точно определена болезнь и разработана индивидуальная схема лечения. Квалифицированные врачи подберут диету и проведут соответствующую дезинтоксикационную терапию. В некоторых случаях может понадобиться трансплантация печени, однако грамотные специалисты нашей клиники сделают все возможное, чтобы лечение было наименее инвазивным и очень эффективным!
Консультация и прием врача
Более подробную информацию Вы можете узнать по телефонам указанным на сайте или обратиться в наш Медицинский Центр. Мы работаем Без Выходных с 8.00 до 22.00 по адресу: г.Москва ВАО (Восточный Администривный Округ) Сиреневый Бульвар 32А
Гепаторенальный синдром
Гепаторенальный синдром (ГРС) — это тяжелая функциональная острая почечная недостаточность (ОПН) у больных, имеющих выраженную печеночную недостаточность в исходе хронического заболевания печени – Цирроз печени, причем, другая причина почечной недостаточности отсутствует.
Диагностические критерии ГРС Международного асцитического клуба (2007):
В зависимости от тяжести клинических проявлений выделяют два типа ГРС:
Лечение ГРС:
Белковые препараты (альбумин)
Трансплантация печени – единственный надежный способ лечения ГРС.
Важно! Учитывая неблагоприятный прогноз у больных циррозами печени с развитием функциональной почечной недостаточности, поиск новых подходов к ранней диагностике и лечению является приоритетным в работе отдела гепатологии ЦНИИГ.
Помните, что правильно и своевременно поставленный диагноз гарантирует эффективность лечения!
Мы подберём лечение для каждого!
Объем исследований определяет врач после очной консультации.
В нашем центре используются доказанные в клинической практике инновационные методы диагностики и проверенные схемы лечения заболеваний печени.
Эффективность нашей работы связана с разработкой и внедрением в практику современных методов обследования и лечения.
Что такое гепаторенальный синдром
Цирроз печени (ЦП) — хроническое полиэтиологическое прогрессирующее необратимое повреждение печени, характеризующееся нарастающим фиброзом, перестройкой нормальной структуры паренхимы печени с формированием узлов регенерации в виде ложных долек и проявляющееся развитием портальной гипертензии (ПГ) и печеночно-клеточной недостаточности.
Распространенность
Истинная распространенность цирроза печени недостаточно изучена. Очевидно, в большинстве случаев ЦП диагностируется уже на далеко зашедших стадиях поражения печени, то есть на стадии декомпенсации.
В экономически развитых странах ЦП входит в число шести ведущих причин смерти пациентов в возрасте 35–60 лет, а частота его составляет, по различным данным, от 14 до 30 случаев на 100 000 населения.
Этиология и патогенез
ЦП является конечной стадией хронического заболевания печени, а также результатом развития морфологических изменений в ней (диффузный фиброз) при ряде патологических состояний.
Наиболее частыми причинами развития ЦП являются хроническая интоксикация алкоголем и вирусные гепатиты (прежде всего гепатит С), а также неалкогольный стеатогепатит (НАСГ) и первичный билиарный цирроз (ПБЦ). Существенно реже ЦП развивается при хронической сердечной недостаточности, гемохроматозе, окклюзионных процессах в системе воротной вены (флебопортальный цирроз). Приблизительно в 10–35 % случаев этиология ЦП остается неустановленной.
Скорость формирования ЦП зависит от характеристик повреждающего фактора (вирулентности вируса, длительности приема алкоголя и т.д.) и обычно продолжается в течение многих лет. На начальных этапах развития ЦП механизмы повреждения печеночной паренхимы различны и определяются этиологическим фактором. Однако ведущие патогенетические механизмы универсальны и включают следующие стадии: 1) некроз гепатоцитов, приводящий к коллапсу печеночных долек; 2) следующее затем диффузное образование фиброзных септ; 3) и, наконец, формирование узлов регенерации. Независимо от этиологии гистологическая картина печени развившегося ЦП однотипна (за исключением ПБЦ).
Повреждение (некроз) гепатоцитов при алкогольном ЦП обусловлено непосредственным токсическим действием ацетальдегида (метаболита метанола). При хроническом употреблении алкоголя наблюдается персистенция повышенных уровней ацетальдегида, обусловливающая накопление жирных кислот и триглицеридов (ТГ) в гепатоцитах, что ведет к развитию жировой дистрофии печени. Этот процесс сопровождается стимуляцией синтеза коллагена и разрастанием фиброзной ткани, что в конечном итоге приводит к ЦП.
При репликации вирусов HBV и HCV развиваются сходные морфологические изменения, включающие апоптоз, гепатоцеллюлярный некроз и воспаление. При этом наблюдается набухание гепатоцитов (баллонная дистрофия), их сморщивание (ацидофильные изменения) и формирование ацидофильных телец. Портальные тракты расширены за счет воспалительной инфильтрации лимфоцитами и плазматическими клетками. По мере прогрессирования воспаление распространяется на печеночные дольки, вызывая повреждение пограничной пластинки и ступенчатые некрозы. Сливающиеся участки некроза в сосудистых структурах (веточки портальной и центральной вен) обозначаются мостовидными некрозами. Фиброз (коллагенизация) на начальных этапах обратим, но после образования в дольках септ, не содержащих клеток, становится необратимым. В результате превалирования процессов образования внеклеточного матрикса над его деградацией формируется рубцовая ткань. Активное участие в фиброгенезе принимают звездчатые клетки (также называемые липоцитами, перицитами), располагающиеся в пространстве Диссе между эндотелиальными клетками и поверхностью гепатоцитов, обращенной к синусоиду. В покое в звездчатых клетках печени содержатся капельки жира, включая витамин А, а также основные запасы ретиноидов организма. При различных патологических процессах в печени происходит активация звездчатых клеток, характеризующаяся их пролиферацией, увеличением в размерах, исчезновением капелек жира, а следовательно, ретиноидов. При этом увеличивается шероховатая эндоплазматическая сеть, появляется белок гладких мышц — a-актин, увеличивается количество рецепторов к провоспалительным цитокинам, стимулирующим пролиферацию и фиброгенез.
Другим ведущим фактором образования фиброзной ткани является разрушение белков матрикса под влиянием ряда ферментов, обозначаемых металлопротеазами, синтез которых происходит преимущественно в активированных звездчатых клетках (купферовских клетках).
Важное место занимают ранние изменения матрикса в пространстве Диссе — отложение коллагена I, III и V типов, что ведет к превращению синусоидов в капилляры (капилляризация) и исчезновению фенестров эндотелия, а следовательно, к нарушению метаболических процессов в гепатоцитах.
Последующее стенозирование синусоидов фиброзной тканью ведет к повышению сосудистого сопротивления в печени и развитию портальной гипертензии.
В участках гибели печеночных клеток формируются узлы регенерации, по периферии которых в области портоцентральных септ сохраняются синусоиды. При этом нарушается кровоснабжение центральной части узла, что способствует прогрессии цирротических изменений.
В патогенезе ЦП, как исхода неалкогольного стеатогепатита (НАСГ), наблюдаемого у больных СД 2-го типа, ведущую роль отводят инсулинорезистентности, которая обусловливает развитие дислипидемии с накоплением ТГ в гепатоцитах, что приводит к развитию жировой дистрофии (стадия стеатоза). Следующие параллельно оксидативный стресс и продукция провоспалительных цитокинов приводят к некрозу гепатоцитов, индукции процессов фиброзирования (стадия фиброза) и, в конечном итоге, формированию цирроза.
В патогенезе ЦП при хронической сердечной недостаточности ведущее место отводится некрозу гепатоцитов, обусловленному персистирующей гипоксемией и венозным застоем.
Этиология, патогенез и лечение первичного билиарного цирроза печени приводятся в отдельном разделе данного семинара.
Патоморфология цирроза печени
Макроскопически при ЦП поверхность печени бугристая, плотная, увеличена в размерах. У части больных в терминальной стадии ЦП имеет место уменьшение печени в размерах и ее сморщивание.
Выделяют три патоморфологические стадии ЦП:
— Начальная стадия (стадия формирования) ЦП.
— Стадия сформировавшегося цирроза.
— Дистрофическая стадия (атрофический ЦП).
При микроскопическом исследовании биоптатов печени выявляются нарушения долькового строения печени, фрагментация ее стенки, наличие узлов-регенератов или ложных долек, фиброзных прослоек или септ, окружающих ложные дольки, утолщение печеночных трабекул, изменение гепатоцитов (крупные клетки регенеративного типа, диспластические гепатоциты с полиморфными ядрами).
Классификация циррозов печени
(Акапулько, 1974; ВОЗ, 1978; А.С. Логинов, Ю.Е. Блок, 1987; Лос-Анджелес, 1994)
I. По этиологии:
1) вирусный — следствие вирусных гепатитов В, С, D;
4) аутоиммунный — следствие аутоиммунного гепатита;
5) вследствие метаболических нарушений:
b) болезнь Вильсона — Коновалова;
c) недостаточность a1-антитрипсина;
d) гликогеноз IV типа;
6. застойный — как следствие застоя в печени, обусловленного сердечной недостаточностью;
a) первичный билиарный;
b) вторичный билиарный;
II. По морфологической характеристике:
1) мелкоузловой (узлы размером 1–3 мм);
2) крупноузловой (узлы размером более 3 мм);
3) смешанный (мелко-крупноузловой);
4) неполный перегородочный (септальный).
III. По активности и скорости прогрессирования:
1) активный (с умеренной или высокой активностью):
a) быстро прогрессирующий;
b) медленно прогрессирующий;
IV. По тяжести течения:
1) компенсированный (печеночная энцефалопатия и асцит отсутствуют);
2) субкомпенсированный (печеночная энцефалопатия I–II степени, асцит, корригируемый диетическим режимом и медикаментозно);
3) декомпенсированный (печеночная энцефалопатия III степени, резистентный напряженный асцит).
V. Осложнения:
1) печеночная кома (или прекома);
2) кровотечение из варикозно расширенных вен пищевода и желудка, геморроидальных вен;
3) тромбоз воротной вены;
4) спонтанный бактериальный перитонит;
5) спонтанный бактериальный плеврит;
6) цирроз-рак (гепатоцеллюлярная карцинома).
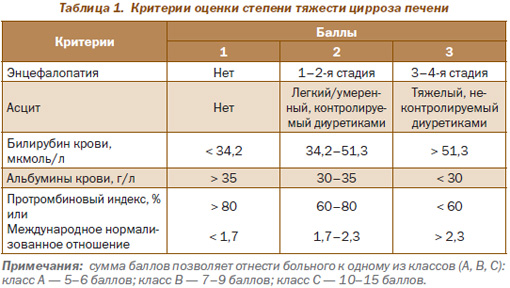
В широкой клинической практике для оценки тяжести ЦП используется балльная шкала Child-Turcotte-Pugh (табл. 1).
Класс А соответствует понятию «компенсированный ЦП».
Класс В соответствует понятию «субкомпенсированный ЦП».
Класс С соответствует понятию «декомпенсированный ЦП».
Клинические проявления цирроза печени
Портальная гипертензия
Определение, распространенность
В зависимости от анатомической локализации нарушений портального кровообращения различают препеченочную (портальная вена), внутрипеченочную (печень) и постпеченочную (сердце, нижняя полая вена, печеночные вены). В подавляющем большинстве случаев причиной внутрипеченочной портальной гипертензии (ПГ) является ЦП.
ПГ, характеризующаяся увеличением градиента давления между портальным и кавальным венозными бассейнами, является ведущим осложнением ЦП и устанавливается при печеночном венозном градиенте давления (ПВГД) выше 5 мм рт.ст. Клинически значимым ПВГД считается при его уровнях 10 мм рт.ст. и выше. Последствия ПГ включают развитие множественных портосистемных шунтов (варикозное расширение вен пищевода, желудка, геморроидальных), асцита/отеков, гепаторенального синдрома и печеночной энцефалопатии, определяющих клиническую картину, характер течения и прогноз.
Частота ПГ при ЦП приближается к 100 %. При ПВГД 10 мм рт.ст. наблюдается развитие интенсивной коллатеральной циркуляции, компенсирующей дальнейшее его нарастание, что ведет к формированию анастомозов, посредством которых кровь из портальной системы поступает в систему нижней полой вены (НПВ).
К основным факторам, обусловившим развитие ПГ при ЦП, относится повышение сопротивления току крови в печени и увеличение спланхнического кровотока (спланхническое кровообращение характеризуется перфузией между чревной, верхней и нижней мезентериальными артериями и портальной веной).
Диффузный фиброз печени, нодулярная перестройка ее паренхимы, капилляризация синусоидов, наличие микротромбов во внутрипеченочной сосудистой сети приводят к дисфункции синусоидальных эндотелиальных клеток (СЭК), продуцирующих в норме вазоактивные субстанции, регулирующие синусоидальную резистентность. К ним относятся вазодилататорные агенты — оксид азота (NO), простагландин Е2 и вазоконстрикторные — эндотелин-1, ангиотензин II, лейкотриены и норадреналин. Дисфункция СЭК ведет к повышению продукции вазоконстрикторов и чувствительности к ним, снижению продукции вазодилататоров. Конечным результатом этих процессов является нарушение синусоидальной релаксации и развитие ПГ.
В отличие от вазоконстрикции, имеющей место во внутрипеченочной сосудистой сети при ЦП, вне ее развивается прогрессирующая спланхническая сосудистая вазодилатация, обусловленная гиперпродукцией вазодилататорных субстанций (прежде всего NO), что ведет к повышению печеночного кровотока и затем к хронизации и усугублению ПГ.
Развитие ПГ ассоциируется с формированием портокавальных шунтов за счет расширения коллатеральных вен. В соответствии с эмбриогенезом коллатерали формируются: 1) в гастроэзофагеальных и геморроидальных сплетениях; 2) облитерированных фетальных сосудах (околопупочных) и 3) порторенальном сплетении. При этом не наступает нормализация портального давления, а развивается гипердинамическое состояние внутрипеченочного кровотока, сопровождающееся увеличением сердечного выброса и снижением периферического сосудистого сопротивления, которые обусловливают снижение эффективного артериального кровотока и развитие гипотензии.
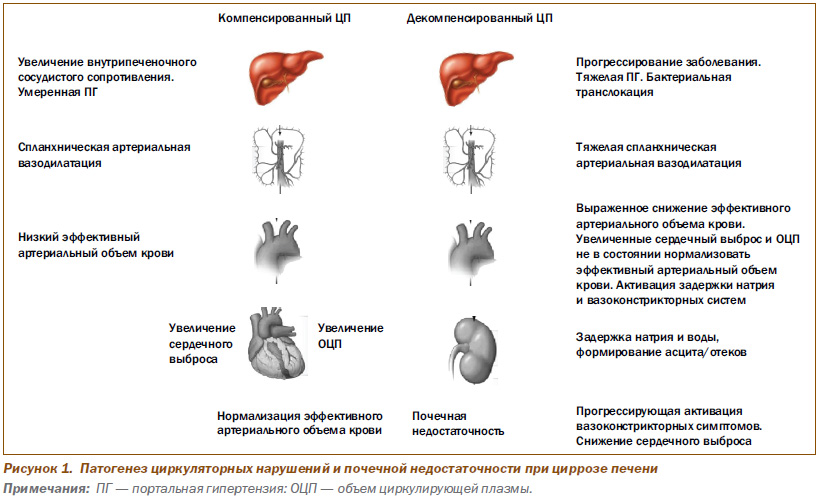
Описанные выше механизмы нейрогуморальной дисфункции обусловливают ретенцию натрия и воды, развитие гиперволемии за счет увеличения объема циркулирующей плазмы и формирование асцита/отеков.
Патофизиология портальной гипертензии
ПГ — ведущее проявление ЦП, обусловливает развитие спланхнической артериальной вазодилатации. В результате развившейся системной артериальной вазодилатации «разряжаются» рецепторы, реагирующие на растяжение в каротидном синусе и дуге аорты, в результате чего стимулируется ренин-ангиотензин-альдостероновая система (РААС), симпатическая нервная система (СНС) и аргинин, вазопрессин (АВП-АДГ). Стимуляция РААС, СНС и АВП способствует поддержанию артериального давления (АД) за счет повышения системной сосудистой резистентности в сочетании с увеличением сердечного выброса. В то время как компенсаторная нейрогуморальная активация препятствует развитию гипотензии, имеет место почечная вазоконстрикция, ассоциируемая с ретенцией натрия и воды. Все это результируется в почечную дисфункцию, носящую функциональный характер, и не обусловлено острым тубулярным некрозом (ОТН). Следовательно, возможно восстановление почечной функции, в частности, после трансплантации печени или при устранении снижения эффективного артериального объема крови, обусловленного спланхнической вазодилатацией, посредством использования комбинации аналогов АВП с альбумином. При первом типе гепаторенального синдрома (ГРС) такой лечебный подход позволяет восстановить почечную функцию в течение 7–10 дней приблизительно у 50 % больных. Наличие почечной вазоконстрикции у больных с ЦП ассоциируется с высоким риском развития ОТН в ситуациях, включающих гастроинтестинальные кровотечения, диарею, обусловленную приемом лактулозы, сепсис или прием нефротоксических антибиотиков (в частности, аминогликозидов) или нестероидных противовоспалительных препаратов (НПВП).
Патогенез циркуляторных нарушений и почечной недостаточности показан на рис. 1.
Клиника портальной гипертензии
В клинической практике выделяют следующие стадии ПГ:
0 стадия — отсутствует варикозное расширение вен и асцит;
I стадия — имеется варикозное расширение вен без асцита;
II стадия — имеется варикозное расширение вен и асцит;
III стадия — наблюдаются кровотечения из варикозно расширенных вен при наличии асцита;
0 и I стадии соответствуют компенсированному ЦП, II и III стадии — декомпенсированному.
Уже на ранних этапах ЦП возникают диспептические расстройства (снижение аппетита, тошнота, метеоризм). По мере нарастания и персистенции ЦП появляются слабость, утомляемость, дискомфорт в обоих подреберьях, желтуха, «сосудистые звездочки», «печеночные ладони» и др.
Характерно похудание, часто маскируемое одновременным накоплением жидкости в брюшной полости. В 25 % случаев отмечается уменьшение размеров печени, спленомегалия у 50 % больных. Гепатолиенальный синдром часто сопровождается гиперспленизмом, характеризующимся снижением в крови форменных элементов крови (лейкопенией, тромбоцитопенией, анемией) и увеличением клеточных элементов в костном мозге. Гинекомастия и импотенция у мужчин и нарушение менструального цикла у женщин объясняются появлением на фоне печеночно-клеточной недостаточности признаков гиперэстрогенемии. У половины больных повышена температура тела. В большинстве случаев лихорадка носит субфебрильный характер и сохраняется несколько недель.
Характерным проявлением ЦП и клинически значимой портальной гипертензии на II–III стадии являются варикозное расширенние вен в описанных выше сосудистых сетях, асцит и их осложнения (кровотечения, перитонит), печеночная энцефалопатия.
Клинические проявления и лечебная тактика при компенсированном и декомпенсированном циррозе печени
В настоящее время рекомендуется рассматривать компенсированный ЦП (КЦП) (класс А) в отношении диагностики, лечебных подходов и прогноза раздельно от декомпенсированного ЦП (ДЦП) (классы В и С). В связи с этим далее мы отдельно обсуждаем клинические проявления и лечебную тактику при компенсированном и декомпенсированном ЦП.
Компенсированный цирроз печени
Больные КЦП класса А характеризуются отсутствием желтухи, асцита, кровотечений из варикозных вен и энцефалопатии.
Лечебная тактика при КЦП преследует две ведущие цели: 1) лечение заболевания печени или патологических состояний, обусловивших развитие ЦП (гепатиты С или В, алкогольный гепатит, НАСГ) и 2) ранняя диагностика ЦП и профилактика его осложнений. Лечение заболеваний печени не является предметом данного обсуждения.
Диагностика гастроэзофагеальных варикозных вен и первичная профилактика варикозных кровотечений (ВК)
Всем больным с впервые диагностированным ЦП необходимо проведение ФГДС с целью диагностики варикозных вен (ВВ) пищевода и желудка и определения необходимости проведения терапии, предупреждающей первый эпизод ВК.
ВВ выявляется приблизительно у 50 % больных с ЦП. Их наличие коррелирует с тяжестью поражения печени: у лиц с классом А варикозно расширенные вены наблюдаются в 40 % случаев, а при классе С — в 85 %. Частота гастроэзофагеальных кровотечений составляет 12–15 % в год, а летальность достигает 15–20 %. В связи с этим важное место в ведении больных с КЦП отводится лечебным подходам, направленным на первичную профилактику ВК.
Показания для проведения первичной профилактики гастроэзофагеальных кровотечений включают: большие размеры ВВ (варицелы) и классы В и С ЦП.
Для первичной профилактики используются два подхода:
1) неселективные b-адреноблокаторы (b-АБ) (при отсутствии противопоказаний);
2) эндоскопическое лигирование варицел (ЭЛВ).
Неселективные b-АБ (пропранолол, надолол) уменьшают портальное давление за счет снижения сердечного выброса (b1-блокирующий эффект) и в большей мере за счет снижения притока крови в портальную вену вследствие вазоконстрикции спланхнической (чревной) сосудистой сети (b2-блокирующий эффект). В связи с этим не рекомендуется использовать селективные b-АБ с целью профилактики кровотечений.
Представлены убедительные доказательства способности неселективных b-АБ снижать частоту первичных ВК (на 15–25 %) и уменьшать летальность, обусловленную ими, а также замедлять рост варицел.
Применение b-АБ не показано больным ЦП без варицел.
Не рекомендуется использование нитратов (например, изосорбида мононитрат), являющихся потенциальными вазодилататорами. Их применение не только не снижает частоту кровотечений, но и ассоциируется с увеличением летальности вследствие усугубления вазодилатирующего состояния. Также не рекомендуется использование комбинации нитратов с b-АБ. Не получены доказательства способности сартанов снижать риск ВК. Комбинация b-АБ со спиронолактоном не повышает эффект b-АБ.
Эффективность ЭЛВ в снижении частоты ВК близка к таковой при применении неселективных b-АБ.
Риск развития декомпенсации при использовании различных медикаментов
Ацетаминофен (парацетамол) и НПВП, включая аспирин, потенциально могут вести к декомпенсации больных с КЦП или к нарастанию тяжести декомпенсации.
Публикации в СМИ
Недостаточность печёночная
Печёночная недостаточность (ПН) — недостаточность функций печени различной степени выраженности. Печёночная энцефалопатия — нейропсихический синдром, обусловленный нарушением функции печени и портально-системным шунтированием венозной крови.
Этиология • Болезни, сопровождающиеся повреждением паренхимы печени •• Острые и хронические гепатиты •• Циррозы •• Опухоли печени •• Паразитарные заболевания •• Жировая печень беременных •• Синдром Рея • Холестаз •• Опухоли желчевыводящих путей •• Желчнокаменная болезнь •• Первичный билиарный цирроз • Эндогенные интоксикации •• Обширные травмы •• Обширные ожоги •• Сепсис • Приём ЛС •• Транквилизаторы •• Седативные препараты •• Анальгетики •• Диуретики •• Гепатотоксические средства (например, парацетамол, фторотан).
Факторы риска развития ПН и печёночной энцефалопатии у больного с патологией печени • Избыточное потребление белка с пищей • Кровотечения из ЖКТ • Нарушения водно-электролитного баланса в результате форсированного диуреза, поноса, рвоты, парацентеза • Оперативные вмешательства • Запор • Приём седативных препаратов • Инфекции • Злоупотребление алкоголем.
Патогенез • ПН возникает либо в результате некроза гепатоцитов (уменьшение количества функционирующих клеток), либо из-за порто-кавального шунтирования крови, либо при сочетании обоих процессов • Желтуха может быть обусловлена недостаточностью конъюгационной (при некрозе гепатоцитов) или экскреторной (при холестазе) функций печени, либо их сочетанием • Нарушение синтетической функции печени приводит к развитию гипоальбуминемии (способствует возникновению отёков и асцита), недостатку факторов свертывания крови (геморрагический синдром) • Снижение дезинтоксикационной функции печени приводит к развитию интоксикации и печёночной энцефалопатии •• Снижение синтеза мочевины из аммиака начинается при некрозе более 80% гепатоцитов; при циррозе печени концентрация аммиака повышается также из-за шунтирования крови по портокавальным анастомозам •• В патогенезе печёночной энцефалопатии основное значение придают избытку эндогенных токсических продуктов на фоне утраты дезинтоксикационной функции печени и шунтирования крови и изменениям метаболизма аминокислот, что приводит к нарушениям в нейромедиаторных системах головного мозга • Нарушение метаболизма стероидных гормонов приводит к повышению концентрации эстрогенов в сыворотке крови (эндокринные нарушения, сосудистые звездочки) и гиперальдостеронизму (асцит) •
Расширение артериальных сосудов (причины точно не установлены) приводит к артериальной гипотензии, а затем к активации симпатической и ренин-ангиотензиновой систем, задержке натрия, воды и развитию асцита.
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ • Выраженность нарушений вариабельна. Незначительные нарушения функции печени, и нарушения, развивающиеся постепенно, часто бессимптомны • Слабость, утомляемость • Желтуха (при преобладании некрозов гепатоцитов приобретает оранжевый оттенок, при преобладании холестаза — зелёный) • Снижение АД, тахикардия • Лихорадка • Инфекции мочевых, дыхательных путей, сепсис (стафилококк, грамотрицательная микрофлора) • Печёночный запах изо рта • Геморрагический сидром (носовые, десневые, маточные, почечные кровотечения, рвота кофейной гущей или с прожилками крови, дегтеобразный стул, кровоизлияния на коже [петехии, экхимозы] и слизистых оболочках) • Сосудистые звездочки • Хроническая ПН •• Цианоз, пальцы в виде «барабанных палочек» •• Эндокринные изменения: атрофия яичек, бесплодие, снижение либидо и потенции, нарушения менструального цикла, гинекомастия, выпадение волос в местах вторичного оволосения.
• Печёночная энцефалопатия •• Острая печёночная энцефалопатия ••• Развивается при фульминантной ПН (острые вирусные и лекарственные гепатиты, отравления грибами, ишемия, жировая печень беременных, синдром Рея, первая манифестация болезни Уилсона, аутоиммунного гепатита) ••• Может возникнуть спонтанно, или при наличии факторов риска, или при развитии некрозов у больного с хронической патологией печени с развитыми шунтами •• Хроническая печёночная энцефалопатия обусловлена значительным портосистемным шунтированием. Через несколько лет существования хронической печёночной энцефалопатии у больного могут развиться параплегии, паркинсонизм, деменция и другие органические поражения ЦНС •• Выделяют 4 стадии печёночной энцефалопатии ••• I — эйфория или депрессия, замедленные психические реакции, инверсия сна, начальные нарушения речи, письма ••• II (сомноленция) — спутанность сознания, неадекватное поведение, хлопающий тремор, периодически возникает делирий с судорогами и двигательным возбуждением, атаксия, дизартрия, гиперрефлексия ••• III (ступор) — выраженные нарушения сознания, иногда кратковременное возбуждение, дизартрия, снижение зрачковых рефлексов, гиперрефлексия, патологические рефлексы, ригидность скелетных мышц, недержание мочи ••• IV (кома) — сознание отсутствует, исчезает реакция на болевые раздражители, угасают рефлексы.
Особенности фульминантной ПН • Развивается в течение 8 нед с момента появления первых признаков заболевания или желтухи •• Сверхострая — развитие в первые 7 дней болезни •• Острая — развитие с 8-го по 28-й день болезни •• Подострая — развитие на 5–12-й неделе болезни •• Рано появляются тошнота и рвота, затем развиваются желтуха и печёночная энцефалопатия •• При сверхострой и подострой ФПН энцефалопатия может развиться до появления желтухи •• Печень обычно уменьшается в размерах, становится мягкой, дряблой, болезненна при пальпации (признаки массивного некроза) •• У больных с более постепенным развитием ПН реже возникает отёк мозга, но появляются асцит и почечная недостаточность.
Лабораторные исследования • Анализ крови: при хроническом заболевании печени снижается содержание тромбоцитов, лейкоцитов, эритроцитов (гиперспленизм), при фульминантной ПН развивается лейкоцитоз с нейтрофильным сдвигом влево, повышается СОЭ • Концентрация прокоагулянтов, альбумина, холестерина, липопротеинов (и других соединений, синтезируемых печенью) в сыворотке крови снижен •• При фульминантной ПН важно определять концентрацию прокоагулянтов, так они имеют короткий период полужизни и их концентрация снижается быстрее, чем других белков • Концентрация билирубина в сыворотке крови повышена, при некрозе печени нарастает концентрация непрямого билирубина • Активность сывороточных трансаминаз при некрозе резко повышается, затем снижается • Концентрация аммиака повышается при некрозе 80% гепатоцитов и при хронической печёночной энцефалопатии • Гипогликемия • Газовый состав крови • Исследование крови на маркёры вирусных гепатитов • Определение концентрации алкоголя, наркотических веществ и ЛС в крови.
Инструментальные исследования • ЭЭГ выявляет неспецифические изменения, помогающие в диагностике и оценке результатов лечения печёночной энцефалопатии, в т.ч. у больных, находящихся в ясном сознании • Ежедневный контроль размеров печени с помощью переносного аппарата для УЗИ при фульминантной ПН • Биопсия печени при фульминантной ПН имеет важное значение для решения вопроса о трансплантации печени: показанием к трансплантации считают некроз более 50% ткани печени.
Дифференциальная диагностика • Синдром алкогольной абстиненции • Интоксикация ЛС с седативным эффектом • Менингит • Метаболическая энцефалопатия, связанная с аноксией, гипогликемией, гипокалиемией, гипо- или гиперкальциемией, уремией.
ЛЕЧЕНИЕ
Тактика ведения • Необходимо исключить факторы риска развития ПН и печёночной энцефалопатии • Исключают приём алкоголя • Ограничивают количество применяемых ЛС.
Острая печёночная энцефалопатия • Диета с ограничением белка до 20 г/сут, предпочтительнее растительные белки, калорийность 2000 ккал/сут • Лактулоза (в виде сиропа 10–30 мл 3 р/сут или лактиол (30 г/сут) подавляют рост аммониегенной микрофлоры •• Неомицин внутрь по 1 г 4 р/сут в течение 7 дней или метронидазол по 200 мг 4 р/сут в течение 5–7 дней • Коррекция водного или электролитного баланса • Следует избегать назначения седативных препаратов; при судорожном синдроме назначают диазепам.
Хроническая печёночная энцефалопатия • Диета с ограничением белка до 40–60 г/сут (предпочтение отдают растительным белкам) • Необходимо обеспечить очистку кишечника не менее 2 р/сут • Лактулоза • При ухудшении состояния — переход на лечение, применяемое при острой печёночной энцефалопатии
Фульминантная ПН • Больного изолируют • Каждый час оценивают стадию комы • Мониторинг АД, пульса, температуры тела •• Контроль и коррекция водного и электролитного баланса • Устанавливают мочевой и центральный венозный или артериальный катетеры • Устанавливают назогастральный зонд • Для предотвращения кровотечений из ЖКТ назначают блокаторы H2-рецепторов гистамина или омепразол • Ингаляция кислорода через маску, при коме — интубация трахеи, при рaСО2 более 6,5 кПа и рaО2 менее 10 кПа проводят ИВЛ • Коррекция гипогликемии • Купирование артериальной гипотензии инфузией альбумина, солевых р-ров, при отсутствии эффекта — допамином или сочетанием допамина с норэпинефрином или эпинефрином • При концентрации креатинина в сыворотке крови более 400 мкмоль/л (4,5 мг%) проводят гемодиализ или гемофильтрацию • Купирование геморрагического синдрома: менадиона натрия бисульфит, свежезамороженная плазма, тромбоцитарная масса • Проводят лечение острой печёночной энцефалопатии, но неомицин не назначают (нефротоксичен) • Купирование отёка мозга (см. Отёк головного мозга) • Трансплантация печени показана при печёночной энцефалопатии III–IV стадии (повышает выживаемость с 20 до 60–80%).
Осложнения • Отёк мозга • Почечная недостаточность (гепаторенальный синдром) • Геморрагический синдром на фоне истощения факторов свёртывания • Инфекционные осложнения • Гипогликемия • Гипокалиемия • Острый панкреатит • Лёгочные осложнения (аспирация крови, желудочного содержимого, ателектазы и т.д.).
Течение и прогноз • Летальность: •• при фульминантной ПН и печёночной энцефалопатии I–II степени — 20%, печёночной энцефалопатии III–IV степени — 65% •• при острой ПН на фоне цирроза печени — 80% •• при хронической ПН — 100% • Прогноз зависит от выраженности печёночной недостаточности, у больных острыми гепатитами (особенно гепатитом D и при отравлениях лекарствами) прогноз хуже, при циррозе печени прогноз ухудшается при наличии желтухи, асцита, гипоальбуминемии • Ранняя диагностика и лечение улучшают прогноз • Неблагоприятные прогностические признаки при фульминантной ПН — возраст менее 10 и старше 40 лет, наличие сопутствующих заболеваний, гипогликемия, длительность желтухи до развития печёночной энцефалопатии более 7 дней, концентрация билирубина в сыворотке крови более 300 мкмоль/л, ПВ более 50 с.
Синонимы • Гепатодепрессия • Энцефалопатия портосистемная • Гепатоцеллюлярная недостаточность
Сокращения. ПН — печёночная недостаточность
МКБ-10 • K70.4 Алкогольная печёночная недостаточность • K71.1 Токсическое поражение печени с печёночным некрозом • K72 Печёночная недостаточность, не классифицированная в других рубриках
Код вставки на сайт
Недостаточность печёночная
Печёночная недостаточность (ПН) — недостаточность функций печени различной степени выраженности. Печёночная энцефалопатия — нейропсихический синдром, обусловленный нарушением функции печени и портально-системным шунтированием венозной крови.
Этиология • Болезни, сопровождающиеся повреждением паренхимы печени •• Острые и хронические гепатиты •• Циррозы •• Опухоли печени •• Паразитарные заболевания •• Жировая печень беременных •• Синдром Рея • Холестаз •• Опухоли желчевыводящих путей •• Желчнокаменная болезнь •• Первичный билиарный цирроз • Эндогенные интоксикации •• Обширные травмы •• Обширные ожоги •• Сепсис • Приём ЛС •• Транквилизаторы •• Седативные препараты •• Анальгетики •• Диуретики •• Гепатотоксические средства (например, парацетамол, фторотан).
Факторы риска развития ПН и печёночной энцефалопатии у больного с патологией печени • Избыточное потребление белка с пищей • Кровотечения из ЖКТ • Нарушения водно-электролитного баланса в результате форсированного диуреза, поноса, рвоты, парацентеза • Оперативные вмешательства • Запор • Приём седативных препаратов • Инфекции • Злоупотребление алкоголем.
Патогенез • ПН возникает либо в результате некроза гепатоцитов (уменьшение количества функционирующих клеток), либо из-за порто-кавального шунтирования крови, либо при сочетании обоих процессов • Желтуха может быть обусловлена недостаточностью конъюгационной (при некрозе гепатоцитов) или экскреторной (при холестазе) функций печени, либо их сочетанием • Нарушение синтетической функции печени приводит к развитию гипоальбуминемии (способствует возникновению отёков и асцита), недостатку факторов свертывания крови (геморрагический синдром) • Снижение дезинтоксикационной функции печени приводит к развитию интоксикации и печёночной энцефалопатии •• Снижение синтеза мочевины из аммиака начинается при некрозе более 80% гепатоцитов; при циррозе печени концентрация аммиака повышается также из-за шунтирования крови по портокавальным анастомозам •• В патогенезе печёночной энцефалопатии основное значение придают избытку эндогенных токсических продуктов на фоне утраты дезинтоксикационной функции печени и шунтирования крови и изменениям метаболизма аминокислот, что приводит к нарушениям в нейромедиаторных системах головного мозга • Нарушение метаболизма стероидных гормонов приводит к повышению концентрации эстрогенов в сыворотке крови (эндокринные нарушения, сосудистые звездочки) и гиперальдостеронизму (асцит) •
Расширение артериальных сосудов (причины точно не установлены) приводит к артериальной гипотензии, а затем к активации симпатической и ренин-ангиотензиновой систем, задержке натрия, воды и развитию асцита.
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ • Выраженность нарушений вариабельна. Незначительные нарушения функции печени, и нарушения, развивающиеся постепенно, часто бессимптомны • Слабость, утомляемость • Желтуха (при преобладании некрозов гепатоцитов приобретает оранжевый оттенок, при преобладании холестаза — зелёный) • Снижение АД, тахикардия • Лихорадка • Инфекции мочевых, дыхательных путей, сепсис (стафилококк, грамотрицательная микрофлора) • Печёночный запах изо рта • Геморрагический сидром (носовые, десневые, маточные, почечные кровотечения, рвота кофейной гущей или с прожилками крови, дегтеобразный стул, кровоизлияния на коже [петехии, экхимозы] и слизистых оболочках) • Сосудистые звездочки • Хроническая ПН •• Цианоз, пальцы в виде «барабанных палочек» •• Эндокринные изменения: атрофия яичек, бесплодие, снижение либидо и потенции, нарушения менструального цикла, гинекомастия, выпадение волос в местах вторичного оволосения.
• Печёночная энцефалопатия •• Острая печёночная энцефалопатия ••• Развивается при фульминантной ПН (острые вирусные и лекарственные гепатиты, отравления грибами, ишемия, жировая печень беременных, синдром Рея, первая манифестация болезни Уилсона, аутоиммунного гепатита) ••• Может возникнуть спонтанно, или при наличии факторов риска, или при развитии некрозов у больного с хронической патологией печени с развитыми шунтами •• Хроническая печёночная энцефалопатия обусловлена значительным портосистемным шунтированием. Через несколько лет существования хронической печёночной энцефалопатии у больного могут развиться параплегии, паркинсонизм, деменция и другие органические поражения ЦНС •• Выделяют 4 стадии печёночной энцефалопатии ••• I — эйфория или депрессия, замедленные психические реакции, инверсия сна, начальные нарушения речи, письма ••• II (сомноленция) — спутанность сознания, неадекватное поведение, хлопающий тремор, периодически возникает делирий с судорогами и двигательным возбуждением, атаксия, дизартрия, гиперрефлексия ••• III (ступор) — выраженные нарушения сознания, иногда кратковременное возбуждение, дизартрия, снижение зрачковых рефлексов, гиперрефлексия, патологические рефлексы, ригидность скелетных мышц, недержание мочи ••• IV (кома) — сознание отсутствует, исчезает реакция на болевые раздражители, угасают рефлексы.
Особенности фульминантной ПН • Развивается в течение 8 нед с момента появления первых признаков заболевания или желтухи •• Сверхострая — развитие в первые 7 дней болезни •• Острая — развитие с 8-го по 28-й день болезни •• Подострая — развитие на 5–12-й неделе болезни •• Рано появляются тошнота и рвота, затем развиваются желтуха и печёночная энцефалопатия •• При сверхострой и подострой ФПН энцефалопатия может развиться до появления желтухи •• Печень обычно уменьшается в размерах, становится мягкой, дряблой, болезненна при пальпации (признаки массивного некроза) •• У больных с более постепенным развитием ПН реже возникает отёк мозга, но появляются асцит и почечная недостаточность.
Лабораторные исследования • Анализ крови: при хроническом заболевании печени снижается содержание тромбоцитов, лейкоцитов, эритроцитов (гиперспленизм), при фульминантной ПН развивается лейкоцитоз с нейтрофильным сдвигом влево, повышается СОЭ • Концентрация прокоагулянтов, альбумина, холестерина, липопротеинов (и других соединений, синтезируемых печенью) в сыворотке крови снижен •• При фульминантной ПН важно определять концентрацию прокоагулянтов, так они имеют короткий период полужизни и их концентрация снижается быстрее, чем других белков • Концентрация билирубина в сыворотке крови повышена, при некрозе печени нарастает концентрация непрямого билирубина • Активность сывороточных трансаминаз при некрозе резко повышается, затем снижается • Концентрация аммиака повышается при некрозе 80% гепатоцитов и при хронической печёночной энцефалопатии • Гипогликемия • Газовый состав крови • Исследование крови на маркёры вирусных гепатитов • Определение концентрации алкоголя, наркотических веществ и ЛС в крови.
Инструментальные исследования • ЭЭГ выявляет неспецифические изменения, помогающие в диагностике и оценке результатов лечения печёночной энцефалопатии, в т.ч. у больных, находящихся в ясном сознании • Ежедневный контроль размеров печени с помощью переносного аппарата для УЗИ при фульминантной ПН • Биопсия печени при фульминантной ПН имеет важное значение для решения вопроса о трансплантации печени: показанием к трансплантации считают некроз более 50% ткани печени.
Дифференциальная диагностика • Синдром алкогольной абстиненции • Интоксикация ЛС с седативным эффектом • Менингит • Метаболическая энцефалопатия, связанная с аноксией, гипогликемией, гипокалиемией, гипо- или гиперкальциемией, уремией.
ЛЕЧЕНИЕ
Тактика ведения • Необходимо исключить факторы риска развития ПН и печёночной энцефалопатии • Исключают приём алкоголя • Ограничивают количество применяемых ЛС.
Острая печёночная энцефалопатия • Диета с ограничением белка до 20 г/сут, предпочтительнее растительные белки, калорийность 2000 ккал/сут • Лактулоза (в виде сиропа 10–30 мл 3 р/сут или лактиол (30 г/сут) подавляют рост аммониегенной микрофлоры •• Неомицин внутрь по 1 г 4 р/сут в течение 7 дней или метронидазол по 200 мг 4 р/сут в течение 5–7 дней • Коррекция водного или электролитного баланса • Следует избегать назначения седативных препаратов; при судорожном синдроме назначают диазепам.
Хроническая печёночная энцефалопатия • Диета с ограничением белка до 40–60 г/сут (предпочтение отдают растительным белкам) • Необходимо обеспечить очистку кишечника не менее 2 р/сут • Лактулоза • При ухудшении состояния — переход на лечение, применяемое при острой печёночной энцефалопатии
Фульминантная ПН • Больного изолируют • Каждый час оценивают стадию комы • Мониторинг АД, пульса, температуры тела •• Контроль и коррекция водного и электролитного баланса • Устанавливают мочевой и центральный венозный или артериальный катетеры • Устанавливают назогастральный зонд • Для предотвращения кровотечений из ЖКТ назначают блокаторы H2-рецепторов гистамина или омепразол • Ингаляция кислорода через маску, при коме — интубация трахеи, при рaСО2 более 6,5 кПа и рaО2 менее 10 кПа проводят ИВЛ • Коррекция гипогликемии • Купирование артериальной гипотензии инфузией альбумина, солевых р-ров, при отсутствии эффекта — допамином или сочетанием допамина с норэпинефрином или эпинефрином • При концентрации креатинина в сыворотке крови более 400 мкмоль/л (4,5 мг%) проводят гемодиализ или гемофильтрацию • Купирование геморрагического синдрома: менадиона натрия бисульфит, свежезамороженная плазма, тромбоцитарная масса • Проводят лечение острой печёночной энцефалопатии, но неомицин не назначают (нефротоксичен) • Купирование отёка мозга (см. Отёк головного мозга) • Трансплантация печени показана при печёночной энцефалопатии III–IV стадии (повышает выживаемость с 20 до 60–80%).
Осложнения • Отёк мозга • Почечная недостаточность (гепаторенальный синдром) • Геморрагический синдром на фоне истощения факторов свёртывания • Инфекционные осложнения • Гипогликемия • Гипокалиемия • Острый панкреатит • Лёгочные осложнения (аспирация крови, желудочного содержимого, ателектазы и т.д.).
Течение и прогноз • Летальность: •• при фульминантной ПН и печёночной энцефалопатии I–II степени — 20%, печёночной энцефалопатии III–IV степени — 65% •• при острой ПН на фоне цирроза печени — 80% •• при хронической ПН — 100% • Прогноз зависит от выраженности печёночной недостаточности, у больных острыми гепатитами (особенно гепатитом D и при отравлениях лекарствами) прогноз хуже, при циррозе печени прогноз ухудшается при наличии желтухи, асцита, гипоальбуминемии • Ранняя диагностика и лечение улучшают прогноз • Неблагоприятные прогностические признаки при фульминантной ПН — возраст менее 10 и старше 40 лет, наличие сопутствующих заболеваний, гипогликемия, длительность желтухи до развития печёночной энцефалопатии более 7 дней, концентрация билирубина в сыворотке крови более 300 мкмоль/л, ПВ более 50 с.
Синонимы • Гепатодепрессия • Энцефалопатия портосистемная • Гепатоцеллюлярная недостаточность
Сокращения. ПН — печёночная недостаточность
МКБ-10 • K70.4 Алкогольная печёночная недостаточность • K71.1 Токсическое поражение печени с печёночным некрозом • K72 Печёночная недостаточность, не классифицированная в других рубриках