Что такое бульбарные рефлексы
Что такое бульбарные рефлексы
Бульбарный паралич сопровождает поражения продолговатого мозга (энцефалиты, полиомиелит, опухоли, черепно-мозговая травма).
При двустороннем поражении кортико-нуклеарных путей наблюдается псевдобульбарный паралич. Так же, как бульбарный паралич, он проявляется расстройством фонации, сосания, глотания, повышением слюноотделения. Ребенок долго держит пищу во рту, не проглатывая, в старшем возрасте нарушено жевание. Крик монотонный, мало модулированный. У детей 2—3 лет наблюдаются речевые расстройства. Для псевдобульбарного паралича, в отличие от бульбарного, характерно усиление рефлексов орального автоматизма, нет атрофии и фибриллярных подергиваний в мышцах языка. Псевдобульбарный паралич бывает при нарушении внутриутробного развития, асфиксии, внутричерепной родовой травме, прогрессирующих дегенерациях мозга, энцефалитах.
Добавочный нерв осуществляет поворот головы в противоположную сторону, приподнимание плеча, приведение лопатки к позвоночнику. При поражении нерва, C1—C5-сегментов спинного мозга и соответствующих корешков затруднен поворот головы в здоровую сторону, плечо на пораженной стороне опущено, лопатка отстает от позвоночника, ограничено поднимание руки выше горизонтального уровня, выражена кривошея. Добавочный нерв чаще всего травмируется в родах при затрудненном выведении головы и плечиков. В 50—60% случаев поражение добавочного нерва сочетается с акушерским парезом.
При поражении надъядерных путей атрофии и фибриллярные подергивания отсутствуют, возможны нарушения речи (дизартрия). Безусловные рефлексы и рефлексы позы. Знание процессов становления и угасания безусловных рефлексов имеет большое значение в оценке неврологического статуса ребенка раннего возраста.
В норме безусловные рефлексы обнаруживаются у новорожденных с первых часов жизни и физиологичны до 2—3 мес, а затем начинают ослабевать и исчезают к 4—5 мес. У глубоко недоношенных детей безусловные рефлексы тормозятся на 2— 3 мес позже, в зависимости от степени недоношенности. У здорового новорожденного выраженность ответных реакций, быстрота их появления в ответ на стимуляцию зависят от генетически детерминированного типа высшей нервной деятельности. Кроме того, у одного и того же ребенка возбудимость сменяется утомляемостью, сном, состоянием насыщения. Поэтому в каждом отдельном случае должны быть найдены оптимальные условия исследования безусловных рефлексов. Рефлексы выражены более отчетливо. Для повышения достоверности результатов исследования новорожденный должен быть обследован повторно в течение нескольких дней. Если и в этом случае безусловные рефлексы остаются угнетенными или отсутствуют, это указывает на поражение нервной системы. Патологична также задержка угасания рефлексов.
Исследуя безусловнорефлекторную сферу новорожденных и грудных детей.
Симметричный тонический шейный рефлекс — проприоцептив-ный рефлекс с рецепторов мышц шеи, связок и суставов шейного отдела позвоночника. Вызывается пассивным или активным движением головы (сгибание, разгибание).
Асимметричный тонический шейный рефлекс — проприоцептивный рефлекс с рецепторов мышечно-суставных образований шеи. Наиболее постоянной является реакция рук.
Тонические лабиринтный и шейные рефлексы в норме можно наблюдать у здоровых новорожденных, но выражены они не так ярко, как другие безусловные рефлексы.
По мере развития выпрямляющих рефлексов туловища и реакций равновесия, центры которых расположены в области среднего мозга, а также сложной координаторной регуляции коры головного мозга, тоническая активность подавляется. В норме тонические рефлексы можно обнаружить до 3-4 мес.
У детей грудного возраста с поражением нервной системы, сопровождающимся повышением мышечного тонуса, тонические рефлексы активизируются и доминируют в клинической картине. Тонические рефлексы препятствуют последовательному развитию возрастных двигательных навыков.
Псевдобульбарный синдром
Псевдобульбарный синдром развивается при нарушении высшей регуляции моторных нервных ядер в продолговатом мозге (bulbus cerebri). Это центры 9, 10 и 12 пар черепно-мозговых нервов. Многие нервные пути в головном мозге имеют частичный или полный перекрест. Поэтому полное исчезновение контролирующих импульсов возможно при двустороннем поражении лобных отделов коры головного мозга или при обширном повреждении корково-ядерных, подкорковых нервных путей. Поэтому, оставшиеся без центрального регулирования ядра начинают работать автономно, что вызывает следующие явления:
Причины псевдобульбарного синдрома:
Псевдобульбарный синдром не является изолированным проявлением заболевания, он возникает в рамках неврологического заболевания, явившегося его причиной. Общая клиническая картина зависит от вида патологии. Например, для поражения лобных долей характерны эмоционально-волевые нарушения. Человек при этом может становиться малоактивным, безынициативным или, наоборот, расторможенным в своих желаниях. Дизартрия часто сочетается со снижением памяти и речевыми расстройствами (афазией). При поражении подкорковых зон нередко возникают разнообразные двигательные нарушения.
Лечение
Так как псевдобульбарный синдром является следствием определенного заболевания, то в первую очередь необходимо лечить основную патологию. Если это гипертоническая болезнь, дисциркуляторная энцефалопатия, последствия инсультов, назначают гипотензивную и сосудистую терапию. При специфических васкулитах (сифилитическом, туберкулезном) обязательно используют противомикробные средства, антибиотики. При этом лечение может проводиться совместно с узкими специалистами – дерматовенерологом или фтизиатром.
Помимо специализированной терапии назначаются препараты для улучшения микроциркуляции в головном мозге, нормализации работы нервных клеток и улучшения передачи нервных импульсов. Для этого используются различные сосудистые, метаболические и ноотропные средства, антихолинэстеразные препараты.
Нет универсального средства для лечения псевдобульбарного синдрома. Врач подбирает индивидуальную схему комплексной терапии с учетом всех имеющихся нарушений. При этом в дополнение к медикаментозному лечению могут быть использованы специальные упражнения для пораженных мышц, дыхательная гимнастка по Стрельниковой, физиотерапия. При нарушении речи эффективны занятия с логопедом, специальный массаж.
К сожалению, полностью излечиться от псевдобульбарного синдрома как правило невозможно, так как такие нарушения возникают при выраженных двусторонних поражениях головного мозга, которые нередко сопровождаются утратой многих нейронов и разрушением нервных путей. Однако лечение позволяет компенсировать нарушения, а реабилитационные занятия помогут человеку адаптироваться к возникшим изменениям. Поэтому не стоит пренебрегать рекомендациями доктора, ведь важно замедлить прогрессирование основного заболевания и сохранить нервные клетки.
Псевдобульбарный синдром у пожилых
Псевдобульбарный синдром (супрануклеарный бульбарный паралич) – это заболевание, связанное с нарушением кровоснабжения черепно-мозговых нервов продолговатого мозга. Патология чаще встречается у пожилых людей в результате атеросклероза церебральных артерий. В отличие от бульбарного, псевдобульбарный синдром не опасен для жизни, но снижает ее качество и продолжительность.
Причины развития псевдобульбарного паралича
Причиной развития болезни считают хроническое нарушение мозгового кровообращения. В результате блокируется контроль IX (языкоглоточный), Х (блуждающий), XII (подъязычный) пары черепно-мозговых нервов со стороны корковых структур головного мозга. Этим псевдобульбарный синдром отличается от бульбарного, при котором поражается ткань ядер этих нервов.
Самой частой причиной недуга у пожилых является церебральный атеросклероз, что приводит к нарушению трофики нервной ткани продолговатого мозга.
Другие причины псевдобульбарного синдрома:
Заболевание приводит к двигательным нарушениям мышц лица, глотки и артикулярного аппарата, участвующего в воспроизведении речи. Реже развиваются гемипарезы и монопарезы.
Симптомы
Клиническая картина характеризуется триадой псевдобульбарного паралича: дизартрией, дисфонией, дисфагией. Дизартрия связана с нарушением артикуляции речи, способности четко и членораздельно произносить слова и звуки. Дисфония определяет звучность голоса, который становится тише или полностью исчезает. Дисфагия связана с нарушением глотания, поперхиванием при употреблении пищи.
На появление псевдобульбарного синдрома указывают следующие признаки:
В отличие от бульбарного синдрома, при псевдобульбарных нарушениях развивается центральный паралич, мышцы языка, неба и глотки не атрофируются (нарушена только иннервация), сохраняются нормальные рефлексы и появляются патологические рефлексы орального автоматизма, характерные для детей грудного возраста.
Диагностика заболевания
Обследование при псевдобульбарном синдроме направлено на выявление признаков атеросклероза, очагов ишемии (нарушения кровоснабжения) и новообразований в головном мозге. Из лабораторных методов диагностики назначают общеклинический и биохимический анализы крови, липидограмму. Инструментальные методы исследования включают ангиографию церебральных сосудов, КТ (компьютерную томографию) или МРТ (магнитно-резонансную томографию).
При выявлении клинических признаков, связанных с бульбарными нарушениями, проводят дифференциальную диагностику псевдобульбарного и бульбарного паралича.
Лечение
Терапия направлена на улучшение кровоснабжения головного мозга и замедление разрушения нервных клеток. К сожалению, псевдобульбарный синдром неизлечим, но можно улучшить качество и увеличить продолжительность жизни больного. Лечение необходимо начать при первых признаках болезни пока не сформировались необратимые изменения со стороны центральной нервной системы.
При псевдобульбарном синдроме назначают консервативные и хирургические методы. Терапия должна быть направлена на причину развития синдрома. При атеросклерозе и ишемии рекомендуют лекарственные препараты, при опухоли головного мозга проводят операцию по удалению новообразования.
Консервативное лечение включает:
При своевременном лечении замедляется развитие симптомов псевдобульбарного паралича и улучшается самочувствие. Больной должен находиться под регулярным наблюдением невролога для диагностики прогрессирования заболевания и коррекции терапии.
Что такое бульбарные рефлексы
3.1 Нервная регуляция дыхания
Дыхательный центр представляет собой совокупность нейронов продолговатого мозга, обладающих ритмической активностью и определяющих ритм дыхательных движений. Бульбарный дыхательный центр выполняет две основные функции:
1) регуляцию двигательной активности дыхательных мышц (двигательная функция);
2) гомеостатическую, связанную с изменением характера дыхания при сдвигах газового состава и кислотно-основного равновесия в крови и тканях.
Двигательная функция дыхательного центра заключается в генерации дыхательного ритма и его паттерна (длительности вдоха, выдоха, величины дыхательного объема).
Нейроны дыхательного центра расположены в дорсомедиальной и вентролатеральной областях продолговатого мозга, образуя так называемую дорсальную и вентральную дыхательные группы. В указанных дыхательных группах расположены следующие виды нейронов:
1) ранние инспираторные, максимальная частота разряда которых приходится на начало инспирации;
2) поздние инспираторные нейроны, максимальная частота разряда – в конце инспирации;
3) полные инспираторные нейроны, характеризующиеся постоянной активностью в течение фазы вдоха;
4) постинспираторные нейроны, максимальный разряд которых обнаруживается в течение выдоха;
5)экспираторные нейроны, активность которых возрастает во второй части выдоха;
6) преинспираторные нейроны, максимальный пик активности проявляют перед началом вдоха.
В структурах бульбарного дыхательного центра различают так называемые респираторно-связанные нейроны, активность которых совпадает с ритмом дыхания, но они не иннервируют дыхательные мышцы, а обеспечивают иннервацию верхних дыхательных путей.
В соответствии с локализацией нейронов бульбарного дыхательного центра, различают дорсальную дыхательную группу (ДДГ) и вентральную дыхательную группу (ВДГ). Нейроны дорсальной дыхательной группы получают афферентные сигналы от легочных рецепторов растяжения по волокнам n. Vagus. Только часть инспираторных нейронов дорсальной группы дыхательного центра связана аксонами с дыхательными мотонейронами спинного мозга, преимущественно с контрлатеральной стороной.
Вентральная дыхательная группа расположена латеральнее обоюдного ядра продолговатого мозга, подразделяется на ростральную и каудальную части. Причем, ростральная часть вентральной дыхательной группы представлена ранними, поздними, полными инспираторными и постинспираторными нейронами.
Дорсальная и вентральная группы нейронов в правой и левой половинах продолговотого мозга взаимосвязаны как в пределах одной половины, так и с нейронами противоположной стороны. В синхронизации деятельности контрлатеральных нейронов бульбарного дыхательного центра участвуют проприобульбарные нейроны и экспираторные нейроны комплекса Бетцингера.
Таким образом, нейроны бульбарного дыхательного центра в зависимости от их значимости в регуляции внешнего дыхания разделяют на три группы:
1) нейроны, иннервирующие мышцы верхних дыхательных путей и регулирующие поток воздуха в дыхательных путях;
2) нейроны, синаптически связанные с мотонейронами спинного мозга и регулирующие активность мышц вдоха и выдоха;
3) проприобульбарные нейроны, участвующие в генерации дыхательного ритма, аксоны которых обеспечивают связь только с нейронами продолговатого мозга.
Подобно многим физиологическим системам контроля, система управления дыханием организована как контур отрицательной обратной связи.
Афферентация с различных рецепторных зон интегрируется в бульбарном дыхательном центре. Последний, в свою очередь, генерирует импульсацию к мотонейронам спинального отдела дыхательного центра, регулирующего сократительную активность дыхательной мускулатуры.
Важная роль в регуляции внешнего дыхания отводится центрам варолиева моста, в частности, пневмотаксическому центру. Последний включает медиальное, парабрахиальное ядро и ядро Келликера. В парабрахиальном ядре находятся преимущественно инспираторные, экспираторные и фазопереходные нейроны. Ядро Келликера содержит инспираторные нейроны.
Дыхательные нейроны моста участвуют в механизмах смены фаз дыхания, регулируют величину дыхательного объема.
Непосредственными регуляторами сократительной способности дыхательных мышц являются спинальные мотонейроны, получающие информацию по нисходящим ретикулоспинальным путям от бульбарного дыхательного центра.
Как известно, нейроны диафрагмального нерва расположены узким столбом в медиальной части вентральных рогов от СIII до CV. Подавляющее количество волокон диафрагмального нерва являются аксонами α-мотонейронов, а меньшая часть представлена афферентными волокнами мышечных и сухожильных веретен диафрагмы, а также рецепторов плевры, брюшины и свободных нервных окончаний самой диафрагмы.
Мотонейроны, иннервирующие межреберные мышцы, расположены в передних рогах спинного мозга на уровне TIV-TX, из них часть нейронов регулирует сокращения межреберных мышц, а другая часть – их позно-тоническую активность.
Обращает на себя внимание тот факт, что активность спинальных мотонейронов, обеспечивающих регуляцию двигательной активности межреберных мышц и диафрагмы, в свою очередь, находится под контролем инспираторных нейронов спинного мозга, расположенных на уровне СI-CII вблизи латерального края промежуточной зоны серого вещества.
В обеспечении дыхания, особенно в условиях патологии, участвуют мышцы брюшной стенки, получающие иннервацию от мотонейронов спинного мозга на уровне TIV-LIII.
Двум фазам внешнего дыхания (вдоху и выдоху) соответствуют три фазы активности бульбарного дыхательного центра: инспирация, пассивная контролируемая экспирация и активная экспирация. Во время фазы инспирации диафрагма и наружные межреберные мышцы увеличивают силу сокращения, активируются мышцы гортани, расширяется голосовая щель, снижается сопротивление потоку воздуха. В постинспираторную фазу дыхания происходит медленное расслабление диафрагмы, сокращение мышц гортани, выход воздуха в окружающую среду.
В фазе экспирации – экспираторный поток усиливается за счет сокращения внутренних межреберных мышц и мышц брюшной стенки.
Рефлекторная регуляция дыхания обеспечивается за счет афферентной импульсации в бульбарный дыхательный центр с различных рецепторных зон. Мощной рефлексогенной зоной является слизистая оболочка полости носа, где расположены различные типы механорецепторов, в том числе ирритантные, растяжения, а также болевой чувствительности, обоняния.
Возбуждение этих рецепторов возникает в момент каждого вдоха и приводит к формированию потока афферентной импульсации в ретикулярную формацию ствола мозга с последущей активацией бульбарного дыхательного центра, сосудодвигательного центра, гипоталамических и корковых структур мозга.
Раздражение ирритантных рецепторов слизистой оболочки носа приводит к рефлекторному сужению бронхов, голосовой щели, остановке дыхания на выдохе, развитию брадикардии, а в ряде случаев прекращению сердечных сокращений и другим изменениям (тормозной тригемино-вагусный рефлекс Кречмера ).
Слизистая трахеи и бронхов является слабой рефлексогенной зоной. В стенке крупных внелегочных бронхов и трахеи имеются высокопороговые, низкочувствительные медленноадаптирующиеся, быстроадаптирующиеся и промежуточные механорецепторы, в норме их роль в регуляции дыхания минимальна.
Чувствительность этих рецепторов возрастает при развитии воспалительного процесса в бронхолегочной системе инфекционной или аллергической природы, когда освобождаются медиаторы воспаления и аллергии: гистамин, кинины, лейкотриены, простагландины и др.. Возбудимость рецепторов трахеи и бронхов возрастает и в случае застойных явлений в малом кругу кровообращения, когда прежние объемы воздуха сильно растягивают стенки воздухоносных путей. Афферентация с рецепторов трахеи и бронхов направляется в бульбарный дыхательный центр по чувствительным волокнам n. Vagus, модулируя глубину и частоту дыхательных движений.
Мощной рефлексогенной зоной является паренхима легких, обеспечивающая не только альвеолярное дыхание, но и рефлекторную регуляцию внешнего дыхания.
Основные типы легочных вагусных афферентов включают: медленноадаптирующиеся рецепторы растяжения альвеол, быстроадаптирующиеся рецепторы, С-волокна.
Многочисленные быстроадаптирующиеся рецепторы (БАР) находятся в эпителии внутрилегочных бронхов и бронхиол. Эти рецепторы наиболее чувствительны к следующим типам раздражителей: ирритантным воздействиям, повреждению паренхимы и механическому раздражению дыхательных путей. Возбуждение БАР возникает также при глубоком дыхании, легочной эмболии и капиллярной гипертензии. Афферентация с этих рецепторов распространяется по чувствительным маломиелинизированным волокнам n. Vagus в ретикулярную формацию ствола мозга и бульбарный дыхательный центр, вызывая бронхоконстрикцию, тахипноэ, развитие кашля и тахикардии. Возбуждение этих рецепторов может быть клинически значимым в патогенезе бронхиальной астмы и нарушениях реактивности дыхательных путей.
По данным ряда авторов в паренхиме легких выделяют и БАР рецепторы спадения, реагирующие на спадение альвеол под воздействием внутрилегочных и внелегочных факторов. Афферентация с этих рецепторов поступает в бульбарный дыхательный центр по маломиелинизированным волокнам n. Vagus и обеспечивает развитие тахипноэ.
Медленноадаптирующиеся рецепторы растяжения – важная группа механорецепторов c вагусной афферентацией, расположенных в гладких мышцах воздухоносных путей. Частота импульсов с этих рецепторов возрастает по мере растяжения альвеол вдыхаемым воздухом и распространяется по толстым миелинизированным α-волокнам n. Vagus в бульбарный дыхательный отдел, обеспечивая формирование рефлекса Геринга-Брейера. Последний контролирует частоту и глубину дыхания, имеет физиологическое значение при дыхательных объемах превышающих 1 л (у взрослых при физической нагрузке). Рефлекс Геринга-Брейера более важен для регуляции дыхательного акта у новорожденных, а также в условиях патологии как один из механизмов реализации инспираторной, экспираторной и смешанной одышек.
Третьей группой легочных механорецепторов являются С-волокна – тонкие миелинизированные вагусные афференты. С – волокна оканчиваются в паренхиме легких, в бронхах и кровеносных сосудах, активируются экзогенными раздражителями и медиаторами альтерации. Активация С-волокон приводит к тахипноэ, брадикардии, гиперсекреции слизи. В состав С-волокон входят J-рецепторы, расположенные в альвеолярных перегородках в контакте с капиллярами (юкстакапиллярные рецепторы), чувствительные к интерстициальному отеку, легочной венозной гипертензии, микроэмболии, раздражающим газам и ингаляционным наркотическим веществам. Активация J-рецепторов вызывает закрытие гортани и апноэ, за которыми следует частое поверхностное дыхание, гипотензия и брадикардия.
Важная роль в рефлекторной регуляции дыхания отводится проприорецепторам суставов грудной клетки, межреберных мышц, диафрагмы, сухожильным рецепторам. Недостаточное укорочение инспираторных или экспираторных мышц усиливает импульсацию от мышечных веретен, которая через α-мотонейроны повышает активность α-мотонейронов и дозирует таким образом мышечное усилие.
В регуляции активности бульбарного дыхательного центра и внешнего дыхания принимает участие и афферентация с висцеральных рецепторов и рецепторов кожи, о чем свидетельствует развитие гипервентиляции легких при болевом и термическом раздражении.
3.2. Механизмы гуморальной регуляции дыхания
Важная роль в регуляции дыхания отводится хеморецепторам.
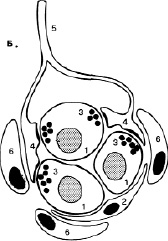
Изменения газового состава крови (РаО2, РаСО2) влияют на активность дыхательного центра путем возбуждения хеморецепторов каротидных и аортальных телец (периферические рецепторы), а также хеморецепторов вентральной зоны продолговатого мозга и дорсального дыхательного ядра (центральные рецепторы). Периферические хеморецепторы (рис.5) обеспечивают регуляцию частоты дыхательных движений. Адекватным раздражителем для них является уменьшение РО2 артериальной крови, в меньшей степени – увеличение РСО2 и снижение рН. Периферические хеморецепторы расположены у бифуркации общих сонных артерий на внутреннюю и наружнюю. Несмотря на свой миниатюрный размер, каротидные тельца интенсивно кровоснабжаются (1,4-2 л/мин на 100 г ткани). Этот орган особенно чувствителен к колебаниям кислорода в артериальной крови. При Ра О2 в пределах 60-80 мм рт. ст. наблюдается слабое усиление вентиляции, при Ра О2 ниже 50 мм рт. ст. возникает выраженная гипервентиляция легких. Ра СО2 и рН крови потенцируют эффекты гипоксемии на артериальные хеморецепторы и не являются адекватными раздражителями для этих рецепторов. После двустороннего удаления каротидных телец гипоксический вентиляторный ответ у человека исчезает. При отсутствии хеморецепторной стимуляции, например, при глубокой гипокапнии, повреждении синокаротидной зоны (опухоли, коллагенозы, травмы) ритмогенез дыхания снижается и полностью прекращается.
Рис. 5. Каротидное тельце: 1-хеморецепторные клетки; 2-поддерживающие клетки; 3-синаптические пузырьки; 4-чувствительные нервные окончания; 5-нервное волокно
Центральные хемочувствительные клетки реагируют на отклонения РСО2 и [H+] во внеклеточной жидкости внутримозгового интерстициального пространства, регулируют глубину вдоха. Гиперкапния и ацидоз стимулируют, а гипокапния и алкалоз тормозят центральные хеморецепторы.
Одной из причин высокой скорости вентиляторного ответа на гиперкапнию является легкость диффузии СО2 через барьерную систему кровь-головной мозг. Более того, повышенное РСО2 вызывает расширение сосудов, особенно церебральных, способствуя тем самым усилению диффузии СО2 через гемато-энцефалический барьер.
Что такое бульбарные рефлексы
Цель: Проанализировать по литературным источникам современные методы диагностики и фармакотерапии при лечении бокового амиотрофического склероза.
При этом должны быть исключены другие причины данных симптомов.
«Золотым стандартом» диагностики поражения периферического мотонейрона является игольчатая электромиография (ЭМГ), которая проводится на трех уровнях (голова или шея, рука, нога). Признаками поражения ПМН при этом являются: спонтанная активность в виде потенциалов фасцикуляций, фибрилляций и положительных острых волн, а также тенденция к увеличению длительности, амплитуды и количества фаз потенциалов двигательных единиц (признаки нейрональной денервации) [5].
Второстепенными методами диагностики являются:
МРТ головного и спинного мозга используется в диагностике с целью выявления заболеваний, которые могут «симулировать» симптомы БАС, но при этом являются излечимыми, в отличие от бокового амиотрофического склероза. Признаками, подтверждающими наличие БАС при МРТ, являются атрофия моторной коры головного мозга, дегенерация пирамидных трактов (пути, связывающие центральный мотонейрон с периферическим).
В ликворе при БАС незначительно повышается содержание белка (до 1 г/л).
Это новый метод, который может быть проведен одновременно с ЭНМГ. Он разработан для оценки состояния двигательных нейронов головного мозга. Результаты ТКМС могут помочь в постановке диагноза.
Признаки атрофии и денервации при гистологическом исследовании [3].
Одним из потенциальных методов лечения БАС может стать клеточная терапия с применением стволовых клеток, однако достоверных данных об эффективности этого метода лечения в публикациях до настоящего времени не представлено [4].
При боковом амиотрофическом склерозе назначается симптоматическое лечение для облегчения течения заболевания и улучшения качества жизни пациентов. Такая поддерживающая терапия лучше всего обеспечивается путем постоянной работы междисциплинарных групп врачей поликлиники с назначением лечения на дому. При этом составляется индивидуальный план медицинской и физической терапии.
Двухуровневая вентиляция с положительным давлением на выдохе (торговая марка изготовителя BиPAP) часто применяется для поддержания дыхания. Для этого могут быть использованы и другие устройства: аппарат искусственной вентиляции легких с положительным давлением, аппарат двухуровневого положительного давления в дыхательных путях или двухфазной вентиляции в режиме BCV. Существуют специальные респираторы искусственной вентиляции легких, которые контролируют дыхание автоматическим устройством, надувая и сдувая легкие. Для долгосрочного использования может потребоваться проведение операции трахеостомии [4].
Большинство пациентов с БАС умирают от дыхательной недостаточности, как правило, в течение 3–5 лет с момента появления симптомов, однако, около 10–20 % живут 10 или более лет.
Новые экспериментальные и клинические исследования в области генетики позволяют надеяться на определение причины заболевания БАС, создание новых подходов к лечению, что продлит жизнь пациентов с этой патологией.