Что такое бронюля в медицине
Что такое бронюля в медицине
а) Показания. Назначение внутривенных инфузионных растворов, краткосрочная инфузионная терапия. Не для высококалорийного питания!
Он служит исключительно для кратковременного предоперационного введения жидкостей или обеспечения быстрого доступа к вене. Если требуется более продолжительная инфузия, то выполняется катетеризация магистральной вены (см. ниже), которая позволяет измерять центральное венозное давление. Во всех прочих случаях наиболее частым видом доступа к вене является периферический венозный катетер.
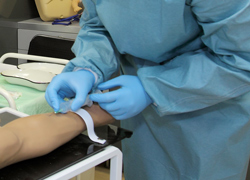
в) Техника установки постоянного венозного катетера. После создания венозного стаза на плече, пальпаторно и путем осмотра обнаруживается наполненная кровью вена, и по касательной под тупым углом вводится венозная канюля. Продвиньте канюлю и извлеките находящуюся внутри иглу. Соедините канюлю с системой для инфузии и зафиксируйте ее липкой лентой.
г) Осложнения. Перфорация и разрыв задней стенки вены, неудачная пункция, смещение при движении рукой (иммобилизация штифтом), инфекция. В таких случаях требуется немедленное извлечение канюли и изоляция прокола (например, повязкой со спиртом).
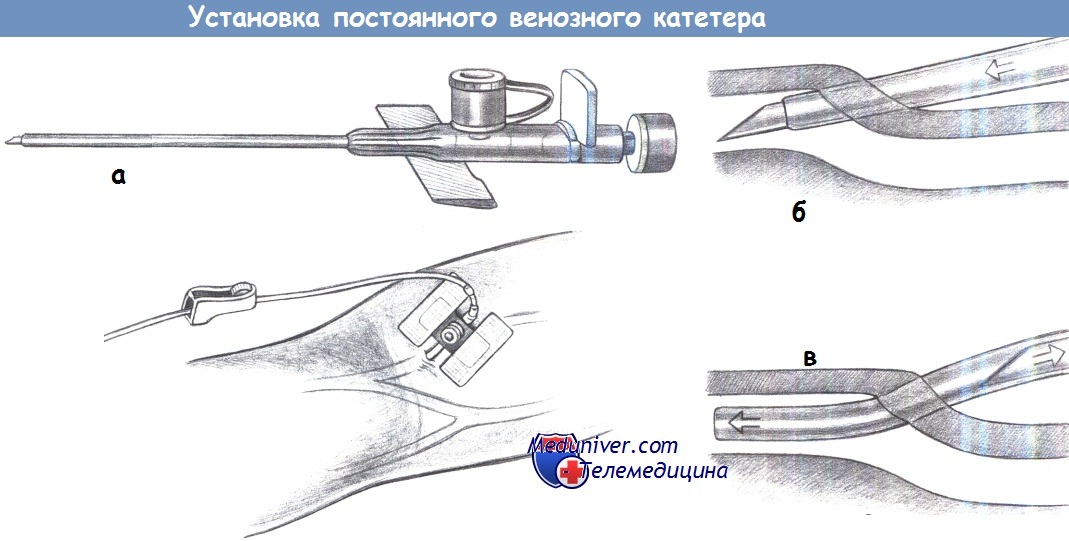
Канюля (а), пункция вены (б), извлечение стального мандрена (в),
фиксация канюли, соединение с инфузионной системой.
Видео техника постановки периферического венозного катетера
Редактор: Искандер Милевски. Дата обновления публикации: 18.7.2021
Медсестра реанимации: катетеризация вен
Поделиться:
Одна из основных обязанностей медсестры реанимации — это организация венозного доступа у пациента или, проще говоря, катетеризация вены. Катетер ставят в разных случаях: чтобы брать кровь на анализ (иногда анализы берут несколько раз в сутки, и колоть каждый раз заново — болезненно и травматично для пациента) или чтобы вводить больному препараты и питательные растворы. От обычного укола постановка катетера почти не отличается — нужно только, чтобы вена была прямая на определенном участке.
Куда можно колоть, а куда нельзя
Для выбора вены нужно примерно оценить, для чего вообще ставится катетер. Экстренным пациентам с тяжелыми травмами, кровотечениями или тем, кого готовят к полостной операции, ставят катетер большого диаметра, соответственно выбирают крупную вену. Бабушке сильно элегантного возраста, диагноз которой не так уж и серьезен, подбирают катетер поменьше — вены в этом возрасте чаще всего уже не те.
Как выбирают место для укола? Медсестры начинают с дистальных вен, т. е. тех, что находятся «на периферии»: вены кисти, предплечья. Также работает принцип восхождения от кисти выше (плохие вены на кисти — переходим на предплечье).

Хорошо видны вены на локтевом сгибе, но это место для катетеризации не очень подходит. Человек сгибает и разгибает руку, иногда ненамеренно, и катетер может перегнуться или надломиться. Хотя если катетер ставить не надо, а ожидается всего один-два укола — локтевой сгиб это то, что нужно. Вена на нем достаточно толстая и всё это выдержит.
В другом месте вена может быть и не видна, но при наложенном жгуте хорошо ощущаться пальцами (пальпироваться). В этом случае опытная медсестра сможет сделать укол, даже не видя вены. У некоторых больных не видно срединной локтевой вены, но можно нащупать другую, которая чуть ближе к наружной стороне руки, — подкожную латеральную (глазами ее тоже не видно). У меня были случаи, когда я попадала в такие вены практически вслепую — такая особенность есть и у моих вен, поэтому я о ней хорошо знаю.
Читайте также:
Профессия: врач-лаборант
Не стоит использовать для катетеризации мелкие вены — в них сложнее попасть и проблем с ними потом может быть больше (например, может начаться воспаление). Также не колют в вены ног (за исключением центральных бедренных) из-за высокого риска осложнений в виде флебитов (воспаления стенок сосудов). Подколенная вена неудобна из-за ее расположения, а остальные вены ног слишком тонкие.
Как понять, все ли правильно идет
Если что-то идет не так — обычно это видно сразу. Если под кожей вырастает припухлость или наливается синяк — иглу убираем, заменяем ее сухой стерильной повязкой (тугой), переходим к другой вене. Жечь и щипать в месте укола не должно, если вы чувствуете жжение и, опять же, видите припухлость, значит, игла все-таки прошла мимо. Снова повязка, можно еще наложить компресс из водки или разбавленного водой спирта.

Перед тем как вводить вам какие-либо препараты, врач должен расспросить вас об аллергии и медикаментах, которые вы принимаете. Позже медсестра может задать такие же вопросы — не потому, что ей нечего делать, это подстраховка ради вашего же здоровья. Например, если вы принимаете антикоагулянты — вещества, разжижающие кровь, — простой ваткой на место укола дело не обойдется, нужна будет повязка, холод на место укола, а руку (если кололи в руку) нужно будет подержать повыше.
Что такое «вен нет»
Иногда с уколом могут возникать проблемы из-за состояния вен пациента. Вена может лопнуть — это чаще происходит у пожилых людей с нарушениями обмена веществ. Колоть в такую вену уже нельзя — нужно наложить сухую стерильную повязку, а при гематоме — сделать компресс. После этого можно перейти к катетеризации вен на другой руке.
У онкологических пациентов, у тех, кто проходил длительные курсы лечения с внутривенными вливаниями, или у внутривенных наркоманов бывает так, что «вен нет». Руки покрыты так называемыми «дорожками», похожими на ожоги, и катетеризировать «сожженную» вену очень тяжело. Часто такие пациенты предлагают поставить катетер самостоятельно в подколенную вену, например, но это не вариант. Врач ставит им катетер в одну из центральных вен.
Как ставят катетер в центральную вену
Центральные вены — это «вены последней надежды». Постановка такого катетера — практически малая операция. Риск осложнений при катетеризации центральных вен довольно высок (сепсис, флебиты, кровь или воздух там, где их быть не должно), но сейчас катетер ставят в яремную вену под УЗИ-контролем — это безопаснее. Все это, конечно, делает только и исключительно врач, самим колоть в центральные вены категорически нельзя — это опасно для жизни.
Периферические катетеры и риск инфекции: если вы видите что-то — так не молчите об этом!
Каждый, кто когда-либо заходил в больницу в качестве пациента или посетителя, несомненно, замечал пациентов с капельницами, которые сейчас выглядят как пластиковые трубки, прикрепленные к руке, воткнутые в бутылки, из которых капает какая-то жидкость. Это могут быть лекарства, растворы для восполнения дефицита жидкости — словом, все то, что бывает нужно ввести человеку, помимо как через его желудочно-кишечный тракт. В большинстве случаев в периферической вене у таких пациентов стоит тонкая трубочка — катетер, иногда его называют жаргонным словом «внутривенка».
Сейчас производится и продается великое множество венозных катетеров, и это — самое часто используемое устройство для обеспечения венозного доступа в США (только в больницах используют более 300 миллионов катетеров в год), практически, на одного жителя страны в год приходится один катетер. Примерно 70% пациентам в больнице на протяжении госпитализации требуется катетеризация периферической вены.
К сожалению, большинство людей не понаслышке знакомы и с такой проблемой, как госпитальная инфекция, которая уносит ежегодно жизни 100 000 человек, и на сегодня, в случае экстренной медицинской помощи, госпитальная инфекция развивается у одного из 20 пациентов. Эти инфекции могут возникать при любом нарушении целостности кожи, когда открываются входные ворота для патогенных микроорганизмов, они могут оказаться в кровотоке и вызвать, без преувеличения, катастрофу.
Когда проводится катетеризация вены, то и катетер, и игла проходят сквозь кожу; иглу, конечно, потом удаляют, но вот катетер остается, то есть 300 миллионов катетеризаций в год — это триста миллионов входных ворот для инфекции! И хотя большинство исследований говорят о том, что риск катетерной инфекции в данном случае ниже 0.1%, триста тысяч случаев — это ужасающая цифра!
Недавно было проведено исследование, которое показало, что примерно 10 000 случаев бактериальной (стафилококковой) инфекции в США в год — это результат применения периферических катетеров, и самое главное, что во многих случаях источник инфекции так и остается нераспознанным, так как такие катетеры используются в течение короткого времени, и пациент успевает забыть о факте применения такого катетера до того, как появятся клинические признаки инфекции.
Несмотря на достаточно разнородную информацию, которую можно получить по данным исследований катетер-ассоциированных инфекций, есть хорошо известные факторы риска таких осложнений, которые надо выявлять рано и которые должен знать каждый человек, чтобы в один далеко не прекрасный день вы или тот, кого вы любите, не оказался жертвой катетерных инфекций, проснувшись с катетером в вене. И неважно, что этот самый катетер стоит всего несколько часов. Многие проблемы возникают непосредственно во время установки катетера, а некоторые — во время нахождения катетера в вене.
Ниже приведено несколько факторов риска.
Место введения катетера и его установка
Если место введения катетера или наклейка на нем оказались загрязнены, надо сразу же сообщить об этом персоналу.
Взрослым катетеры обычно ставят в руку, если это не так — спросите, почему.
Уточните, насколько опытна медсестра, которая ставит катетер, так как именно введение катетера является критическим моментом, и до установки катетера обязательна тщательная дезинфекция кожи.
Уход за катетером
Катетеры должны регулярно промываться для поддержания проходимости, попросите об этом, если это не было сделано.
Очень важна надежная фиксация катетера: он должен быть плотно зафиксирован пластырем и быть неподвижным, если вы чувствуете, что он двигается, сразу сообщайте персоналу.
Персонал должен проверять состояние катетера по крайней мере 1 раз в сутки, чтобы убедиться, что у вас нет никаких осложнений. До сих пор нет единого мнения о том, на какой период времени можно оставлять периферический катетер в вене и когда переставлять катетер. В любом случае, будет нелишним узнать, как это принято в том учреждении, где вы лечитесь.
Хотя некоторое из вышеперечисленного кажется само собой разумеющимся, удивительно, как много пациентов и их близких людей считают, что задавать вопросы «неудобно», беспокоить персонал «нехорошо» даже в том случае, когда они чувствуют, что что-то пошло не так.
К сожалению, до сих пор нагрузка на медсестре остается очень большой и все только осложняется, если кто-то из пациентов начинает настойчиво интересоваться сестринским процессом. Но всем — и медработникам, и пациентам — надо понимать, что своевременное выявление проблем с периферическими катетерами спасает жизни, экономит огромные деньги, снижает продолжительность госпитализации, а открытые взаимоотношения с пациентами повышают безопасность медицинской помощи.
Катетеры Фолея: виды, особенности, применение
СОДЕРЖАНИЕ:
Для чего используются катетеры Фолея?
Латексные или силиконовые, трех- и двухходовые баллонные катетеры для длительной катетеризации мочевого пузыря.
Для чего используются катетеры Фолея?
Катетеры Померанцева-Фолея отличаются очень широкой сферой применения:
Использование катетеров Фолея при задержке мочеиспускания очень эффективно: отток мочи начинается уже в момент установки.
Катетеры такого типа чаще всего рекомендуются к установке пациентам, которые нуждаются в длительной катетеризации (от 5-7 до 30 суток)
Материал изготовления и конструкция катетера Фолея
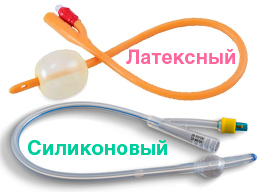
По материалу изготовления катетеры делятся на 3 типа:
Однако помимо материала, катетеры Фолея отличаются конструкцией и бывают 2 типов:
Строение урологического катетера Фолея:
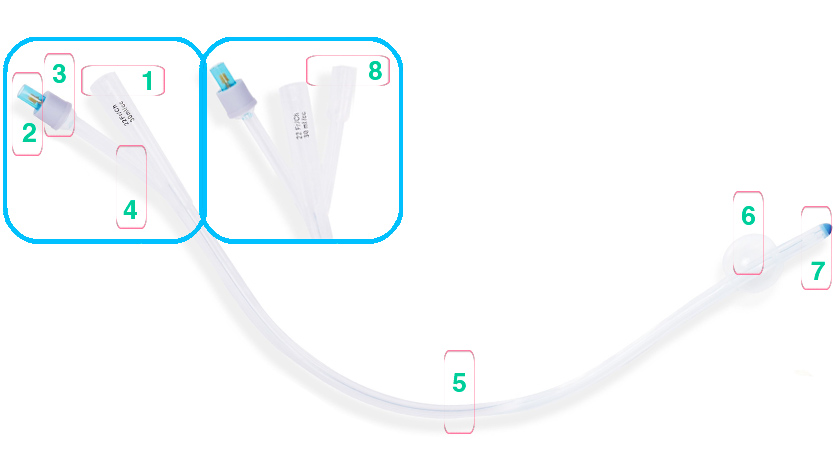 | 1. Отверстие для слива мочи |
| 2. Отверстие для наполнения баллона | |
| 3. Покрышка | |
| 4. Антирефлюксный клапан. | |
| 5. Трубка катетера | |
| 6. Баллон | |
| 7. Оливообразный наконечник с 2-я отверстиями для дренирования мочевого пузыря | |
| 8. Дополнительное отверстие для введения лекарственных средств. Есть только у трехходовых катетеров |
Виды катетеров Фолея
Катетеры для длительной катетеризации мочевого пузыря подразделяются на 3 вида:
Латексные двухходовые катетеры Фолея Vogt Medical с силиконовым покрытием
Таблица размеров катетеров Фолея:
| Пол | Размер | Цвет | Внутренний диаметр | Внешний диаметр | Длина | Объем баллона |
| Детский | Ch 6 | 1,1 мм | 2,0 мм | 28 см | 3-5 мл | |
| Детский | Ch 8 | 1,7 мм | 2,7 мм | 28 см | 3-5 мл | |
| Детский | Ch 10 | 2,3 мм | 3,3 мм | 28 см | 3-5 мл | |
| Мужской, Женский | Ch 12 | 2,8 мм | 4,0 мм | 39-40 см | 30 мл | |
| Мужской, Женский | Ch 14 | 3,3 мм | 4,7 мм | 39-40 см | 30 мл | |
| Мужской, Женский | Ch 16 | 3,8 мм | 5,3 мм | 39-40 см | 30 мл | |
| Мужской, Женский | Ch 18 | 4,5 мм | 6,0 мм | 39-40 см | 30 мл | |
| Мужской, Женский | Ch 20 | 5,1 мм | 6,7 мм | 39-40 см | 30 мл | |
| Мужской, Женский | Ch 22 | 5,6 мм | 7,3 мм | 39-40 см | 30 мл | |
| Мужской, Женский | Ch 24 | 6,2 мм | 8,0 мм | 39-40 см | 30 мл | |
| Мужской, Женский | Ch 26 | 6,9 мм | 8,7 мм | 39-40 см | 30 мл | |
| Мужской | Ch 28 | 7,5 мм | 9,3 мм | 39-40 см | 30 мл | |
| Мужской | Ch 30 | 8,0 мм | 10,0 мм | 39-40 см | 30 мл |
Как подобрать катетер Фолея?
Если говорить о том, какой катетер Фолея лучше, то тут важно ориентироваться на показания и рекомендации врача. В первую очередь это зависит от длительности катетеризации (периодическая, временная или пожизненная, при которой пациент всегда нуждается в помощи для мочеиспускания). Также при подборе учитываются 3 аспекта:
Определить размер, необходимый конкретному пациенту, может лечащий врач. Не рекомендуется делать это самостоятельно, т.к. диаметр трубки подбирается исходя из размеров уретры и уретрального канала. Например, ее внешний диаметр может составлять 2,7 мм, при внутреннем в 1,7 мм, а может достигать 8,7 мм, тогда внутренний будет 6,9 мм.
Как происходит постановка катетера Фолея?
Для установки катетера медсестра или врач всегда предварительно дезинфицируют руки, все инструменты и половые органы пациента. Все манипуляции проводятся в стерильных перчатках. Перед началом введения катетера между ног пациента ставят лоток или кладут пеленку. Катетер из упаковки нужно доставать пинцетом и при необходимости смазать стерильным лубрикантом на водной основе.
Уход за катетером Фолея и его замена
Промывание катетера необходимо, т.к. это изделие многоразового использования. Перед начало промывания нужно вымыть руки с мылом и обработать их антисептиками. Затем:
Процедуру нужно повторить несколько раз, пока катетер не очистится. Затем соединить его с трубкой и убрать в стерильное место.
Замена катетера тоже важна: его нужно использовать не больше 5, максимум 7 дней. Дольше можно пользоваться только катетерами из силикона. Смена катетера происходит так:
Рекомендуемые в России производители катетеров Фолея
Где купить катетеры Фолея?
Урологические катетеры Фолея можно заказать в специализированном интернет-магазине Стерильно.com. Компания работает напрямую с официальными представителями в России, поэтому у нас вы получите только сертифицированную продукцию по цене от производителя.
Планируете склеротерапию? Памятка пациенту.
Пациенты должны наблюдаться у флеболога не менее 6 месяцев после окончания склеротерапии.
Компрессионная терапия подразумевает использование компрессионного трикотажа в виде чулок, колготок, гольфов или эластических бинтов различной степени растяжимости. В зависимости от силы создаваемого давления существует четыре функциональных класса компрессионного трикотажа. Во время склеротерапии желательно использовать компрессионный трикотаж 2 функционального класса. Эластические бинты разделяют по степени растяжимости: большой, средней и малой. Врач-флеболог назначает Вам степень компрессии лечебного трикотажа, а специалисты по трикотажу подбирают Вам его. Компрессионная теpaпия является незаменимой при всех формах и стадиях варикозной болезни.
Медикаментозная терапия направлена на повышение тонуса венозных и лимфатических сосудов, укрепление сосудистой стенки, улучшение условий циркуляции крови. Применяются лекарственные препараты, относящиеся к группе венотоников и ангиопpoтeкторов.
Все виды современного лечения варикозной болезни: склеротеpaпия, комбинированное лечение, малоинвазивные операции имеют строгие показания и предусматривают полное удаление варикозно расширенных вен. Этo не значит, что наносится какой-либо ущерб кровообращению ног, напротив. После удаления варикозно расширенных вен венозный отток улучшается за счет множества здоровых вен.
ЧТО ПРЕДСТАВЛЯЮТ СОБОЙ СКЛЕРОЗИРУЮЩИЕ ПРЕПАРАТЫ? КАКИЕ ОСЛОЖНЕНИЯ ВОЗМОЖНЫ ПРИ ИХ ИСПОЛЬЗОВАНИИ?
КАКИЕ ПРАВИЛА НЕОБХОДИМО СОБЛЮДАТЬ ВО ВРЕМЯ ПРОХОЖДЕНИЯ КУРСА СКЛЕРОТЕРАПИИ?
У каждого пациента лечение протекает индивидуально и зависит от длительности заболевания, характера варикозного расширения, состояния окружающих тканей и скорости венозного кровотока в конечности. Но существуют определенные правила поведения, общие для всех пациентов.
Обращайте внимание на процесс эластического бинтования ноги с самого начала лечения, так как это создает необходимую при проведении склеротерапии лечебную компрессию! Необходимо научиться правильно накладывать эластический бинт. Наибольшее давление бинта (степень его натяжения) должна быть в области лодыжки, далее кверху сила натяжения бинта незначительно уменьшается. Верхний уровень наложения эластического бинта должен быть на 5-10 см выше места наиболее верхней инъекции или индивидуально определяется Вашим врачом.
После сеанса склеротерапии Вам необходима 30-40 минутная (минимум) прогулка! На протяжении всего периода лечения надо больше ходить, меньше сидеть, и, особенно, стоять. В случае «сидячей» или «стоячей» работы Вам необходимо делать 5 минутные перерывы для ходьбы или специальных упражнений.
Первый раз снимать эластический бинт для того, чтобы помыть ногу можно через сутки после сеанса склepoтeрапии: лежа или сидя нога разбинтовывается, моется теплой или прохладной водой с мылом, вытирается насухо и в приподнятом положении снова забинтовывается или надевается лечебный компрессионный трикотаж. Душ лучше принимать сидя. Если у Вас сухая кожа или появилось ее раздражение от эластических бинтов, нужно смазать кожу ног после мытья любым, удобным для Вас питательным кремом.
Каждое утро, перед тем как встать с постели, необходимо тщательно перебинтовать ногу или одеть компрессионный трикотаж. Эластические бинты необходимо стирать по мере зaгpязнения (но не реже 2-х раз в неделю). Удобно иметь два бинта (если нет компрессионного трикотажа). При наличии компрессионного трикoтажа эластические бинты нужны только для проведения процедуры склеротерапии и в первые сутки после нее. На второй день после процедуры склеротерапии появляются «синяки» (иногда очень яркие и обширные), слегка болезненные при надавливании уплотнения, связанные с терапевтическим действием склерозантa на венозную стенку.
Если появляется отек в области голеностопного сустава или болевые ощущения, чувство «распирания» в ноге (в первые сутки после сеанса склеротерапии), то необходимо снять бинт, расправить все складки бинта и полностью перебинтoвать ногу, но не ранее чем через 2 часа после сеанса. Далее, желательно пройтись в течение 30-60 минут. При использовании компрессионного лечебного трикотажа подобные ситуации не возникают. В редких случаях у пациентов с большим объемом распространения варикозного поражения вен в первые сутки после склеротерапии появляется чувство легкого недомогания и/или головокружения, повышается тeмпepaтуpa тела до 37-38 С. Эти изменения самочувствия быстро проходят после приема одной таблетки (500 мг) Аспирина, Панадола или Эффералгана (после еды). При головокружении необходимо несколько минут посидеть или полежать. Обо всех изменениях самочувствия на время прохождения курса склеротерапии необходимо информировать Вашего лечащего врача.
Перед каждым посещением врача необходимо за 2 часа снимать лечебный трикотаж (эластичный бинт).
Необходимость приема венотоников определяется лечащим врачом. Желательно воздержаться от приема алкоголя в день сеанса склеротерапии.
КАКИЕ ПОБОЧНЫЕ РЕАКЦИИ И ОСЛОЖНЕНИЯ ВОЗМОЖНЫ ПРИ ЛЕЧЕНИИ МЕТОДОМ СКЛЕРОТЕРАПИИ?
Аллергические реакции встречаются крайне редко и в основном у пациентов, ранее имевших аллергические реакции на какие-либо лекарственные препараты. Поэтому важно сообщить врачу об этом. Аллергические реакции снимаются специальной медикаментозной терапией.
Образование «пузырей» встречается в 0,5-1% случаев. Является результатом попадания склерозанта в мелкие внутрикожные сосуды (капилляры). «Пузыри» обрабатываются концентрированным раствором перманганата калия и проходят бесследно в течение нескольких дней. Возвратные телеангиэктазии представляют собой очень мелкие красные сосуды в местах склерозированных вен. Могут появляться в сроки от 2-х до 4-х недель после лечения и исчезают в течение последующих 2-6 месяцев. Встречаются приблизительно у 30% женщин, использующих (или принимавших недавно) гормональные контрацептивы и у 2-4% всех остальных пациентов. Чаще встречается при использовании эластических бинтов, чем лечебного трикотажа. Специального лечения, как правило, не требуется, иногда увеличивается курс приема венотонизирующих препаратов.
Длительно непроходящая гиперпигментация встречается приблизительно у 2% пациентов. Около 10% пациентов имеют умеренную гиперпигментацию на срок 6 месяцев после лечения; полностью исчезающую через 10-12 месяцев. В некоторых случаях целесообразно проведение косметических процедур для ускорения процесса нормализации окраски кожи.
Тромбоз глубоких вен является крайне редким осложнением и наблюдается у одного из 10000 пациентов (по данным литературы). Чаще встречается у людей, перенесших ранее тромбоз глубоких вен, на фоне тромбофилических состояний и онкологических заболеваний. Требует тщательного обследования и лечения в условиях хирургического стационара, так как возможна тромбоэмболия легочной артерии.
Пояснения
Склеротерапия, безусловно, подразумевает не удаление вен, а инициацию в вене необратимых процессов, вызывающих ее запустение и последующую облитерацию (замещение просвета вены соединительной тканью).
 Читайте также:
Читайте также: