Дисплазия low grade что это такое
Риск прогрессирования при дисплазии низкой степени
У пациентов с пищеводом Барретта дисплазия низкой степени (LGD) несет существенный риск прогрессирования до аденокарциномы пищевода, сообщают исследователи.
Риск прогрессирования у пациентов с дисплазией низкой степени злокачественности в восемь раз выше, чем у пациентов, у которых дисплазии нет.
Пациенты с пищеводом Барретта с наличием дисплазии низкой степени, подтвержденной экспертами-патологами в гастроинтестинальной патологии, могут быть кандидатами на эндоскопическую терапию.
Рекомендации
American College of Gastroenterology и другие сообщества специалистов в этой области рекомендуют эндоскопическую абляцию при определении стратегии ведения таких пациентов.
Команда специалистов оценивала, связано ли независимое подтверждение диагноза дисплазии низкой степени с риском прогрессирования. Для этого они ретроспективно изучили данные проспективного регистра 1998 г. пациентов с длинносегментным пищеводом Барретта и 952 пациентов с аденокарциномой пищевода.
Прогрессирование до тяжелой дисплазии (HGD)
За период наблюдения в среднем 7,8 года у 15 пациентов было прогрессирование до дисплазии высокой степени или аденокарциномы, годовая частота прогрессирования составила 0,8%.
Риск прогрессирования был выше в группах с подтвержденной дисплазией низкой и неопределенной степени, чем в группе без дисплазии, после поправки на возраст, пол, статус курения, длину сегмента Барретта и другие особенности заболевания (ОР 8,4; 95% Ди 1,6 – 153,0).
Исследование было ограниченным из-за его структуры наблюдений и широких доверительных интервалов.
Оппонентами было отмечено, однако, что существует значительная вариабельность в сообщаемых темпах прогрессирования от низкодифференцированной дисплазии до аденокарциномы пищевода. В голландском изучении, например, показатели были высоки 13.4% (Am J Gastroenterol. 2010; 105:1523-1530).
American College of Gastroenterology (ACG) 2015 Annual Meeting: Abstract 6. Presented October 19, 2015. Krishnamoorthi, MD, from the Mayo Clinic in Rochester, Minnesota
Аденомы желудочно-кишечного тракта (аденоматозные полипы)
 |
| Аденома подвздошной кишки. Энтероскопия (Бунова С.С. и др.) |
Аденома (Adenoma) — доброкачественная опухоль, возникающая из железистого эпителия.
В зависимости от органа, где она располагается (локализации), различают аденомы: желудка, кишечника, аппендикса, печени, почек, надпочечников, лёгких, а также желёз: слюнных, предстательной, щитовидной, гипофиза, паращитовидной, молочной, сальных.
Аденомы желудочно-кишечного тракта (ЖКТ) часто называют аденоматозными полипами. Аденомы бывают как наследственные, так и ненаследственные. К наследственным относятся: семейный аденоматозный полипоз толстой кишки, синдром Гарднера, синдром Туркота и другие (Кайбышева В.О. и др.).
Среди эпителиальных опухолей желудка аденомы составляют не менее 3–13 %. При эндоскопическом исследовании типичные аденомы обычно выглядят как возвышающиеся над поверхностью слизистой полиповидные образования с ворсинчатой либо дольчатой поверхностью.
 |
| Тубулярная ворсинчатая аденома желудка. Выраженная дисплазия (×200) (Звенигородская А.П.) |
Ворсинчатая аденома состоит из тонких пальцевидных выростов соединительной ткани собственной пластинки слизистой оболочки, покрытых эпителием. Почти во всех ворсинчатых аденомах встречается небольшое количество желез. Количество ворсинчатого компонента составляет более 75 %. Макроскопически ворсинчатые аденомы имеют широкое основание и «мохнатую» поверхность.
Тубулярно-ворсинчатый тип аденом — промежуточный между тубулярным и ворсинчатым. В тубулярно-ворсинчатых аденомах в результате пролиферации эпителия увеличивается количество ворсинок, которые могут определяться как на поверхности полипа, так и внутри крупных желез. Строение желез также изменяется: они удлиняются, приобретают неправильную форму, плотно прилегают друг к другу. Одновременно нарастает степень дисплазии эпителия. Тубулярно-ворсинчатой считается аденома, имеющая в своей структуре от 25 до 75 % ворсинчатой ткани. Макроскопически тубулярно-ворсинчатая аденома отличается от тубулярной более выраженной дольчатостью и наличием небольших участков с очень мелкими дольками или ворсинками (Борсук А.Д., Малаева Е.Г.).
Аденома желудка
Аденома желудка является предраковым заболеванием с риском малигнизации 8-59% (Хомяков В.М.).
Существует мнение, что язвенная болезнь желудка, хронический атрофический мультифокальный гастрит, хронический атрофический мультифокальный гастрит с наличием аденоматозных полипов и рак желудка кишечного типа являются стадиями нарушения клеточного обновления слизистой оболочки желудка, связанного с персистенцией Helicobacter pylori (Коган Н.Ю.).
Аденома толстой кишки
Аденоматозные колоректальные полипы встречаются чаще у мужчин, чем у женщин. Пожилые пациенты имеют повышенный риск возникновения аденом. При аутопсиях у людей моложе 50 лет аденомы выявляются в 17 %, от 50 до 59 лет — в 35 %, 60-69 лет — в 56 %, 70 лет и старше — в 63 % случаев. Данные скрининговых колоноскопий показали похожие результаты: в возрасте 50-59 лет аденомы диагностированы у 21-28 %, 60-69 лет — у 41-45 %, 70 лет и старше — у 53-58 % пациентов. Колоректальные аденомы могут значительно варьировать по размеру, но чаще встречаются небольшие, меньше 1 см в диаметре. В результате проведения 3371 колоноскопических аденомэктомий у 38 % пациентов обнаружены полипы 0,5 см и меньше, у 36 % — 0,6-1,0 см, у 26 % — больше 1 см в диаметре. Среди обследованных пациентов в 60 % случаев выявлена одиночная аденома, в 40 % — несколько аденом. Считается, что одиночные аденомы являются факультативным, а диффузный аденоматоз — облигатным предраковым заболеванием. С увеличением возраста пациентов вероятность обнаружения нескольких аденом повышается. Аденоматозные полипы, так же как и колоректальный рак, чаще встречаются в левых отделах ободочной кишки. Проведенные клинические исследования показали, что более чем в 60 % случаев удаляемые аденомы расположены дистальнее селезеночного изгиба ободочной кишки. Однако данные аутопсий пациентов, умерших от других причин, показывают, что аденомы более распространены в проксимальных отделах ободочной кишки.
Колоректальная аденома чаще имеет вид полипа, связанного со стенкой ножкой или широким основанием. Длина ножки зависит от темпа роста полипа и его локализации. Быстро растущие полипы имеют широкое основание, в то время как медленно растущие, как правило, имеют ножку. Ножка полипа образуется в результате перистальтики и тракции полипа перистальтической волной. Некоторые аденомы имеют плоский или углубленный вид и не возвышаются над поверхностью слизистой оболочки кишки.
Большинство колоректальных аденом не проявляют себя и, как правило, обнаруживаются случайно. Иногда аденомы могут вызывать значительные кровотечения или приводить к хронической анемии из-за длительной скрытой потери крови. Крупные аденомы прямой кишки в дополнение к кровотечениям могут сопровождаться тенезмами и выделением слизи. Продукция слизи в большом объеме может вызвать электролитные нарушения. Дистальные аденомы прямой кишки могут частично выпадать через задний проход (Борсук А.Д., Малаева Е.Г.).
Наблюдение пациентов после эктомии аденом толстой кишки
Аденоматозные полипы пищевода
Профессиональные медицинские публикации, затрагивающие аденоматозы, связанные с заболеваниями ЖКТ
Аденоматозные полипы пищеварительной системы в МКБ-10
Различные аденоматозные полипы органов пищеварения отнесены к следующим рубрикам «Класса II. Новообразования (C00-D48)», группы «D10-D36 Доброкачественные новообразования» Международной классификации болезней МКБ-10:
В трёхсимвольной рубрике «D13 Доброкачественное новообразование других и неточно обозначенных органов пищеварения»:
D13.0 Пищевода
D13.1 Желудка
D13.2 Двенадцатиперстной кишки
D13.3 Других и неуточненных отделов тонкой кишки
D13.9 Неточно обозначенных локализаций в пределах пищеварительной системы (включая: пищеварительной системы БДУ, кишечника БДУ, селезенки)
Новообразования толстого кишечника
Опухоли толстого кишечника бывают доброкачественными и злокачественными. Тубулярная аденома толстой кишки и карциноид аппендикса (червеобразного отростка) относятся к доброкачественным новообразованиям. Аденокарцинома толстой кишки представляет собой злокачественное новообразование, которое развивается из клеток железистого эпителия. Это одна из гистологических разновидностей рака толстой кишки.
В Юсуповской больнице определяют наличие новообразований толстого кишечника с помощью современных методов диагностики. Гистологи верифицируют тип опухоли, исследуя под микроскопом образцы тканей, полученных во время биопсии. При наличии тубулярной аденомы толстой кишки проводят описание микропрепарата.
В зависимости от локализации и гистологического типа опухоли, состояния пациента и наличия сопутствующих заболеваний онкологи вырабатывают индивидуальный план лечения пациента. Тяжёлые случаи карциномы толстой кишки обсуждаются на заседании экспертного совета. В его работе принимают участие кандидаты и доктора медицинских наук, врачи высшей категории. Ведущие онкологи Москвы принимают коллегиальное решение о тактике ведения пациента.
Аденокарцинома может развиться из тубулярно-ворсинчатой аденомы толстой кишки с дисплазией. Последовательность «аденома – рак» подтверждена многочисленными исследованиями учёных. Риск развития злокачественных новообразований прямой и ободочной кишки у лиц с аденоматозными полипами в 3–5 раз выше, чем в общей популяции. В связи с высоким риском злокачественной трансформации тубулярной аденомы толстой кишки с дисплазией онкологи Юсуповской больницы проводят их раннюю диагностику и принимают превентивные меры по снижению заболеваемости аденокарциномой толстой кишки.
Гистологические типы аденом толстого кишечника
Выделяют 3 гистологических типа аденом толстой кишки:
Критерием разделения служит соотношение ворсинчатых и тубулярных структур. Тубулярная аденома толстой кишки – что это такое? Микроскопически тубулярная аденома представлена пролиферирующим аденоматозным эпителием. Опухоль состоит, из ветвящихся и значительно извитых железистых трубочек, более длинных, чем в обычной слизистой кишечника. В тубулярной аденоме присутствует не более 25 % ворсинчатой ткани. Тубулярная аденома толстой кишки имеет покрытое слизистой оболочкой основание. Оно представлено соединительной тканью, гладкомышечными клетками и сосудами. тубулярные аденомы имеют ножку и гладкую дольчатую поверхность. Реже они располагаются на широком основании. Совсем редко встречаются стелящиеся тубулярные аденомы, которые слегка выступают над поверхностью слизистой оболочки.
В тубулярно-ворсинчатых аденомах увеличивается количество ворсинок, которые могут определяться как на поверхности полипа, так и внутри крупных желез. Железы удлиняются, приобретают неправильную форму, плотно прилегают друг к другу. Нарастает степень дисплазии эпителия. В тубулярно-ворсинчатой аденоме процентное содержание ворсинчатой ткани варьирует от 25 до 75 %. Опухоль состоит из выраженных долек, имеет небольшие участки с ворсинками или очень мелкими дольками.
Ворсинчатая аденома состоит из тонких пальцевидных выростов соединительной ткани собственной пластинки слизистой оболочки, которые покрыты эпителием. В ворсинчатых аденомах можно встретить небольшое количество желез и 75% ворсинчатого компонента. Макроскопически ворсинчатые аденомы имеют широкое основание и «мохнатую» поверхность. Существует особый гистологический тип аденомы толстого кишечника – зубчатая аденома. Опухоль близка по строению к гиперпластическому полипу, но обладает возможностью малигнизации.
Аденоматозный эпителий относится к разряду неопластического. По этой причине каждая аденома имеет признаки дисплазии разной степени выраженности. Гистологи различают 3 степени дисплазии тубулярной аденомы толстой кишки:
Тубулярная аденома толстой кишки с дисплазией low grade – это низко дифференцированная опухоль. Она может трансформироваться в аденокарциному.
Классификация
Гистологи выделяют следующие виды злокачественных новообразований толстого кишечника:
Железистый рак принято может быть представлен следующими видами карцином толстой кишки: тубулярными, муцинозными, перстневидноклеточными, плоскоклеточными. Тубулярные аденокарциномы, состоят из трубчатых структур. Опухоли этого вида встречаются более чем у 50% пациентов с железистым раком. Они имеют смазанные контуры и небольшие размеры.
Муцинозная аденокарцинома состоит из слизистых компонентов и эпителиальных структур, не имеет очерченных границ. Метастазирует происходит лимфогенным путем. Высокий риск рецидивирования обусловлен нечувствительностью к радиотерапии.
Перстневидноклеточные аденокарциномы характеризуются высокой агрессивностью клинического течения. Большинство пациентов с опухолями данного вида, которые впервые обращаются за врачебной помощью в Юсуповскую больницу, уже имеет метастазы в лимфоузлах и печени. Онкологическое заболевание чаще всего отмечается у молодых пациентов.
Плоскоклеточные аденокарциномы формируются в области заднепроходного канала. Опухоль состоит из плоских эпителиальных клеток. Для клинического течения плоскоклеточных аденокарцином характерен высокий уровень злокачественности. Они часто рецидивируют, прорастают в ткани влагалища мочеточников, мочевого пузыря, и предстательной железы. Порог пятилетней выживаемости при плоскоклеточных аденокарциномах не превышает 30%.
Причины образования
Развитию тубулярной аденомы толстой кишки способствуют нутритивные факторы: высокое содержание жира и низкое – пищевых волокон. Изменения в рационе питания оказывают влияние на вероятность развития аденомы и аденокарциномы. К нарушению пролиферации эпителиальных клеток могут приводить рафинированные жиры. Нутритивные компоненты, которые содержатся во фруктах, овощах и других продуктах, могут регулировать канцерогенез толстой кишки, влиять на прогрессирование аденомы в карциному.
Увеличение размера полипа, количества ворсинок и выраженная дисплазия повышают риск малигнизации аденомы толстой кишки. Согласно статистическим данным, в аденокарциному преобразуется 4,8 % тубулярных, 22,5 % тубулярно ворсинчатых и 40,7% ворсинчатых аденом. Риск трансформации доброкачественных новообразований в злокачественные опухоли возрастает со степенью дисплазии. 5,7 % аденом со слабой степенью дисплазии, 18 % с умеренной степенью дисплазии и 34,5 % с дисплазией тяжелой степени преобразуются в аденокарциному толстой кишки.
Ворсинчатые, тубулярно-ворсинчатые аденомы и аденомы больше 1 см увеличивают риск последующего развития аденокарциномы толстой кишки. Этот риск выше у пациентов с множественными полипами.
Симптомы и диагностика
Большинство аденом толстого кишечника клинически не проявляют себя. Их обнаруживают случайно при скрининговых исследованиях или осмотрах по поводу жалоб, которые не связаны с ними. Иногда аденомы вызывают значительные кровотечения или приводят к хронической анемии вследствие длительной скрытой потери крови. Крупные аденомы прямой кишки могут сопровождаться тенезмами, выделением слизи. Продукция слизи в большом объеме вызывает нарушения электролитного баланса. Дистальные аденомы прямой кишки могут выпадать через заднепроходное отверстие.
Врачи Юсуповской больницы выявляют аденомы толстой кишки с помощью ректороманоскопии и колоноскопии. Аденома толстого кишечника чаще имеет вид полипа, расположенного на широком основании или связанного со стенкой кишки ножкой. Её длина ножки зависит от темпа роста локализации полипа. Быстро растущие аденомы имеют широкое основание. Медленно растущие расположены на ножке, которая образуется в результате перистальтики и вытяжения полипа перистальтической волной.
Некоторые аденомы толстой кишки имеют углублённый или плоский вид. Они не возвышаются над поверхностью слизистой оболочки. Визуально определить их можно по изменению цвета, структуры слизистой, отсутствию капиллярной сети. В Юсуповской больнице применяют простой и эффективный метод их идентификации – хромоскопию с индигокармином.
Тактика ведения пациентов
Когда при проведении ректороманоскопии проктологи Юсуповской больницы обнаруживают небольшой полип, размер которого не превышает 1см, выполняют биопсию. Если морфологически верифицируется аденома, проводят колоноскопию для выявления возможных синхронных поражений в проксимальных отделах ободочной кишки. При этом дистальную аденому, выявленную ранее, удаляют. Колоноскопию выполняют даже в том случае, когда при ректороманоскопии выявляют тубулярную аденому толстой кишки небольших размеров.
Если при ректороманоскопии врачи обнаруживают полип размером 1см и более, выполнять биопсию нет необходимости. Новообразование удаляют во время колоноскопии, которую проводят на предмет выявления синхронных опухолевых поражений в верхних отделах толстой кишки. При выявлении неопухолевого полипа (гиперпластического, воспалительного), в последующем наблюдении за ним нет необходимости.
После тотальной колоноскопии и удаления всех полипов последующую колоноскопию проводят через 3 года. При неполном удалении полипа, удалении больших аденом на широком основании, множественных полипов последующие колоноскопии проводят в более ранние сроки. Если при проведении контрольной колоноскопии не обнаруживают новых аденом, интервал наблюдения увеличивают до пяти лет.
При наличии больших полипов на широком основании, при эндоскопическом удалении которых высок риск осложнений, выполняют хирургическое вмешательство с лапаротомного доступа. После полного эндоскопического удаления аденоматозных полипов с тяжелой дисплазией) нет необходимости в дополнительном обследовании или лечении пациентов. Последующую колоноскопию выполняют в течение трёх лет. Если не обнаруживают новых аденом, интервал наблюдения увеличивают до 5 лет.
После эндоскопического удаления аденоматозного полипа с признаками злокачественной опухоли дальнейшую тактику определяют на основании прогностических критериев. Если эндоскопист убеждён, что полип был полностью удалён, при морфологическом исследовании выявлена высокодифференцированная или умеренно дифференцированная аденокарцинома, не было инвазии в кровеносные и лимфатические сосуды, не обнаружено злокачественных клеток в краях резекции, эндоскопическая полипэктомия считается радикальной. Когда отсутствует уверенность в полном удалении аденомы, при морфологическом исследовании выявлена низкодифференцированная аденокарцинома, присутствует инвазия в лимфатические или кровеносные сосуды, обнаружены злокачественные клетки в краях резекции, пациенту проводят оперативное хирургическое вмешательство в связи с высоким риском резидуальной аденокарциномы и метастазов в регионарные лимфоузлы.
При наличии признаков кишечного дискомфорта, причиной которого может быть тубулярная или тубулярно ворсинчатая аденома толстой кишки, высокодифференцированная или низкодифференцированная аденокарцинома, карциноид червеобразного отростка, обращайтесь к онкологам клиники. Вас запишут на приём к врачу Юсуповской больницы. Вы получите консультацию ведущих проктологов, онкологов в удобное для вас время. Своевременное излечение от аденомы толстой кишки предотвращает развитие аденокарциномы.
Кишечная метаплазия, дисплазия слизистой желудка
Часто приходят на прием пациенты, которым было проведено эндоскопическое исследование желудка и в заключении специалист пишет: «хронический гастрит, кишечная метаплазия». Если о хроническом гастрите наши пациенты наслышаны, то кишечная метаплазия вызывает тревогу и мысли о злокачественном поражении желудка. Так ли это?
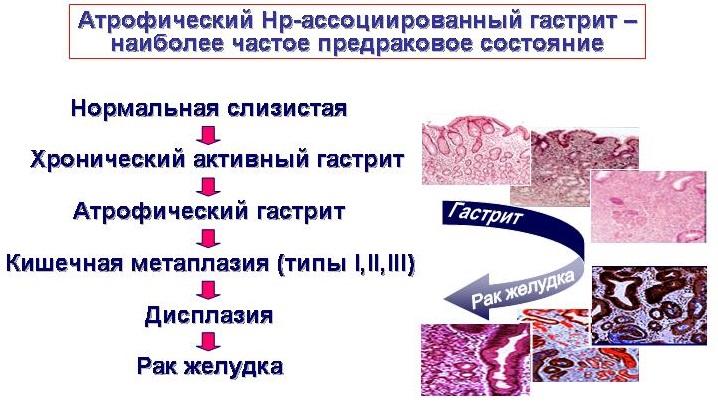
Термин «хронический гастрит» обозначает хроническое воспаление желудка, но речь идет не обо всей стенке желудка, а только слизистой оболочке, в которой наряду с воспалительными и атрофическими процессами развивается нарушение обновления клеток слизистой желудка, что является важным признаком гастрита и может определять прогноз хронического гастрита.
О слизистой желудка подробнее
Слизистой желудка свойственно постоянное клеточное обновление. При любых повреждениях слизистой желудка активизируется регенерация, что приводит к восстановлению структуры слизистой. Свидетельством нарушения клеточного обновления при хроническом гастрите служат характерные для него изменения слизистой, нарушение фаз клеточного обновления, которые хорошо известны морфологам и определяются как нарушения морфологической перестройки слизистой оболочки желудка в виде кишечной метаплазии и дисплазии слизистой.
Поэтому при проведении эндоскопического исследования необходимо провести множественные биопсии слизистой желудка, чтобы подтвердить диагноз хронического гастрита, при котором может наблюдаться качественное нарушение регенерации (восстановления) клеток и замещение их несвойственными для желудка или его отделов клетками, т.е. речь идет о замещении желудочного эпителия кишечным. Метаплазия (от греческого «образование, формирование) — стойкое замещение клеток одного типа на клетки другого типа при сохранении видовой принадлежности ткани.
Что представляет собой кишечная метаплазия
Кишечная метаплазия была описана более ста лет назад, и до настоящего времени она изучается, главным образом, из-за возможной связи с раком желудка. Кишечная метаплазия встречается достаточно часто. В пожилом возрасте ее находят и у практически здоровых людей, но особенно часто при атрофическом гастрите почти в 100%. При язвах желудка – в 81%. При язвах 12-перстной кишки – 47%. Рак желудка занимает 4 место в структуре онкологических заболеваний.
Уровень пепсиногенов в крови является маркером хронического атрофического гастрита и риска развития рака желудка. Поэтому проведение определения по анализу крови уровня пепсиногенов и хеликобактерной инфекции улучшает выявление хронического атрофического гастрита и рака желудка.
При подозрении у пациента хронического атрофического гастрита (по результатам гастропанели) показано проведение гастродуоденоскопии с множественной биопсией слизистой желудка. Гистологическое подтверждение кишечной метаплазии является наиболее надежным маркером атрофии слизистой оболочки желудка. Пациенты, у которых диагностирован хронический атрофический гастрит с кишечной метаплазией, находятся в группе риска по развитию рака желудка (аденокарциномы желудка).
Факторами риска кишечной метаплазии могут быть:
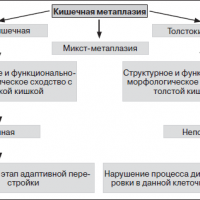
Кишечная метаплазия — типы
В настоящее время различают два типа метаплазии – полную, напоминающую слизистую тонкой кишки, метаплазия 1 типа и неполную, напоминающую слизистую толстой кишки, метаплазия 2 типа.
Полная кишечная метаплазия
Она встречается наиболее часто при хронических гастритах. Тонкокишечный эпителий, образующий участки метаплазии, вообще мало склонен к малигнизации (раковому перерождению). Широко известным фактором является большая редкость рака тонкой кишки. Поэтому полную кишечную метаплазию не относят к предраковым изменениям слизистой. Если наблюдаются проявления хронического гастрита, то динамическое наблюдение и проведение гастродуодкерскопии проводится через 3-5 лет.
В питании показано употреблять продукты, обладающие обволакивающими свойствами — рисовый отвар, кисель, фрукты в запеченном виде, джемы на пектинах, из трав – семя льна.
Неполная кишечная метаплазия
Напоминает слизистую толстой кишки и выявляется у 11% больных всеми доброкачественными заболеваниями желудка, но при раке желудка она наблюдается в 94% случаев. Неполная кишечная метаплазия показала более высокую специфичность этого признака изменения слизистой желудка к раку, но низкая чувствительность (38%) говорит об ограниченном значении ее как показателя прогноза развития рака кишечного типа. Важным фактором при этом имеет большая площадь замещения нормального желудочного эпителия кишечным.
Известна связь хронического атрофического гастрита, кишечной метаплазии и хеликобактер пилори, при которых ликвидация хеликобактера способна предотвратить развитие и прогрессирование атрофии, а также возможно обратное развитие атрофии слизистой желудка. Наличие же кишечной метаплазии является признаком хеликобактерного гастрита. Пациенты с неполной кишечной метаплазией наблюдаются динамически ежегодно.
Неполная кишечная метаплазия слизистой желудка часто переходит в следующую стадию перестройки слизистой – дисплазию метаплазированного эпителия.
Морфологическая диагностика болезней желудка
Дисплазия метаплазированного эпителия – диагноз морфологический. О ней можно говорить при наличии клеточной атипии и нарушении структуры клеток слизистой оболочки желудка. В зависимости от выраженности этих изменений выделяют 3 степени дисплазии:
Понятие дисплазии было предложено для обозначения предраковых изменений, формирования групп повышенного риска для наблюдения и превентивного лечения. Исследования развития дисплазий показали, что у больных с дисплазией 2 степени в 4-8% найдено прогрессирование в дисплазию 3 степени.
Наблюдение больных дисплазией 1 и 2 степени
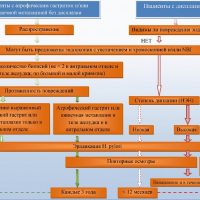
При выявлении в биоптатах слизистой желудка признаков тяжелой дисплазии следует провести множественные повторные биопсии через 6-12 месяцев, так как тяжелая дисплазия чаще свидетельствует не о том, что у больного может возникнуть рак, а о том, что он уже есть. И если даже рак еще не обнаружен, то таким больным рекомендуется хирургическое лечение — хирургическая или эндоскопическая резекция из-за высокой вероятности развития аденокарциномы (рака желудка). У 25% дисплазия высокой степени может спрогрессировать до аденокарциномы в течение года.
Иначе просто динамическое наблюдение даже с множеством биопсий при эндоскопии при подтверждении тяжелой дисплазии слизистой желудка может закончиться тем, что будет упущено время для диагностики раннего рака желудка и своевременного лечения и выздоровления.
Лечение больных дисплазией 3 степени
У пациентов, у которых выявлен хронический атрофический гастрит с дисплазией, которая связана со штаммами хеликобактер пилори высокой вирулентности, повышенный риск развития рака желудка. Эрадикация хеликобактер пилори может привести к регрессу атрофических процессов в желудке и снижению риска рака желудка. При дисплазии требуется эрадикация хеликобактер пилори, ритмичное питание, защита слизистой желудка от повреждения ее лекарственными средствами.
Если при обследовании выявлен низкий уровень пепсиногена I и низкое соотношение пепсиноген I/пепсиноген II, это уже серьезная стадия атрофического гастрита/ Рекомендуется гастродуоденоскопия с множественной биопсией, даже в тех случаях, если серологический тест (определение антител в сыворотке крови) на хеликобактер пилори не выявил инфекцию в желудке.
Морфологами в биоптатах слизистой оболочки желудка по новой системе стадирования атрофического гастрита (OLGA) cумммируются показатели атрофии в теле и антральном отделе желудка с определением баллов в каждом биоптате. III и IV стадии выраженности атрофического гастрита по этой системе свидетельствует о высокой реальности развития рака желудка
Кишечная метаплазия – будьте бдительны!
В заключении хочу привести слова проф. Аруина Л.И., опытного и знающего морфолога, который сказал: «хронический гастрит и рак желудка разделяет дистанция огромного размера, а дисплазия и рак желудка живут в одной квартире».
Будьте внимательны к своему здоровью, вовремя проводите обследования, задавайте вопросы доктору, следуйте его рекомендациям. Здоровья вам!