Дискоостеофитический комплекс что это такое
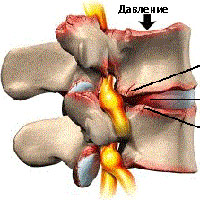
Остеофиты позвоночника
Причины
Повседневные нагрузки на позвоночник со временем приводят к дегенерации межпозвонковых дисков и изнашиванию суставов позвоночника. При сочетании таких факторов как возраст, травмы, плохая осанка увеличивается воздействие на костные структуры и суставы позвоночника. По мере изнашивания межпозвонкового диска происходит большая нагрузка на связки и суставы, что приводит к утолщению связок, накопление извести в связках, а также трение в суставах, в свою очередь, ведет к избыточному росту костных образований. Это способствует образованию остеофитов.
Дегенеративные изменения в тканях начинаются уже в молодом возрасте, но обычно это медленный процесс и не приводит к воздействию на нервные структуры до тех пор, пока человек не достигает возраста 60-70 лет.
Факторы, которые могут ускорить дегенеративный процесс и рост остеофитов в позвоночнике, включают в себя:
Наиболее частой причиной развития остеофитов считается артроз фасеточных суставов, что нередко способствует возникновению болей в спине у пациентов в возрасте старше 55 лет. Артроз фасеточных суставов может приводить к болям в пояснице и скованности в утренние часы, болевой синдром по мере двигательной активности уменьшается, а к вечеру вновь усиливается.
Наиболее распространенной причиной шейного и поясничного остеоартрита является генетическая предрасположенность. Пациенты могут отмечать появление симптомов остеоартрита в возрасте от 40 до 50. Мужчины более склонны к развитию симптомов в более раннем возрасте, однако у женщин с наличием остеофитов симптоматика бывает более выраженной.
Симптомы
Наиболее частыми симптомами являются боль в пояснице или боль в шее, вследствие воспалительных процессов в суставах и мышечного спазма, как реакция на воспаление. Типичные симптомы включают в себя:
Симптомы, обусловленные остеофитами усиливаются при физических нагрузках и уменьшаются после отдыха. Кроме того, симптомы могут уменьшаться после наклона туловища вперед и сгибании в талии. При компрессии остеофитами нервов могут появиться следующие симптомы:
В очень редких случаях могут быть нарушения функции кишечника и мочевого пузыря. Но такие симптомы могут быть связаны не только с остеофитами, но и с такими заболеваниями, как сахарный диабет, нарушение кровообращения в конечностях, опухоли спинного мозга, переломы позвоночника, инфекции позвоночника. Кроме того, многие симптомы при остеофитах аналогичны таковым при ревматологических заболеваниях (ревматоидный артрит, СКВ), а также похожи на симптомы при компрессии грыжей диска нервных корешков. В связи с тем, что симптомы при остеофитах схожи с другими медицинскими состояниями, необходимо полноценное обследование для выяснения точного диагноза.
Диагностика
Диагностика начинается с клинического обследования. Врач должен сначала провести детальный осмотр, неврологическое обследование для оценки работы нервных корешков и выявление признаков компрессии корешков или спинного мозга. На основании осмотра, истории заболевания, жалоб пациента врач назначает необходимый план обследования, включающий следующие методы исследования:
ЭНМГ позволяет определить нарушение проводимости по нервному волокну и определить как степень повреждения, так и уровень повреждения нервных волокон. Рентгенография нередко назначается в первую очередь для диагностики остеофитов и позволяет визуализировать остеофиты в позвоночнике. Кроме того рентгенография позволяет обнаружить и другие изменения в костных тканях позвонков.
Компьютерная томография (КТ) или МРТ может предоставить более подробную информацию об изменениях в структурах позвоночника как в костных, так и мягкотканных, и обнаружить наличие компрессии нервных корешков или спинного мозга.
Данные нейровизуализации позволяют врачу выбрать адекватную тактику лечения как консервативную, так и в случаях необходимости оперативную, в зависимости от наличия признаков компрессии нервных структур в корреляции с клиническими данными.
Лечение
Существует широкий спектр возможных вариантов лечения остеофитов, сопровождающихся симптоматикой.
У большинства пациентов с мягкой или умеренной компрессией нервов и раздражением от остеофитов возможно консервативное лечение.
Медикаментозное лечение, например противовоспалительные препараты или мышечные релаксанты, в течение нескольких недель.
Покой в течение короткого промежутка времени, который позволяет уменьшить воспалительные явления в суставах.
ЛФК. После уменьшения болевой симптоматики подключаются физические упражнения с постепенным увеличением объемов нагрузки.
Мануальная терапия и массаж позволяют увеличить мобильность двигательных сегментов, снять мышечный спазм.
Эпидуральные инъекции стероидов могут быть полезны при воспалительных процессах в фасеточных суставах, позволяя уменьшить воспаление, отек, и, таким образом, улучшить симптоматику.
Физиотерапия. В настоящее время существуют физиотерапевтические методы лечения (например, ХИЛТ – терапия или УВТ) которые позволяют добиваться хороших результатов лечения.
В тех случаях, когда консервативное лечение оказывается не эффективно или же есть выраженная компрессия корешков или спинного мозга, необходимо решать вопрос об оперативном лечении.
Задача хирургических методов лечения это провести декомпрессию нервных структур. Удаление остеофитов позволяет избавиться в большинстве случаев от симптоматики. Но иногда бывает так, что неврологическая симптоматика может сохраняться и в послеоперационном периоде, и в таких случаях имеет место длительный период компрессии нервных структур и необратимые изменения в нервных волокнах. Или: Но в некоторых случаях неврологическая симптоматика может сохраняться и в послеоперационном периоде, и тогда наиболее вероятен длительный период компрессии нервных структур и необратимые изменения в нервных волокнах.).
Исследования показали, что возраст не является основным фактором, определяющим возможность проведения оперативного лечения остеофитов. Тем не менее, заболевания, часто связанные с возрастом, такие, как гипертоническая болезнь, диабет, заболевания сердца могут увеличивать риск хирургических операций и замедлять восстановительные процессы, и, следовательно, должны приниматься во внимание при принятии решения об оперативном лечении.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Остеофиты позвоночника
Специалисты ЦМРТ более 15 лет специализируются на диагностике и лечении заболеваний позвоночника. Читайте подробнее на странице Лечение позвоночника.
Остеофиты — патологическое разрастание костной ткани или перерождение ткани связок, образующее заостренные шипы или наросты по краям сегментов позвоночника. Развитию патологии способствуют возрастные дегенеративные изменения, постоянные нагрузки, излишняя масса тела и малоподвижный образ жизни. В качестве последствий больному человеку грозят неврологические осложнения, возникновение сильных болей, потеря подвижности и инвалидность. Для лечения используют консервативный и хирургический методы. Рассмотрим, что это такое остеофиты или краевые костные разрастания тел позвонков, возможно ли приостановить процесс и какое лечение эффективно.
Рассказывает специалист ЦМРТ
Дата публикации: 19 Мая 2021 года
Дата проверки: 30 Ноября 2021 года
Содержание статьи
Причины образования остеофитов
Медиками выявлен ряд причин, влияющих на развития остеофитов:
На образования остеофитов влияют недостаток витаминов и недостаточное питание, стрессы, вредные привычки, гормональные сбои, малоподвижный образ жизни и плохая экология. Риск увеличивается с возрастом, поэтому с 40 лет необходимо проходить ежегодные обследования.
Симптомы
Патология дает общие и различающиеся в зависимости от локализации симптомы.
Остеофиты шейного отдела позвоночника — головокружение и головные боли, звон в ушах, иррадиация боли в плечи, руки.
Остеофиты грудного отдела позвоночника — усиление боли при чихании, глубоких вдохах или кашле.
Остеофиты поясничного отдела позвоночника — иррадиация боли в ягодицы, стопы, нарушение мочеиспускания.
К общей симптоматике относят:
При разрастании костной ткани происходит сдавливание спинного мозга и сосудов, нарушение нервной проводимости и питания поврежденных областей, возникают осложнения неврологического характера.
Классификация и виды
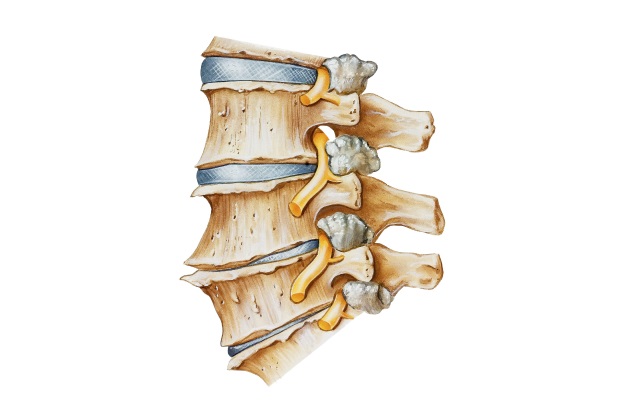
Остеофиты классифицируют по локализации, генезу, структуре и форме наростов. По области образования выделяют следующие виды: передние, задние, переднебоковые (клювовидные) и заднебоковые. Последние опасны при локализации в шейном отделе — при разрастании или дорсальном выпячивании диска воздействуют на спинной мозг и нервные окончания.
В зависимости от причины возникновения, различают следующие виды:
Как диагностировать
Диагностика заключена в проведении детального и неврологического осмотра для оценки чувствительности нервных корешков, выявления компрессии.
Аппаратная диагностика включает:
Комплексное обследование поможет составить полную клиническую картину и выработать адекватные меры лечения.
Протрузия межпозвонкового диска L5—S1
Протрузии межпозвонковых дисков – распространенное заболевание, встречающееся сегодня у многих людей как пожилого, так и молодого возраста. Это обусловлено тем, что люди крайне редко уделяют должное внимание своему здоровью и не спешат обращаться к врачам при появлении первых признаков его нарушения и тем более не занимаются профилактикой развития заболеваний. Поэтому боли в спине, особенно в области пояснице, знакомы практически каждому второму взрослому человеку. В подавляющем большинстве случаев они обусловлены возникновением остеохондроза, который со временем и приводит к образованию протрузии межпозвоночного диска.
Наиболее часто от подобных патологических изменений страдает именно диск L5—S1, т. е. расположенный между последним 5-м позвонком поясничного отдела позвоночника и 1-м позвонком крестцового отдела. Это нередко сопровождается не только сильными болями, но и неврологическими осложнениями, которые при отсутствии своевременного лечения могут привести даже к инвалидизации. Поэтому халатное отношение к собственному здоровью и списывание болей в пояснице на банальную усталость могут иметь довольно тяжелые последствия.
Что такое протрузия диска L5—S1 и почему она возникает
Протрузией называют деформацию диска с образованием выпячивания в ту или иную сторону. Как правило, это является прямым следствием отсутствия лечения остеохондроза, т. е. начальной стадии дегенеративно-дистрофических изменений межпозвоночного диска. Ранее остеохондроз считался возрастным заболеванием, но в последние годы наблюдается его существенное «омоложение». В большинстве случаев это связано с ведением малоподвижного образа жизни и сидячей работой.
Сегодня остеохондроз и протрузии диска L5—S1 встречаются даже у подростков.
Причинами раннего возникновения дегенеративно-дистрофических изменений в межпозвонковых дисках являются повышенные нагрузки, приходящиеся на них. Поскольку именно на пояснично-крестцовый отдел позвоночника в повседневной деятельности приходится наибольшая нагрузка, расположенные между его позвонками диски значительно чаще других страдают от остеохондроза и протрузий. Причем лидером по частоте встречаемости деформаций является именно диск L5—S1.
Позвонки, а следовательно, и диски поясничного отдела позвоночника отличаются наибольшей шириной, величина которой превосходит даже их высоту. Это напрямую связано с необходимостью компенсации высоких нагрузок.
В норме межпозвоночные диски незначительно истираются при каждом движении человека, но затем быстро восстанавливаются за счет непрерывного поступления в них диффузным путем хондроитина, глюкозамина и других биологически активных соединений. Но под действием чрезмерных нагрузок баланс между этими процессами нарушается не в лучшую сторону, что и приводит к раннему началу протекания дегенеративно-дистрофических изменений в хрящевой ткани.
Подобное обычно является следствием:
Усугубить и ускорить процесс разрушения межпозвоночных дисков могут различные метаболические нарушения, в особенности сахарный диабет.
В результате действиях этих факторов нарушается процесс питания хрящевой ткани, из-за чего она не может правильно и своевременно восстанавливаться. На фоне этого снижается уровень гидратации межпозвоночного диска, а ведь он на 80% состоит из воды. Поэтому малейшие изменения приводят к снижению эластичности многочисленных волокон окружающего его внутреннее содержимое фиброзного кольца.
В результате они уже не могут выдерживать приходящиеся на них высокие нагрузки и равномерно растягиваться, а затем сжиматься. Поэтому со временем в волокнах фиброзного кольца формируются микроскопические трещины. Постепенно они увеличиваются, что усугубляется возрастающим внутри пульпозного ядра (внутреннего содержимого диска) давлением, поскольку хрящ чрезмерно сдавливается позвонками L5 и S1.
Рано или поздно фиброзное кольцо не выдерживает и деформируется, т. е. выпячивается в наиболее уязвимом месте. Таким образом, формируется протрузия L5—S1. Все это сопровождается воспалительным процессом и хроническими болями разной степени интенсивности. При этом наружная оболочка диска еще сохраняет свою целостность, но выпятившаяся часть может сдавливать окружающие анатомические структуры, что непременно даст о себе знать.
Если на этом этапе не вмешаться в патологический процесс, протрузия L5—S1 будет увеличиваться в размерах, повышая риск компрессии окружающих тканей, кровеносных сосудов и нервных структур. В конечном итоге ослабленные волокна фиброзного кольца не выдержат и окончательно разорвутся, вследствие чего пульпозное ядро, выравнивая давление внутри диска, вытечет наружу. Таким образом, протрузия трансформируется в межпозвоночную грыжу L5—S1.
В связи с тем, что при беременности нагрузка на организм женщины увеличивается вдвое, очень важно привести в порядок позвоночник. В нашей клинике разработана и подготовлена специальная программа комплексного обследования и лечения для беременных и планирующих беременность.
Виды и симптомы протрузии L5—S1
Межпозвоночный диск имеет близкую к эллипсоидной форму. С одной стороны (задней) он вместе с телами позвонков формирует позвоночный канал, где на уровне L5—S1 проходят образующие конский хвост спинномозговые корешки. С другой стороны (передней) они примыкают к мягким тканям, граничащим с органами малого таза.
Поэтому различают передние и здание протрузии L5—S1. Первые не представляют серьезной опасности, поскольку оказываемого ими давления на окружающие органы недостаточно для развития тяжелых патологических изменений. Вторые же, напротив, чреваты серьезными осложнениями и требуют как можно более ранней диагностики и начала лечения.
Задние или дорзальные протрузии способны сдавливать нервные волокна конского хвоста, что приведет не только к острым, простреливающим болям, но и к развитию корешкового синдрома. Поэтому если изначально протрузия L5—S1 может проявляться только частыми или постоянными ноющими болями в пояснице и крестце, склонными усиливаться после длительной ходьбы, сидения или выполнения физической работы и проходить после отдыха, то со временем ее проявления могут начисто лишать человека трудоспособности.
Признаками запущенной протрузии, требующей немедленного начала лечения являются:
При наличии таких признаков говорят, что протрузия L5—S1 спровоцировала развитие корешкового синдрома, т. е защемила проходящий на уровне данного позвоночно-двигательного сегмента спинномозговой корешок. Если при появлении корешкового синдрома не принять меры, прогрессирующее заболевание сможет привести к параличу и инвалидизации.
При этом симптомы корешкового синдрома могут проявляться как одновременно на обеих ногах и ягодицах, так и только с одной стороны тела или перемежающимся образом. Это напрямую зависит от того, в каком сегменте задней поверхности межпозвоночного диска L5—S1 сформировалась протрузия.
Если выпячивание расположено четко по центру позвоночного канала (медианная протрузия L5—S1), оно способно одновременно ущемлять оба спинномозговых корешка этого участка. Поэтому и нарушения будут наблюдаться с обеих сторон одновременно или попеременно. Если же протрузия смещена влево или вправо, говорят о ее парамедианном расположении. Тогда симптомы будут наблюдаться с соответствующей половины тела.
Если же корешковый синдром проявляется очень ярко и от появления первого дискомфорта до его развития прошло мало времени, это указывает на наличие фораминальной протрузии. В таком случае она расположена в узком отверстии, образованном дугами позвонков, в котором проходит спинномозговой корешок. Поэтому такое выпячивание даже при очень малых размерах может провоцировать тяжелые нарушения подвижности, чувствительности и боли с одной стороны тела.
Иногда возникают диффузные протрузии. Под этим термином подразумевают выпячивание фиброзного кольца по всей площади, что чревато наиболее тяжелой симптоматикой.
Диагностика заболевания
При возникновении признаков образования протрузии межпозвоночного диска L5—S1 необходимо сразу же записываться на прием к мануальному терапевту, вертебрологу или неврологу. Только врач сможет дать правильную оценку состоянию больного и определить причину возникновения болей и других симптомов, так как подобным образом могут проявляться и некоторые другие заболевания.
Изначально врач проведет тщательный опрос пациента, выяснит характер предъявляемых на состояние здоровья жалоб, особенности появления болей и их взаимосвязь с разными физическими нагрузками. Также его будут интересовать особенности образа жизни пациента, его трудовой деятельности и наличие других хронических заболеваний. После сбора анамнеза мануальный терапевт переходит к осмотру, в рамках которого он не просто определяет наиболее болезненные участки и выясняет уровень поражения позвоночника, но и проводит ряд неврологических тестов. Их результаты позволяют обнаружить признаки корешкового синдрома и оценить степень неврологического дефицита.
Для подтверждения наличия протрузии L5—S1, выяснения особенностей ее расположения и размеров назначаются инструментальные методы диагностики. Это могут быть:
Приоритет всегда отдают проведению МРТ, так как только этот диагностический метод может предоставить исчерпывающую информацию о состоянии межпозвоночных дисков и при этом отличается высоким уровнем безопасности. Благодаря МРТ получают серию послойных изображений пояснично-крестцового отдела позвоночника, с толщиной среза от 2 мм. Это позволяет обнаружить малейшие отклонения от нормы и точно определить вид и размер протрузии диска L5—S1. Полученные данные дают возможность разработать наиболее эффективную тактику лечения и определить, можно ли вылечить протрузию L5—S1 консервативным путем или немедленно следует направлять больного на операцию.
В данном случае анализ состава тела дает нам информацию о том, что в организме преобладает жировая ткань, а костной – мышечный компонент находится в относительном дефиците. Эти данные помогут врачу-реабилитологу грамотно составить план физических нагрузок с учетом индивидуальных особенностей пациента.
Лечение протрузии L5—S1
Если размеры патологического выпячивания диска не превышают 8 мм (иногда 10 мм), больным изначально назначается консервативная терапия. Она будет тем легче и результативнее, чем раньше будет обнаружена протрузия. Но на практике получается, что люди обычно приходят к неврологу с уже запущенными дегенеративно-дистрофическими процессами в межпозвонковых дисках.
Консервативное лечение подбирается индивидуально, но оно всегда носит комплексный характер и включает:
Дополнительно каждому пациенту рекомендуется повысить уровень физической активности в рамках допустимых пределов, как минимум каждый час делать перерывы в работе, если она носит сидячий характер и приобрести ортопедический матрас. Важно не ленится и в точности соблюдать полученные от невролога рекомендации, так как от этого во многом зависит эффективность лечения.
Медикаментозная терапия
С помощью лекарств невозможно полностью вылечить протрузию, но уменьшить выраженность болей и воспалительного процесса реально. Поэтому пациентам назначается комплекс лекарственных средств, каждое из которых необходимо для решения отдельных задач:
Нередко пациентам дополнительно назначаются хондропротекторы, но их прием целесообразен только в целях предотвращения образования протрузий других дисков при обнаружении в них признаков остеохондроза во время проведения МРТ.
Тракционная терапия
Вытяжение позвоночника или тракционная терапия часто применяются с целью увеличения пространства между позвонками поясничного и крестцового отделов позвоночника. Благодаря этому создаются оптимальные условия для восстановления патологически измененного диска L5—S1. Дополнительно это способствует уменьшению компрессии спинномозговых корешков и проявлений корешкового синдрома или полному его устранению.
Таким образом, сеансы тракционной терапии позволяют уменьшить боли, улучшить двигательные способности больного и уменьшить проявления нарушения чувствительности. Они проводятся на специальном оборудовании и отличаются полной безопасностью.
Мануальная терапия
Мануальную терапию можно назвать основой лечения протрузии L5—S1, поскольку специалист может непосредственно механически воздействовать на пораженный позвоночно-двигательный сегмент и решать целый комплекс задач. С помощью мануальной терапии удается:
Но все это становится возможным только при проведении мануальной терапии истинным специалистом в этой области. Чтобы воздействие руками на позвоночник приносило только пользу и не наносило вреда, важно со всей ответственностью отнестись к выбору клиники и конкретного специалиста. В противном случае неправильный расчет силы воздействия или направления может только ухудшить ситуацию.
Одной из наиболее хорошо зарекомендовавших себя методик мануальной терапии является метод Гриценко, практикуемый уже не одно десятилетие. Он предполагает тонкое и даже можно сказать ювелирное влияние на положение позвонков и межпозвоночных дисков, что позволяет добиться превосходных, а главное стойких положительных результатов в лечении протрузии L5—S1.
Мануальная терапия при данном заболевании предполагает проведение курса процедур, состоящего из 10—15 сеансов. Но первые заметные позитивные изменения в самочувствии больные отмечают уже после первых процедур.
Физиотерапия
Физиотерапевтические методы воздействия применяются в качестве дополнения к другим методам лечения. Но их использование возможно только вне острого периода течения заболевания. Зачастую пациентам показано прохождение курсов лечения:
Между процедурами обязательно делают перерыв, продолжительность которого подбирают индивидуально. В один день возможно проведение двух процедур, но только обладающих одинаковым механизмом действия.
Благодаря сеансам физиотерапии наблюдается более быстрое разрешение воспалительного процесса, устранение остаточных болей, повышение способности организма к регенерации, а также другие положительные изменения.
ЛФК или лечебная физкультура – неотъемлемый компонент консервативного лечения протрузии L5—S1. При этом она должна войти в привычку, которую человек пронесет с собой через всю жизнь. Грамотно подобранные врачом-реабилитологом в соответствии с размерами, расположением протрузии L5—S1, вызываемыми ею симптомами и уровнем физической подготовки больного упражнения помогут не только уменьшить боли, но и добиться активизации кровообращения в мышцах поясницы, а также укрепить их. Таким образом, сформируется прочный мышечный корсет, который не позволит свести все результаты комплексного лечения на нет. Благодаря регулярным занятиям со специалистом удается остановить прогрессирование протрузии L5—S1, зафиксировать положительные изменения в своем состоянии и улучшить их.
Многие пациенты отмечают, что отказ от лечебной физкультуры способствовал возвращению болей в пояснице и других неприятных признаков протрузии L5—S1.
Для каждого больного программа занятий подбирается врачом-реабилитологом строго индивидуально. Изначально она предполагает минимальные нагрузки, но постепенно упражнения усложняются, а количество повторов увеличивается. Но все это происходит под чутким руководством специалиста. Под его же контролем проводятся первые занятия лечебной физкультурой, что позволяет досконально освоить методику выполнения каждого упражнения.
При занятиях в домашних условиях следует избегать резких движений и перенапряжения. ЛФК – это не спортивная тренировка, а поддерживающая здоровье физкультура. Если же во время выполнения любого упражнения возникают боли, необходимо сразу же обратиться к врачу.
Таким образом, именно протрузии L5—S1 чаще всего среди всех патологий межпозвоночных дисков отравляют жизнь людей разного возраста. Они способны лишать человека работоспособности, вызывать тяжелые осложнения и доставлять нестерпимые боли. Но стоит ли дожидаться этого момента, если можно обратиться к неврологу при появлении первых симптомов заболевания и в кратчайшие сроки избавиться от них? Тем не менее и в запущенных случаях больным можно помочь, но это потребует значительно больших усилий от обеих сторон лечебного процесса.