Дифференцировать кисту что это значит
Киста яичника: виды, методы диагностики, операция по удалению
Тел.: 8-800-25-03-03-2
(бесплатно для звонков из регионов России)
Санкт-Петербург, наб. реки Фонтанки, д. 154
Тел.: +7 (812) 676-25-25
Санкт-Петербург, В.О., Кадетская линия, д. 13-15
Тел.: +7 (812) 676-25-25
Санкт-Петербург, ул. Циолковского, д.3
Тел.: +7 (812) 676-25-10
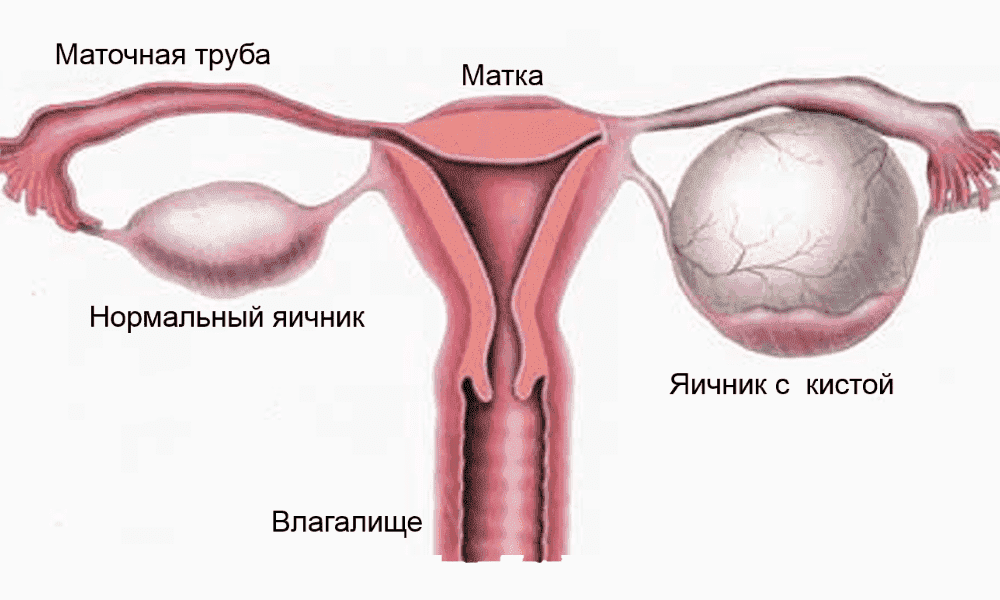
Кисты яичников представляют собой опухолевидные образования, полость которых заполнена различными тканями, в том числе кровью, слизью и жидкостью.
Классификация кист яичников в зависимости от их строения и способа образования:
1. Фолликулярная (функциональная) киста яичника
Образуется из фолликулов, имеет гладкие стенки, ровную поверхность, полость которой заполнена жидкостью. Размер её обычно не больше 8 см в диаметре. Причиной возникновения кисты считают дисбаланс гормонов, поэтому чаще всего ее диагностируют при половом созревании или климаксе. Небольшие кисты (до 4 см) могут развиваться бессимптомно и в течение 3 менструальных циклов бесследно исчезать.
При образованиях большего размера (6-10 см) появляются следующие симптомы:
2. Киста желтого тела
Образуется в 2-ую фазу менструального цикла из желтого тела, которое вовремя не исчезает. Когда лопается фолликул и новая яйцеклетка опускается, на этом месте возникает желтое тело. Если же в данном цикле оплодотворение не происходит, то желтое тело исчезает само по себе, из-за прекращения доступа крови. Однако, при нарушении кровотока это же желтое тело может образовать кисты, которые по размерам не превышают 8 см, их полость заполняется жидкостью желтовато-красного цвета. Чаще всего данное образование появляется из-за нарушения гормонального фона и кровообращения в придатках.
Факторы, способствующие образованию кисты желтого тела:
Симптоматика при этой кисте слабо выражена: (незначительная болезненность, чувство тяжести и дискомфорта в животе со стороны образования, задержки менструаций или, наоборот, затяжные менструации). Зачастую такие кисты развиваются в течение 2-3 месяцев, после чего самопроизвольно исчезают.
3. Параовариальная киста яичника
Чаще развитие её бессимптомно. Однако, у некоторых пациенток выявляются периодические тянущие боли в пояснице, внизу живота, нарушается цикл регул, бесплодие. Подобная симптоматика появляется при размере кисты более 5 см. При дальнейшем росте образования боли носят распирающий, ноющий характер с локализацией этих ощущений в латеральных областях живота, захватывают поясницу и крестец. Связи с менструальным циклом или с периодом созревания яйцеклетки не выявляется. Как правило, возникновение боли пациентки связывают с физической нагрузкой.
4. Муцинозная киста яичника
5. Дермоидная киста яичника
Также относится к доброкачественным опухолям. Частота их выявления составляет 15-20% случаев всех кист яичников. Вначале она имеет круглую форму, которая потом меняется на овальную форму с гладкими стенками. Содержимое её представлено различными клетками и тканями организма (кости, волосы, зубы, хрящи, мышцы, жировая или нервная ткань, др.). Величина диаметра кисты может быть больше 15 см.
К факторам риска относятся гормональные всплески, поэтому развивается данная киста чаще всего у женщин при климаксе и в момент полового созревания.
Клинические проявления дермоидной кисты яичника связаны с достижением ею больших размеров (15 см и более). К таковым относятся: ощущения распирания и тяжести, болезненность внизу живота, иногда увеличение живота в размерах, а в дальнейшем учащением мочеиспускания, нарушениями функции кишечника (запорами или диареей).
Дермоидная киста яичника не вызывает гормональных изменений и нарушения менструальной функции.
6. Эндометриоидная киста
Способствуют эндометриозу вообще, и развитию «шоколадных» кист в том числе, следующие факторы:
В некоторых случаях эндометриоидная киста протекает бессимптомно, но может проявляться болью внизу живота, в пояснично-крестцовой области. Нарушается менструальный цикл: сами месячные удлиняются и становятся более обильными, появляются мажущие межменструальные выделения. Женщина может страдать бесплодием.
Большие кисты, сдавливая окружающие органы малого таза, могут способствовать нарушению мочеиспускания, запорам, вздутию живота. При длительном существовании «шоколадные» кисты могут осложняться разрывом, нагноением и формированием спаечного процесса.
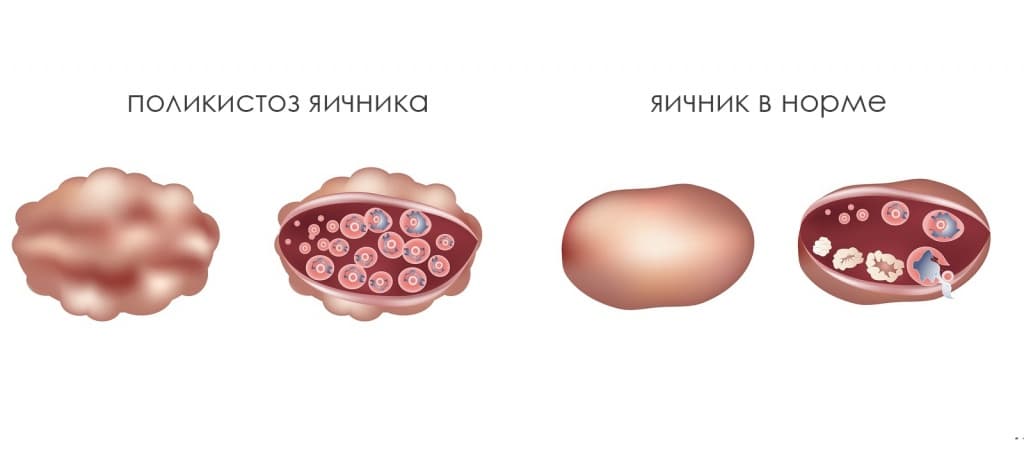
7. Поликистоз яичников.
Факторы риска образования поликистоза:
Поликистоз бывает: первичный (истинный) и вторичный.
Он обычно возникает в период полового созревания. Нарушенный баланс гормонов у девочек-подростков приводит к позднему наступлению менструаций или они могут вообще отсутствовать. Момент становления нормального менструального цикла проходит со сбоями, наблюдается олигоменоррея (скудные выделения при менструации) или аменоррея (отсуствие менструации), что свидетельствует об ановуляции (яйцеклетка не выходит из яичников).
Заболевание свойственно женщинам старшего возраста, с повышенным весом и высокими показателями инсулина.
Наиболее часто поликистоз проявляется бесплодием, кроме того приводит к следующим изменениям: оволосение на любых участках тела; изменение скелета и мускулатуры по мужскому типу; развитие подкожной клетчатки на животе; изменения в голосовом аппарате. Это симптомы гиперандрогении имеют различную степень выраженности у разных пациенток.
Такое состояние требует динамического наблюдения за пациенткой, так как гормональный спектр женщин с поликистозом способствует пролиферативным процессам в миометрии, что является риском в плане развития рака матки.
Осложнения кисты яичника
Малигнизация кисты яичника.
Кисты яичников изначально имеют доброкачественную природу. Чаще всего эти образования протекают бессимптомно и со временем рассасываются сами по себе, однако иногда киста сохраняется дольше положенного срока, вызывая боль и кровотечения, и может перерасти в злокачественные новообразования.
Предрасположенность кисты яичника к перерождению в злокачественное образование определяется видом опухоли:
1.Самыми благоприятными в плане прогноза являются фолликулярные и кисты желтого тела (лютеиновые), которые чаще всего рассасываются самостоятельно, особенно, если назначается консервативная гормональная терапия.
2.При наличии дермоидной кисты вероятность малигнизации (озлокачествления) очень низкая. Ее опасность заключается в больших размерах образования, которое в дальнейшем может давить на окружающие органы.
3.Серозные и муцинозные кисты часто имеют гигантские размеры и в большинстве случаев быстро перерождаются в злокачественную опухоль.
Рак яичников диагностируется преимущественно у пациенток в менопаузе. В большинстве случаев при отсутствии своевременной терапии женщины обращаются за медицинской помощью, когда опухоль вызывает болевые ощущения.
В онкологической практике для определения кист и опухолей применяется анализ на онкомаркеры. Наиболее распространенным онкомаркером является СА-125, а также НЕ4 и индекс ROMA Окончательный диагноз, как правило, устанавливается по результатам биопсии опухоли.
Наличие онкологического образования можно заподозрить, если присутствуют следующие симптомы
Диагностика кисты яичника
Методы лечения кисты яичника
Чаще всего проводится в период менопаузы у женщин, когда пациентка уже не планирует беременеть. Такая же тактика применяется при только что выявленных кистах небольшого диаметра (до 10 сантиметров).
При обнаружении кисты яичника, лечение заключается в выжидательной тактике в течение 3 месяцев, с учетом того, что большинство образований в яичниках на протяжении нескольких менструальных циклов способны подвергаться обратному развитию (саморассасыванию). При этом следует выполнять динамическое наблюдение по УЗИ для контроля размеров образования. Если положительная динамика отсутствует, проводится противовоспалительная и гормональная терапия.
Лечение кисты яичника гормональными препаратами (прогестерон или его аналоги) нацелено на снижение уровня эстрогенов в организме пациентки и создания условий для препятствия овуляции. Это позволяет запустить процессы, которые будут способствовать обратному развитию кисты и предотвращать образование новой кисты.
Так же гормональную терапию можно дополнить приемом витаминов (фолиевой и аскорбиновой кислоты и витамина Е) и общеукрепляющих препаратов. Стимулирование иммунной системы может спровоцировать защитные реакции, которые будут направлены на предотвращение развития заболевания. Если на фоне гормональной терапии не наблюдают положительный эффект, или происходит увеличение кист в размерах, то показано оперативное лечение.
Операция по удалению кисты яичника
Подход к выбору объема оперативного вмешательства и доступа к месту операции сугубо индивидуален. Решение принимается по результатам обследования и обсуждается с пациенткой до операции, однако во время операции возможны коррективы.
Показания к операции:
Методы проведения операции по удалению кист яичника
Лапароскопическое удаление кисты яичника
Виды лапароскопических операций:
Послеоперационный период
Начинать вставать после операции рекомендуется с первого дня. Очень важно, чтобы в послеоперационный период было достаточно движений. Это является профилактикой послеоперационных осложнений. Пища должна употребляться в жидком виде. Длительность пребывания в стационаре обычно 1-2 дня и зависит от объема хирургического вмешательства и общего состояния пациентки.
Доступ к яичникам осуществляется через разрез на передней брюшной стенке. При этом виде хирургического вмешательства яичник может быть удален частично или полностью. Во время полостной операции необходим общий наркоз. Послеоперационный период восстановления после лапаротомии длится не менее 2-х недель.
Показаниями к данному виду операции являются: ожирение, осложненная киста яичника с гнойным воспалительным компонентом и кровотечением, подозрение на злокачественный процесс.
После хирургического вмешательства планировать беременность рекомендуется не ранее, чем через 3-4 менструальных цикла.
Диагностика и лечение пресакральных кист у взрослых пациентов
Общая информация
Краткое описание
Общероссийская Общественная Организация «Ассоциация колопроктологов России»
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ДИАГНОСТИКЕ И ЛЕЧЕНИЮ ПРЕСАКРАЛЬНЫХ КИСТ У ВЗРОСЛЫХ ПАЦИЕНТОВ (Москва, 2013)
ВВЕДЕНИЕ
На протяжении многих лет в центре внимания отечественных и зарубежных колопроктологов остается проблема лечения больных с пресакральными кистами (ПК). Актуальность этой проблемы связана с совершенствованием диагностических мероприятий, и, следовательно, увеличением числа верифицированных диагнозов ПК как в нашей стране, так и за рубежом [62, 75]. Существующие методики лечения этой группы пациентов предполагают длительные сроки стационарного и амбулаторного лечения, что не удовлетворяет ни врача, ни пациента. Среди колоректальных хирургов не существует единого мнения в отношении тактики лечения больных с каудальными кистами [74, 78]. Каудальные кисты являются одним из врожденных пороков развития аноректальной области.
Все врожденные патологические процессы в крестцово-копчиковой области являются результатом неправильного развития на разных стадиях эмбриогенеза зародышевых зачатков и сложные, порой, химероподобные образования могут сформироваться из менее дифференцированных частей, подвергнувшихся аномалиям. Особую опасность для пациента и врача представляют тератомы больших размеров, а так же их осложнения (малигнизация, нагноение, образование тазовых абсцессов, свищевых ходов) [11, 25, 71, 79].
ОПРЕДЕЛЕНИЕ
Пресакральные (параректальные) кисты – врожденные аномальные структуры, локализующиеся в параректальной клетчатке, от простых дермоидных кист до сложных опухолей, содержащих целые органы или их зачатки, т.н. «гистологическое попурри», и даже неполные паразитарные плоды [1, 8, 9, 18, 71, 86].
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Существуют различные классификации пресакральных кист, с помощью которых можно оценить сферу поражения параректальной области, объем и характер оперативного вмешательства.
В настоящее время в клинической практике используется классификация, подразделяющая пресакральные (параректальные) кисты по размеру, по этиологии (характеру зародышевых листков из которых они образованы) и по локализации. Классификация применяется в основном для определения тактики оперативного лечения [1, 8, 9, 65, 86].
Классификация пресакральных кист [49, 63].
I. По гистогенетическому признаку:
1. Однолистковые (эктодермальные) образования:
— эпидермальные кисты;
— дермоидные кисты.
2. Собственно тератомы:
— двухлистковые тератоидные образования;
— трехлистковые тератоидные образования.
II. По макроструктуре:
А. Тератоидные образования кистозного строения
— однокамерная;
— многокамерная;
— лентовидная.
Б. Тератоидные образования солидного строения.
III. По локализации:
а) внутритазовые:
— в пресакральном пространстве;
— у боковых стенок прямой кишки;
— в ректовагинальной перегородке.
б) Внетазовая (подкожная клетчатка промежности, ягодиц).
IV. По клиническому течению:
а) неосложненное;
б) осложненное.
ФОРМУЛИРОВКА ДИАГНОЗА
При формулировании диагноза следует отразить гистогенетическую характеристику (о характере которой можно судить лишь при проведении пункционной биопсии или микроскопическом исследовании удаленного препарата), макроструктуру, локализацию и клиническое течение заболевания (см. раздел «Диагностика»). Ниже приведены примеры формулировок диагноза:
1. Неосложненная однокамерная пресакральная дермоидная киста.
2. Неосложненная лентовидная эпидермальная киста ректовагинальной перегородки.
3. Пресакральная многокамерная тератома, осложненная формированием инфралеваторного (или иного) свища.
Диагностика
ДИАГНОСТИКА ПАРАРЕКТАЛЬНЫХ ТЕРАТОИДНЫХ КИСТ
Диагностика пресакральных кист основана на жалобах больного, степени их выраженности, длительности заболевания, анализе результатов клинического и инструментального обследования пациента (УД 3b, СР C [1, 3, 8, 9, 16, 41, 64, 82, 83]).
Выявляют жалобы больного, время их появления и интенсивность, акушерский анамнез, историю предыдущих аноректальных или промежностных оперативных вмешательств, а так же травм области промежности и прямой кишки (УД 3b, СР C [26, 37, 64, 78]). Тератоидные образования длительное время могут не иметь клинических проявлений и не вызывать жалоб. Первые симптомы проявляются по мере роста этих образований – боли в области крестца и копчика, внизу живота, иногда появление опухолевидных образований в области промежности; выделение слизи, гноя из прямой кишки; частые позывы на дефекацию, мочеиспускание; лентовидный кал. Но наиболее частые жалобы пациентов при обращении к специалистам – это нагноение тератом, их злокачественное перерождение, образование наружных и внутренних свищей, нарушение кишечной проходимости.
· Пальцевое исследование прямой кишки
Определяют тонус и волевые усилия анального сфинктера, наличие и выраженность рубцовых изменений в анальном канале, отмечают участки, подозрительные в отношении наличия внутреннего свищевого отверстия. Далее проводят пальпацию стенок прямой кишки. При этом обращают внимание на наличие выбухания стенки прямой кишки, консистенцию образования, локализацию нижнего и достижимость верхнего полюсов, распространенность образования, подвижность или фиксацию слизистой прямой кишки в проекции выявляемого образования. Особое внимание обращают на целостность слизистой прямой кишки в проекции тератоидного образования, наличие рубцов и рубцово-воспалительных изменений в тканях параректальной клетчатки, о которых косвенно может свидетельствовать консистенция образования. При обнаружении внутреннего отверстия свища пациента просят напрячь мышцы анального жома, для точного определения отношения расположения внутреннего дренирующего отверстия к волокнам анального сфинктера и пуборектальной мышцы [1, 8, 9, 26, 35]
Таким образом, при пальцевом исследовании прямой кишки у пациентов с подозрением на наличие пресакральной кисты выявляют:
1. локализацию образования;
2. его размеры и консистенцию;
3. наличие и локализацию внутреннего свищевого отверстия и его отношение к волокнам анального сфинктера и пуборектальной мышцы;
4. диаметр внутреннего отверстия и наличие рубцовых изменений в его краях;
5. наличие рубцовых изменений в анальном канале;
6. функциональное состояние запирательного аппарата прямой кишки и лонно-прямокишечной мышцы (УД 3a, СР C [1, 8, 9, 26, 35]).
· Компьютерная рентгеновская и магниторезонансная томография
Методика: исследования выполняют в положении больного на спине. Делают серию снимков срезов малого таза. Толщина среза – 0,4-0,6 см, ход (расстояние между срезами) составляет 10-20% от толщины среза. Выполняют снимки в сагиттальной, аксиальной и фронтальной проекции. (УД 2b, СР B [28, 44, 82, 84, 85]).
При этих исследованиях получают максимально полную и точную информацию о размерах, структуре образования, взаимоотношении массы опухоли с органами малого таза и стенкой кишки, рубцовых и воспалительных изменениях в полости малого таза (УД 2b, СР B [28, 44, 82, 84, 85]).
· Эндоректальное и трансвагинальное ультрасонографическое исследование.
Методика: исследование выполняют в коленно-локтевом положении или положении больного на боку. Ректальный датчик диаметром 10 мм, частотой 7,5 МГГц, на который предварительно герметично надет резиновый резервуар, вводят ректально на глубину 8-10 см. Затем производят заполнение резинового резервуара по окружности датчика физиологическим раствором до плотного соприкосновения стенок резервуара со стенками прямой кишки [44, 48, 77].
При исследовании оценивают органическое состояние внутреннего и наружного сфинктеров прямой кишки, толщину мышечного слоя, наличие рубцовых и воспалительных изменений в его массе, длину анального сфинктера. Затем оценивают стенку прямой кишки, толщину слизистого и мышечного слоев прямой кишки, наличие рубцов, воспалительных изменений. Последним этапом производят оценку структуры кистозного образования, его размеров, наличия или отсутствия дополнительных камер, гнойных ходов и полостей (УД 3a, СР C [35, 44, 48, 76]).
Дифференциальный диагноз
Пресакральные кисты дифференцируют с острым или хроническим парапроктитами, эпителиальным копчиковым ходом, крестцово-копчиковыми хордомами, мезенхимомами, остеомиелитом крестца и копчика, менингоцеле, раком прямой кишки, однако при проведении всего комплекса указанных выше диагностических мероприятий удается достаточно точно установить верный диагноз.
Лечение
Все выявленные опухолевые образования параректальной клетчатки, независимо от их размеров, локализации, наличия или отсутствия осложнений, подлежат обязательному хирургическому удалению (УД 2b, СР B [3, 21, 27, 38, 63, 75, 78]).
Цель – радикальное удаление пресакральной (параректальной) кисты.
Показания к госпитализации – планируемое оперативное вмешательство.
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ ПРЕСАКРАЛЬНЫХ КИСТ
Оперативные вмешательства по удалению тератом технически сложны и должны выполняться в специализированных колопроктологических стационарах хирургами, имеющими опыт подобных операций. Вид хирургического вмешательства, а так же выбор оперативного доступа зависит от величины и локализации пресакральной (параректальной) кисты. Выбор способа завершения оперативного лечения зависит от наличия свищевых ходов и супралеваторного или инфралеваторного расположения внутреннего свищевого отверстия. Современная тактика хирургического лечения направлена на радикальное иссечение ПК вместе со всеми свищевыми ходами, атеками и ликвидацию внутреннего свищевого отверстия. В настоящее время применяются следующие оперативные доступы: парасакральный, промежностный, трансвагинальный, абдоминальный и комбинированный (УД 2b, СР B [2, 4, 12, 13, 21, 49, 50, 66, 72, 81]).
Абсолютными противопоказаниями к оперативному лечению является наличие у пациентов тяжелых соматических и эндокринных заболеваний в стадии декомпенсации.
Хорошие отдаленные результаты, подразумевающие отсутствие рецидива кисты, наблюдаются у 96% пациентов (УД 2a, СР B [2, 24, 29, 40, 53, 71]).
2. УДАЛЕНИЕ КИСТЫ ПРОМЕЖНОСТНЫМ ДОСТУПОМ
Показания: Выполняется пациентам с локализацией кисты у боковых стенок прямой кишки в параректальной клетчатке (УД 3a, СР B [6, 67, 72, 80]).
Методика: операция выполняется под перидуральной анестезией в положение больного на спине, как для литотомии или геморроидэктомии. Выполняют полуовальный разрез кожи в проекции прощупываемой опухоли. Под контролем зрения и пальца, введенного в прямую кишку, киста иссекается без повреждения ее стенки и стенки прямой кишки в пределах здоровых тканей [7, 67, 68].
Если киста дренируется в прямую кишку, целесообразно использование трансанального доступа. Хорошие отдаленные результаты сохраняются у 96% пациентов (УД 2a, СР B [1, 8, 9, 67]).
3. УДАЛЕНИЕ КИСТЫ РЕКТОВАГИНАЛЬНОЙ ПЕРЕГОРОДКИ ПЕРИНЕАЛЬНЫМ (ПРОМЕЖНОСТНЫМ) ДОСТУПОМ
Показания: Выполняется пациенткам с локализацией кисты в ректовагинальной перегородке в области преддверия влагалища, размером не более 3-4 см (УД 2a, СР B [36, 48, 52, 73, 77, 80]).
Методика: в положении больной, как для литотомии, под перидуральной анестезией производят полулунный разрез перианальной кожи по передней полуокружности, отступя от анального канала 1,5-2 см. Под контролем пальца, введенного во влагалище или в просвет прямой кишки, определяют нижний полюс кисты ректовагинальной перегородки, который фиксируют зажимом Алиса и в дальнейшем выделяют острым путем из окружающей клетчатки, стараясь избежать как повреждения передней стенки прямой кишки, так и влагалища. Образовавшуюся рану дренируют выпускником и ушивают отдельными швами.
4. УДАЛЕНИЕ КИСТЫ РЕКТОВАГИНАЛЬНОЙ ПЕРЕГОРОДКИ ТРАНСВАГИНАЛЬНЫМ ДОСТУПОМ.
Показания: Выполняется пациенткам с локализацией кисты в области средней трети влагалища, размеры которой превышают 5-7 см.
Методика: в положении больной, как для литотомии, под перидуральной анестезией, производят продольный разрез задней стенки влагалища в проекции локализации кисты. После гидравлической препаровки ректовагинальной перегородки острым путем выделяют кистозное образование из окружающих тканей. При необходимости, в случае пересечения передних порций леваторов последние ушиваются, а над ними ушивается отдельными швами задняя стенка влагалища.
Хорошие отдаленные результаты сохраняются у 80-93% пациентов (УД 2a, СР B [20, 23, 52, 56, 87]).
6. УДАЛЕНИЕ ПРЕСАКРАЛЬНОЙ КИСТЫ КОМБИНИРОВАННЫМ ДОСТУПОМ
Показания: При удалении тератом больших размеров, с локализацией верхнего полюса под
тазовой брюшиной на уровне мыса крестца, а нижнего полюса на уровне 3 крестцового позвонка, используют комбинированный абдоминальный и парасакральный доступы (УД 2a, СР B [14, 51, 52, 54, 60, 73, 76]).
Методика: Техника операции заключается в том, что под эндотрахеальным наркозом выполняется нижнесрединная лапаротомия, производят лирообразный разрез тазовой брюшины, при котором становится доступным для визуализции верхний полюс пресакральной кисты. Последовательно острым путем под контролем зрения производят выделение кисты из окружаюших тканей, стараясь не повредить как заднюю стенку прямой кишки, так и собственную фасцию крестца. В случае невозможности выделения нижнего полюса кисты со стороны брюшной полости, больного, после наложения поддерживающих швов на лапаротомную рану, переводят в положение на правом боку с приведенными к животу ногами, выполняют парасакральный разрез, через который мобилизуют нижний полюс кисты. Операцию завершают восстановлением целостности тазовой брюшины, ушиванием лапаратомной раны и раны промежности с дренированием последней через контрапертуры.
7. УДАЛЕНИЕ ПРЕСАКРАЛЬНОЙ КИСТЫ АБДОМИНАЛЬНЫМ ДОСТУПОМ
Показания: При удалении тератом больших размеров, с локализацией верхнего полюса под
тазовой брюшиной на уровне мыса крестца, а нижнего полюса на уровне 4 крестцового позвонка, используют комбинированный абдоминальный доступ.
Методика: Техника операции заключается в том, что под эндотрахеальным наркозом выполняется нижнесрединная лапаротомия, производят лирообразный разрез тазовой брюшины, при котором становится доступным для визуализции верхний полюс пресакральной кисты. Последовательно острым путем под контролем зрения производят выделение кисты из окружаюших тканей. После удаления кисты восстанавливают целостность тазовой брюшины, ушивают лапаротомную рану.
8. МЕТОДЫ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ПАЦИЕНТОВ С КАУДАЛЬНЫМИ ТЕРАТОМАМИ, ДРЕНИРУЮЩИМИСЯ В ПРОСВЕТ КИШКИ ИНФРАЛЕВАТОРНЫМИ СВИЩАМИ
8.1. ХИРУРГИЧЕСКАЯ ТАКТИКА У ПАЦИЕНТОВ С АУДАЛЬНЫМИ ТЕРАТОМАМИ, ОСЛОЖНЕННЫМИ ИНФРАЛЕВАТОРНЫМИ СВИЩАМИ С ИНТРАСФИНКТЕРНЫМ СВИЩЕВЫМ ХОДОМ
8.1.1. ПРОМЕЖНОСТНЫЙ ДОСТУП:
Показания: параректальная (внетазовая) локализация кистозного образования, расположенного ниже уровня леваторов в ишиоректальной клетчатке, осложненная интрасфинктерным свищом (УД 3b, СР C [5, 18, 39, 50, 59, 63]).
Методика: в положении больного для геморроидэктомии выполняют полуовальный разрез кожи в области промежности. Выделение образования из окружающих тканей выполняют острым путем под контролем зрения. Ликвидацию внутреннего свищевого отверстия выполняют методом трансанального иссечения свища в просвет кишки с тщательным удалением всех рубцов по ходу свища. Вмешательство завершают подшиванием краев раны ко дну, либо тщательным послойным ушиванием раны. Ушивание раны выполняют в случае наличия минимальных воспалительных изменений в тканях параректальной клетчатки и удалении образования без вскрытия его просвета, при этом осуществляют дренирование латексным выпускником либо микроирригатором (УД 3b, СР C [5, 7]).
8.2.2. ПАРАСАКРАЛЬНЫЙ ДОСТУП:
Показания: транссфинктерное расположение свищевого хода и пресакральная локализация тератоидного образования. (УД 3b, СР C [5, 45, 50, 58].
Методика: выполняют иссечение кисты парасакральным доступом (см. пункт 5.1), с удалением копчика, иссечение свищевого хода в просвет кишки с ушиванием сфинктера. (УД 3b, СР C [6, 7]).
8.2.4. ТРАНСПЕРИНЕАЛЬНЫЙ ДОСТУП В СОЧЕТАНИИ СО СФИНКТЕРОЛЕВАТОРОПЛАСТИКОЙ:
Показания: транссфинктерное расположение свищевого хода и локализация кистозного образования в ректовагинальной перегородке (УД 3b, СР C [45]).
Методика: выполняют иссечение кисты трансперинеальным доступом с иссечением свища и выполнением передней сфинктеролеваторопластики (УД 3b, СР C [6, 7]).
Хорошие результаты отмечаются в 91.3% случаев (УД 3b, СР C [5, 6, 7]). Однако в 8.7% случаев возможно развитие недостаточности анального сфинктера [55, 70].
Таким образом, формируется рана, сверху представленная дистальным отделом стенки прямой кишки, в то время как мобилизованный лоскут стенки прямой кишки с внутренним свищевым отверстием, после отсечения его выше уровня внутреннего сфинктера, находится за пределами перианальной кожи. После тщательного гемостаза на мобилизованный сегмент кишки накладывают узловые кетгутовые швы-держалки, после чего его низводят до края перианальной кожи поверх скелетизированной порции внутреннего сфинктера, где и фиксируют узловыми кетгутовыми швами.
Хорошие результаты отмечаются в 95% наблюдений (УД 4, СР D [5, 70]).
9. МЕТОДЫ ЛЕЧЕНИЯ ПРЕСАКРАЛЬНЫХ КИСТ, ОСЛОЖНЕННЫХ СУПРАЛЕВАТОРНЫМИ СВИЩАМИ ПРЯМОЙ КИШКИ.
Хирургическое лечение больных с супралеваторными свищами включает в себя 2 основных этапа (УД 3b, СР C [21, 31]):
1. Удаление тератоидного образования;
2. Ликвидация внутреннего свищевого отверстия с последующим ушиванием дефекта стенки прямой кишки и дренированием раны.
9.1. МЕТОДИКИ УШИВАНИЯ ВНУТРЕННЕГО СВИЩЕВОГО ОТВЕРСТИЯ.
Показания: каудальные тератомы, осложненных супралеваторными свищами прямой
кишки (УД 4, СР D [5, 15, 59]).
Методика: иссечение пресакральной тератомы выполняют в положении пациента на правом боку парасакральным доступом с удалением копчика После удаления образования производят максимально возможную мобилизацию задней и боковых стенок прямой кишки, таким образом, чтобы ушивание можно было выполнить без натяжения стенок кишки. Затем производят иссечение рубцов в краях отверстия. По боковым углам внутреннего отверстия накладывают швы – держалки. Производят ушивание дефекта кишечной стенки в поперечном направлении по типу формирования кишечного анастомоза в ¾. Первый ряд – узловые швы через все слои с погружением краев внутреннего отверстия в просвет кишки, второй ряд – узловые мышечно-мышечные швы. Послеоперационную рану дренируют одним или двумя дренажами (в зависимости от объема), после чего производят тщательное послойное её ушивание, при сохраненных леваторах, выполняют сшивание их задних порций с укрытием анастомоза (УД 4, СР C [7, 15]). В случае наличия выраженного рубцового или воспалительного процесса в области ушитого свищевого отверстия, операцию дополняют формированием разгрузочной сигмостомы, которая, в случае состоятельности швов на стенке прямой кишки, может быть закрыта через 1-2 месяца.
Данный метод способствует полному излечению и заживлению свища примерно у 93,7% пациентов, в то время как рецидив наблюдается лишь у 6,3 % пациентов (УД 4, СР C [5, 7,15, 55, 70]).
ПРОГНОЗ
При радикальном хирургическом лечении неосложненных ПК прогноз в целом благоприятный, наступает полное выздоровление (УД 2b, СР B [30, 34, 43, 57, 58]). Прогностически неблагоприятными факторами хирургического лечения ПК являются выраженные воспалительные изменения, наличие высоких супралеваторных свищей (УД 3b, СР C [8, 9, 57]).
ПРОФИЛАКТИКА
Параректальные тератоидные кисты являются врожденными аномальными структурами, поэтому профилактики их возникновения и роста в течении жизни человека не существует (УД 3b, СР C [10, 30, 33]).
Информация
Источники и литература
Информация
| 1 | Шелыгин Юрий Анатольевич | Москва |
| 2 | Васильев Сергей Васильевич | Санкт-Петербург |
| 3 | Григорьев Евгений Георгиевич | Иркутск |
| 4 | Есин Владимир Иванович | Астрахань |
| 5 | Жуков Борис Николаевич | Самара |
| 6 | Зитта Дмитрий Валерьевич | Пермь |
| 7 | Кузьминов Александр Михайлович | Москва |
| 8 | Куликовский Владимир Федорович | Белгород |
| 9 | Муравьев Александр Васильевич | Ставрополь |
| 10 | Орлова Лариса Петровна | Москва |
| 11 | Пак Владислав Евгеньевич | Иркутск |
| 12 | Плотников Валерий Васильевич | Курган |
| 13 | Темников Александр Иванович | Саратов |
| 14 | Тимербулатов Виль Мамилович | Уфа |
| 15 | Титов Александр Юрьевич | Москва |
| 16 | Фролов Сергей Алексеевич | Москва |
| 17 | Тихонов Андрей Александрович | Москва |
| 18 | Хубезов Дмитрий Анатольевич | Рязань |
| 19 | Чибисов Геннадий Иванович | Калуга |
| 20 | Яновой Валерий Владимирович | Благовещенск |
Рекомендации по диагностике и лечению пациентов с пресакральными кистами служат руководством для практических врачей, осуществляющих ведение и лечение таких больных и подлежат регулярному пересмотру в соответствие с новыми данными научных исследований в этой области.
Рекомендации включают в себя следующие разделы: определение заболевания, классификацию, профилактику, диагностику, консервативное и хирургическое лечение, правила ведения периоперационного периода, а так же прогноз у больных с пресакральными кистами после предпринятого лечения.
Для отдельных положений рекомендаций приведены уровни доказательности согласно общепринятой классификации Оксфордского центра доказательной медицины [61] (Таблица 1).
Таблица 1. Уровни доказательности и степени рекомендаций на основании руководства Оксфордского центра доказательной медицины
| Уровень | Исследования методовдиагностики | Исследования методовлечения |
| 1а | Систематический обзор гомогенных диагностических исследований 1 уровня | Систематический обзор гомогенных РКИ |
| 1b | Валидизирующее когортное исследование с качественным «золотым» стандартом | Отдельное РКИ (с узким ДИ) |
| 1с | Специфичность или чувствительность столь высоки, что положительный или отрицательный результата позволяет исключить/установить диагноз | Исследование «Все или ничего» |
| 2а | Систематический обзор гомогенных диагностических исследований >2 уровня | Систематический обзор (гомогенных) когортных исследований |
| 2b | Разведочное когортное исследование с качественным «золотым» стандартом | Отдельное когортное исследование (включая РКИ низкого качества; т.е. с |
| 2с | нет | Исследование «исходов»; экологические исследования |
| 3а | Систематический обзор гомогенных исследований уровня 3b и выше | Систематический обзор гомогенных исследований «случай-контроль» |
| 3b | Исследование с непоследовательным набором или без проведения исследования «золотого» стандарта у всех испытуемых | Отдельное исследование «случай-контроль» |
| 4 | Исследование случай-контроль или исследование с некачественным или независимым «золотым» стандартом | Серия случаев (и когортные исследования или исследования «случай-контроль» низкого качества) |
| 5 | Мнение экспертов без тщательной критической оценки или основанное на физиологии, лабораторных исследованиях на животных или разработка «первых принципов» | Мнение экспертов без тщательной критической оценки, лабораторные исследования на животных или разработка «первых принципов» |
| Степени рекомендаций А Согласующиеся между собой исследования 1 уровня В Согласующиеся между собой исследования 2 или 3 уровня или экстраполяция на основе исследований 1 уровня С Исследования 4 уровня или экстраполяция на основе уровня 2 или 3 D Доказательства 5 уровня или затруднительные для обобщения или некачественные исследования любого уровня | ||
ВАЛИДИЗАЦИЯ РЕКОМЕНДАЦИИ
Настоящие методические рекомендации составлены Общероссийской Общественной Организацией «Ассоциация колопроктологов России». Настоящие рекомендации в предварительной версии были рецензированы независимыми экспертами, которых попросили прокомментировать прежде всего то, насколько интерпретация доказательств, лежащих в основе рекомендаций, доступна для понимания. Получены комментарии со стороны врачей амбулаторного звена, комментарии тщательно систематизировались и обсуждались на совещаниях экспертной группы.
Последние изменения в настоящих рекомендациях были представлены для дискуссии на заседании Профильной комиссии «Колопроктология» Экспертного Совета Минздрава России 12 сентября 2013г. Проект рекомендаций был повторно рецензирован независимыми экспертами и врачами амбулаторного звена. Для окончательной редакции и контроля качества рекомендации были повторно проанализированы членами экспертной группы, которые пришли к заключению, что все замечания и комментарии приняты во внимание, риск систематических ошибок при разработке рекомендаций сведен к минимуму.
ОБЛАСТЬ ПРИМЕНЕНИЯ РЕКОМЕНДАЦИЙ
Данные методические рекомендации применимы при осуществлении медицинской деятельности в рамках Порядка оказания медицинской помощи взрослому населению с заболеваниями толстой кишки, анального канала и промежности колопроктологического профиля.