Диастаз костных отломков что
Диастаз костных отломков что
Существует несколько подходов к описанию переломов и их классификации. Однако ни одна система классификации не является всеобъемлющей, и врачам, повседневно имеющим дело с переломами, следует знать используемую терминологию для лучшего взаимопонимания с коллегами. При описании переломов можно использовать пять основных групп терминов. Любой перелом должен быть описан и классифицирован одним из терминов каждой из этих пяти групп. Приведем эти группы:
1. Анатомическая локализация. Переломы обычно делят на располагающиеся в проксимальной, средней или дистальной трети длинной кости. По другой анатомической терминологии выделяют переломы головки, тела и основания кости (например, переломы пястных и плюсневых костей).
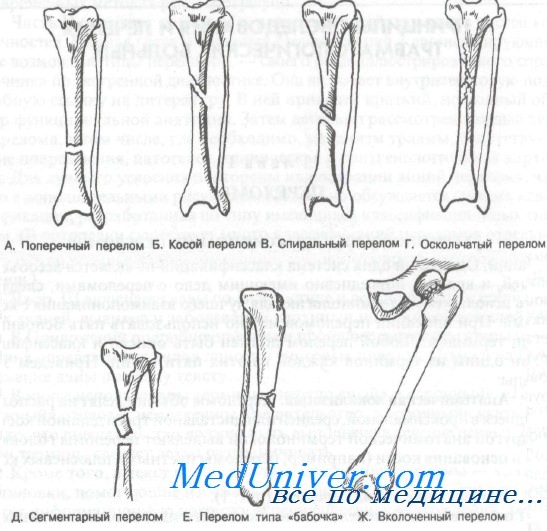
2. Направление линии перелома:
— Поперечный перелом, линия которого идет перпендикулярно к кости;
— Косые переломы сходны с поперечными отсутствием торсионного компонента. Линия перелома обычно идет под углом 45—60° к длинной оси;
— Спиральный перелом имеет торсионный компонент.
— Оскольчатым переломом считают любой, в котором более двух отломков. Другими вариантами оскольчатых переломов являются сегментарный перелом и перелом с отколом клиновидного фрагмента (по типу «бабочки»).
— Вколоченные переломы характеризуются вхождением отломков кости один в другой. Обычно эти переломы очень стабильны.
3. Взаиморасположение костных фрагментов. Стояние отломков определяется соотношением осей фрагментов длинной трубчатой кости. Стояние характеризуют величиной угла (в градусах), образующегося между дистальным и проксимальным фрагментами.
Сопоставление определяется контактом концов отломков, который может быть частичным. Если фрагменты не только смещены, но и концы их заходят друг за друга, обычно используют термин «штыкообразное смещение», которое часто наблюдают при переломах диафиза бедра. Если фрагменты разъединены по продольной оси, используют термин «расхождение».
4. Стабильность. Стабильные переломы не имеют тенденции к вторичному смещению после репозиции.
Нестабильные переломы после репозиции имеют тенденцию к вторичному смещению.
5. Сопутствующие повреждения мягких тканей. По отношению к последним выделяют четыре вида переломов. Простой (закрытый) перелом, при котором вышележащие кожные покровы остаются интактными.
Открытый перелом, при котором целостность вышележащих кожных покровов нарушена.
Осложненный перелом, сочетающийся с повреждениями сосудисто-нервного пучка, внутренних органов, сухожилий или мышц. Внутрисуставные переломы также относят к осложненным.
Неосложненный перелом, при котором происходит минимальное повреждение мягких тканей.
Существует другой способ описания переломов — по механизму повреждения. Этих механизмов два: прямой и непрямой. При воздействии на кость прямой силы могут возникать поперечный, косой или оскольчатый переломы. Примером последнего может служить перелом локтевой кости от удара палкой. Оскольчатый перелом вследствие раздавливания или огнестрельный перелом также относят к переломам, обусловленным прямым воздействием.
Переломы возникают и при воздействии непрямых сил, передающих энергию к месту перелома. Тяга за сухожилие, прикрепляющееся к кости, может привести к отрывному перелому. Сила, направленная под углом, например вальгусное давление на коленный сустав, может вызвать компрессионный перелом с отрывом мыщелка большеберцовой кости. Ротационная сила, приложенная по длинной оси кости, может привести к спиральному перелому.
Стрессовый перелом, возникающий при воздействии на кость повторных давлений, часто называют усталостным переломом. Тем не менее некоторые стрессовые переломы могут возникать и при повторной прямой травме.
Вывих, подвывих и диастаз суставов
В центры неотложной помощи часто попадают пострадавшие с повреждениями суставов. В зависимости от степени повреждения и типа сустава различают три категории нарушений взаиморасположений суставных элементов.
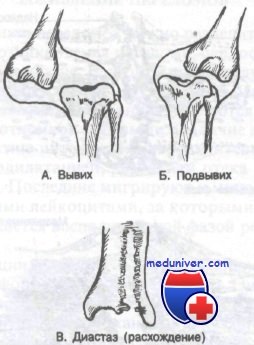
Вывих — это полное разъединение суставных поверхностей с потерей нормального контакта между концами сочленяющихся костей. Подвывихом называют неполное разъединение суставных поверхностей с сохранением частичного контакта между костями, образующими сустав.
Некоторые кости соединены так называемым синдесмозом, в котором объем движений небольшой. Эти суставы связаны межкостной перепонкой, пересекающей поле между двумя костями. У человека есть два синдесмоза: между лучевой и локтевой и между большеберцовой и малоберцовой костями. Разрыв межкостной перепонки, соединяющей два этих сустава, называют диастазом.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Нарушение заживления переломов костей
Вследствие нарушения репаративного остеогенеза происходит замедленное сращение костей, а в некоторых случаях это приводит к их несращению и образованию ложного сустава (псевдоартроз). Причиной этого могут быть общие и местные факторы.
Факторы нарушения заживления переломов
К общим факторам относятся: нарушение функции эндокринных желез, беременность, авитаминоз, острые и хронические инфекционные заболевания, расстройства трофики т.д.
Местные факторы являются ведущими среди причин нарушения репаративного остеогенеза. Их можно разделить на три группы (Д. В. Руда, 1976):
1. Ошибки при лечении: недостаточная репозиция отломков и неустраненных интерпозиций мягких тканей между ними, ненадежная иммобилизация после репозиции и частая замена гипсовых повязок, слишком обширное скелетирование кости во время операции (нарушается кровоснабжение), применение неадекватных фиксаторов для остеосинтеза (нестабильная фиксация) и др.
2. Факторы, связанные с тяжестью травмы и ее осложнениями: множественные и открытые переломы, массивное повреждение мягких тканей (мышц, сосудов, нервов), нагноение и остеомиелит.
3. Причины, которые зависят от анатомо-физиологических особенностей перелома: локализация, степень кровоснабжения (перелом головки или шейки бедренной кости, ладьевидной кости) и другие.
Нарушение репаративного остеогенеза при переломах костей ведет к замедленной консолидации (сращения) отломков, к несращению их или образованию ложного сустава (псевдоартроз), иногда — к неоартрозу (новому суставу). Под замедленной консолидацией перелома понимают такие случаи, когда не произошло костное сращение отломков в общепринятые нормальные сроки для конкретной локализации перелома.
Несросшийся перелом
Несросшимся переломом называют такой, при котором после двойного срока, необходимого для сращивания данной кости, клинически выявляют боль и патологическую подвижность в месте перелома, рентгенологически — щель между отломками при еще закрытых (костнонезарощених) костно-мозговых полостях отломков. Если есть костная заращение этих полостей замыкающими пластинками, это говорит о сложившемся ложном суставе (псевдоартроз).
Итак, дифференцировать несросшийся перелом от псевдоартроза можно клинически за болью в месте перелома, который возникает во время движений и нагрузки конечности, и рентгенологически — за отсутствием заращениея костно-мозговых полостей.
Все последствия нарушения репаративного остеогенеза патогенетически взаимосвязаны, зависят от причинных факторов и качества лечения. Во время движения отломков происходит постоянное травмирование свежих структур костной мозоли, включая новообразованные сосуды.
При сохранении способности человеческого организма к репаративному процессу в области перелома появляются компенсаторные изменения в виде краевых разрастаний, которые в той или иной степени постепенно уменьшают патологическую подвижность отломков. Образуется гипертрофический или гиперваскулярний мозоль, при которых преобладают процессы костеобразования над процессами рассасывания кости. Несмотря на образование значительного веретенообразного загрубения в области перелома, клинически определяют патологическую подвижность, болезненность, рентгенологически костного сращения между ними не видно. Щель между отломками заполнена грубоволокнистой соединительной тканью.
Далее регенеративный процесс при замедленном сращении может идти в двух направлениях, что зависит от ряда факторов. Если отломки сжимаются между собой, а при их нагрузке (физиологическое сокращение мышц, дозированная нагрузка в повязке) действующая сила совпадает с осью поврежденного сегмента и идет перпендикулярно к линии перелома, то волокнистая соединительная ткань превращается в хрящевую, а затем — в костную, т.е. наступает вторичное сращение костей, хотя происходит оно довольно долго.
Если сила будет действовать не по оси сегмента, совпадать или приближаться к линии перелома, то кости не срастутся, и постепенно сформируется гипертрофический ложный сустав. Характерными клиническими признаками ложного сустава является патологическая подвижность и отсутствие боли на месте перенесенного перелома, рентгенологическими — закрытие костно-мозговых полостей (наличие запирающих пластинок) и щель между отломками
Преобладают процессы рассасывания костной ткани над костеобразованием. Концы отломков становятся тоньше и заостренными, а щель между ними шире. Параосальные костные наслоения исчезают. Обломки между собой соединены соединительной тканью, которая наименее дифференцированная и не требует хорошего кровоснабжения. При значительной патологической подвижности между отломками формируются щель и типичный гиповаскулярний (атрофический) псевдоартроз.
Псевдоартроз
Зачастую бывает псевдоартроз большеберцовой кости, реже — костей предплечья, плеча и бедра.
При длительном псевдоартрозе щель на время заполняется слизеподобной жидкостью, а концы отломков от трения покрываются грубоволокнистым хрящом, шлифуются, участок охватывается фиброзной капсулой и таким образом возникает новый сустав (неоартроз).
Лечение по поводу переломов костей с нарушением репаративного остеогенеза включает общие и местные средства.
Общие средства лечения заключаются в повышении имуннореактивних сил организма, тонуса мышц, улучшении гемодинамики, обменных процессов и т.д. Для этого применяют полноценное, богатое белками и витаминами, питание, анаболические стероиды (нерабол, кортикотропин), мумие, экзогенную ДНК т.д. Назначают ЛФК, массаж, физиотерапевтические процедуры (общее кварцевание, теплые укутывания и т.п.).
Местное лечение заключается в создании оптимальных условий для сращения кости путем репозиции и обездвиживания отломков, нормализации местного крово- и лимфо обращения и трофики тканей, в профилактике и рациональном лечении гнойных осложнений.
При замедленной консолидации сращения костей достигают консервативными методами — надежной фиксацией и стимуляцией репаративных процессов.
Если перелом не срастается в нормальный для него срок и сопровождается гипертрофическим мозолью, то целесообразно продолжить фиксацию сегмента гипсовой повязкой, ортезом, а лучше — аппаратом Илизарова или другим аппаратом с функциональной нагрузкой конечности. Одновременно следует применять комплекс общих и местных средств лечения, которые бы стимулировали сращения кости.
В тех случаях, когда после травмы прошло два средние сроки, необходимые для сращения кости конкретного сегмента (локализации), а сращения нет, то рассчитывать на успех консервативного лечения нельзя.
Оперативное лечение больных с ложными суставами
Оперативное лечение больных с ложными суставами применяют давно, и методы его совершенствуются по мере развития науки. При псевдоартрозе, который образовался после закрытого перелома, в свое время методом выбора был металлоостеосинтез с костной пластикой.
После обнажения участка псевдоартроз освобождают от рубцов и освежают костные отломки, которые после репозиции прочно фиксируют металлическим стержнем, убитым интрамедуллярного. Затем участок псевдоартроза перекрывают костным аутотрансплантатом, который берут из проксимального метаэпифиза большеберцовой кости или крыла подвздошной кости, используют аллотрансплантаты (консервированные трупные) или ксенотрансплантаты (бычью кость). Трансплантат тесно подгоняют губчатой поверхностью к обнаженному слою участка псевдоартроза и прочно фиксируют проволокой или болтами. Операцию заканчивают наложением гипсовой повязки, которой иммобилизуют конечность до сращивания кости.
При тугом псевдоартрозе без смещения отломков хороших результатов достигают с помощью менее травматического операции — костной пластики с Хахутовым. После обнажения участка псевдоартроз со стороны раны поднадкостничной в обоих отломков вырезают одинаковой ширины трансплантаты. Их длина в одном из отломков должна составлять 2 / с, а во втором — 1 / с общей длины трансплантата. Трансплантаты перемещают так, чтобы более длинной частью перекрыть щель псевдоартроза, а меньшей заполнить образовавшийся дефект после перемещения. После операции конечность фиксируют гипсовой повязкой до сращения кости.
При гиповаскулярном псевдоартрозе оправдала себя операция декортикации, которая обновляет процессы регенерации. После вскрытия всех мягких тканей в области псевдоартроза поднадкостничной долотом сбивают тонкие пластинки коры так, чтобы они содержались на надкостнице с прилегающими к нему мягкими тканями. Выполнив круговую декортикацию, рану зашивают и накладывают гипсовую повязку.
Для возбуждения репаративного остеогенеза и улучшения кровоснабжения участка псевдоартроз некоторые хирурги долотом делают насечки мозоли и кости на глубину 2-3 мм в виде еловой шишки. Весьма проблематично было лечение больных с инфицированным псевдоартрозом, осложненным остеомиелитом, и после открытых переломов. Лечение затягивалось на многие месяцы и даже на годы, поскольку открытое оперативное лечение можно проводить не ранее 6 месяцев после заживления нагноившейся раны или закрытия свища.
Чтобы ускорить срастание инфицированного псевдоартроза, применялась операция Стюарда-Богданова, или внеочагового обходного полисиностоза, а при дефектах большеберцовой кости — операция Гана — перемещение малоберцовой кости под большеголенную.
Разработка и воплощение в травматологическую практику компрессионно-дистракционного аппарата Илизарова открыло новую эпоху, которая в корне изменила тактику лечения при псевдоартрозах, в том числе осложненных остеомиелитом и дефектами кости.
Применение аппаратного остеосинтеза позволяет устранить деформацию, создает стабильную фиксацию поврежденного сегмента, обеспечивает движения в прилегающих суставах, позволяет нагружать конечность. Однако при гиповаскулярном псевдоартрозе процесс срастания кости даже в аппарате остается замедленным, и поэтому нужно дополнительно применять костную пластику.
Больных с нагноительных процессами в области псевдоартроза лечат по общим правилам гнойной хирургии в условиях аппаратного остеосинтеза.
При псевдоартрозах, осложненных остеомиелитом, даже когда есть свищ, применение аппарата и создание стабильной фиксации приводит к усилению регенерации, затуханию воспалительного процесса, закрытию свища и сращению кости. Если есть сформированный секвестр, проводят секвестрэктомию в аппарате или перед его наложением. С помощью аппаратного остеосинтеза удается сократить срок лечения больных и добиться сращения кости.
При дефектах кости накладывают 4-кольцевой (или больше) компрессионно-дистракционный аппарат, проводят однополюсную, а при больших дефектах — двухполюсную остеотомию (компактотомию) в метафизарном (губчатом) участке кости. После образования первичного клеточного регенерата (7-10 дней) начинают опускать средний фрагмент кости в сторону дефекта. Опускания проводят очень медленно, по 1 мм в сутки (в один или два приема по 0,5 мм), сближением между собой средних колец аппарата. По мере расширения пространства в области остеотомии он заполняется новым регенератом, постепенно растет.
При достижении сближения концов костных отломков в месте бывшего дефекта, создают некоторую их компрессию, чтобы вызвать некробиоз и стимулировать местный репаративный процесс и сращение отломков. Для полного костного сращения аппарат следует содержать в нейтральной позиции в течение 2,5-4 мес. Этот способ лечения позволяет устранять дефекты костей на значительном протяжении (15 см и более).
Неправильное сращение кости
Неправильно сросшимся называют перелом, при котором кость срослась с отклонением от ее анатомической оси и нарушением статикодинамической функции.
У больных с переломами костей, которые не лечились или неправильно лечились, кости срастаются преимущественно со смещением отломков. При неправильно сросшихся внутрисуставных переломах является инконгруентность суставных поверхностей или нарушения угловых соотношений сустава, ведет к нарушению функций конечности, контрактуры, развития посттравматического деформирующего артроза и вторичных статических деформаций.
При диафизарных переломах кости неправильно срастаются, если есть полная репозиция отломков, наложена неполноценная гипсовая повязка или ее преждевременно снят, в результате чего обломки повторно смещаются.
Очень часто отломки не управляются скелетным извлечением, когда не соблюдаются правила репозиции и не используют корригирующих тяг, или обломки вторично смещаются вследствие преждевременного снятия извлечения. Бывают случаи неправильного сращения костей, если больной нарушает режим лечения.
Лечение больных с неправильным сращиванием костей проводят тогда, когда нарушается функция конечности или имеет место укорочение нижней конечности. Укорочена верхняя конечность с сохраненной осью и функцией лечению не подлежит. Следует устранить угловое смещение отломков у детей, поскольку с возрастом деформация будет увеличиваться.
В случае неполного сращения диафизов костей деформацию можно устранить закрытым способом под наркозом. Неправильно сросшиеся диафизы и эпифизы требуют оперативного лечения. Чаще всего проводят остеотомию на верхушке деформации диафиза с фиксацией отломков металлическим фиксатором и последующим лечением, как и при свежих переломах. Сросшиеся отломки, смещены в ширину, во время операции выделяют, освежают, открывают костно-мозговые полости, а после репозиции проводят металлоостеосинтез.
Околосуставной остеотомией ограничиваются при нарушении оси конечности после внутрисуставного перелома, который обязательно требует восстановления конгруэнтности суставных поверхностей. Смещенный отломок отделяют до мозоли, репонируют под визуальным контролем и фиксируют так, чтобы совпадали суставные хрящевые поверхности. Если такая операция невозможнп, то проводят артропластику (локтевого, тазобедренного, коленного), артродез (голеностопного, коленного) или эндопротезирование (тазобедренного, коленного, локтевого суставов) у пожилых людей.
Диастаз костных отломков что
Текущий раздел: Лучевая диагностика
Особенности регенерации костной ткани при лечении переломов дистального отделе бедренной кости методом чрескостного остеосинтеза.
ФГУН «РНЦ «ВТО» им. акад. Г.А. Илизарова Росздрава» (г. Курган)
На основании данных КТ показано, что точная адаптация костных фрагментов с ранними движениями в коленном суставе с исключением нагрузок на суставные поверхности предотвращает образование периостальной мозоли значительных размеров и межмыщелковых диастазов, способствует сокращению сроков консолидации и нормализации функции скользящего аппарата коленного сустава.
G.V. Dyachkova, M.A. Korabelnikov, L.V. Sukhodolova, G.G. Sepiashvili, R.V. Stepanov Russian Orthopedic Scientific Center named after G.A. Ilizarov
Peculiarities of bone regeneration during treatment of distal femur fractures with trans-bone osteosynthesis.
On the basis of CT it has been shown, that precise adaptation of bone fragments with early movements in the knee joints (without load on the joint surfaces) prevents formation of abundant bone callus and too much space between fragments decreasing the terms of consolidation and of normalization of knee joint function.
Переломы длинных костей относятся к наиболее частым повреждениям опорно-двигательной системы, а переломы бедренной кости – к тяжелым видам травм, которые занимают по частоте (10,4-23,9%) второе место среди переломов длинных костей [12].
Принято разделять переломы бедренной кости на три группы: проксимального отдела (шейки, вертельной и подвертельной областей), диафиза и дистального отдела. Частота последних достаточно велика и составляет по данным различных авторов 12-25% ко всем переломам бедренной кости (6-8% – к переломам скелета) [5,10,14,16,15].
Сложность лечения дистальных переломов бедренной кости, по мнению Б.Д. Абдуева [1], И.М. Рубленика с соавт. [11], М.Я. Баскевича [2,3], обусловлена анатомическими особенностями данной области, и необходимостью максимального восстановления движений в коленном суставе, играющем важную роль в нормальном функционировании нижней конечности [7].
Вынужденная длительная иммобилизация коленного сустава при переломах дистального отдела бедренной кости способствует развитию стойкой разгибательной контрактуры [17]. Причем, чем дистальнее перелом бедренной кости, тем тяжелее контрактура коленного сустава [6,9].
Результаты лечения больных с переломами бедренной кости в дистальном отделе во многом зависят от того, как быстро и в каком объеме восстановятся движения в коленном суставе. Причиной контрактур в коленном суставе могут быть неустраненное смещение отломков, приводящие в дальнейшем к деформирующему артрозу (артрогенные контрактуры) или
Методы классической рентгенографии активно использовались и используются для выявления степени смещения отломков и консолидации перелома, однако в современных условиях компьютерная томография позволяет получать более точную и объективную информацию о целостности, структуре, взаимоотношениях костных элементов и мягкотканных структур бедра и коленного сустава у больных с дистальными переломами бедренной кости.
Рентгенологическое исследование процессов репаративного остеогенеза проведено у 51 больного с переломом дистального отдела бедренной кости на различных этапах лечения методом чрескостного остеосинтеза.
Распределение больных по полу и возрасту представлено в таблице 1.
Таблица 1 Распределение больных по полу и возрасту
Рентгенографию бедренной кости и коленного сустава в прямой и боковой проекции производили при поступлении всем больным. При многооскольчатых переломах выполняли дополнительное исследование в аксиальной проекции.
По снимкам изучали контуры наружной и внутренней поверхностей кортикального слоя бедренной кости, костную структуру, форму суставных концов и их взаимоотношения, величину и форму рентгеновской суставной щели коленного сустава, контуры и толщину замыкательных пластинок.
Тщательное исследование рентгеновских снимков позволило не только правильно поставить диагноз, оценить характер и степень смещения костных отломков, но и выявить наличие остеопороза, и деформирующего артроза, что имело значение в оценке исходного состояния и результатов лечения.
Метод компьютерной томографии применен нами как для изучения особенностей регенерации костной ткани, так и для оценки результатов лечения.
Программа – Extremity (knee).
г ) Tube Position (anterior);
д) Length [mm] 256 – 350;
e) Algorithm [standard];
Параметры спирального сканирования:
в ) slice collimation 2 (5) mm.;
г ) feed/rotation 3 (7,5) mm.;
д ) rotation time 2 sec.;
е) kernel Extremity 80;
ж ) scan direction craniocaudal.
На томограммах оценивали форму и соотношение костей, формирующих коленный сустав, структуру мыщелков бедренной и большеберцовой костей, выявляли наличие дистрофических изменений костного и мягкотканного компонентов. При исследовании зоны консолидации переломов бедра оценивали характер сращения, точность репозиции отломков, выраженность костной мозоли, вовлечение в процесс мягких тканей и мышц в частности.
Оценку вышеуказанных параметров проводили в несколько этапов. На первом этапе полученные аксиальные изображения просматривали в костном и мягкотканном окнах. Оценивали состояние костных и мягкотканных структур коленного сустава, зоны перелома, проводили измерения площади и плотности поперечных сечений головок и сухожильных частей передней группы мышц бедра. На втором этапе получали серии изображений в режиме мультипланарных реконструкций, которые также просматривали в костном и мягкотканном окнах ( см.рис. 2).
Таким образом, получали серии качественных высококонтрастных томограмм пораженного участка конечности в различных плоскостях, при анализе которых формируется полное трехмерное представление о морфологических и топографо-анатомических изменениях в кости и окружающих мягких тканях (рис 1).
Рис. 1. Спиральная компьютерная томография коленного сустава,3Д-реконструкция с применением костных и мягкотканных фильтров на рабочей станции LEONARDO
Результаты и их обсуждение
У всех больных, для лечения которых применен аппарат Илизарова, было смещение отломков, поэтому успешность репозиции играла определяющую роль в репаративном процессе.
Контуры костных отломков по линии перелома при этом, становились менее четкими, постепенно концы отломков сглаживались. К восьмой неделе участки периостальной мозоли сливались, образуя непрерывную облаковидную структуру, объединяющую проксимальный и дистальный отломки и костные фрагменты. В зависимости от характера перелома через 2,5-3-4 месяца при простых околосуставных переломах без смещения отломков наступала костная консолидация.
При тяжелых оскольчатых метадиафизарных переломах циркулярная гомогенная костная мозоль не образовывалась даже спустя 8-10 месяцев.
При Т-образных или чрезмыщелковых переломах, когда не было полной адаптации костных отломков, заполнение диастаза не наступало длительное время (рис.2).
В метафизарной зоне и в области мыщелков определялись различной формы участки затемнения, интенсивность некоторых соответствовала костной плотности, плотность других была меньше.
При сохранении между отломками при переломах мыщелков диастаза более 0,5см, последний сохраняется длительное время, и в ряде случаев, не заполняется костной тканью вообще. По контуру осколка формировалась зона склероза, своеобразная замыкательная пластинка (рис. 3).

Рис. 3. Компьютерная томограмма бедра больного П., 57 лет на уровне мыщелков. Зона перелома. Через 2 года после закрытого полного внутрисуставного перелома. Межмыщелковый диастаз.
У 8 больных с оскольчатыми переломами периостальная мозоль была избыточной, и «моделирование», перестройка продолжалась длительное время (рис. 4).
а) 

Анализ рентгенограмм у больных с метадиафизарными переломами через 2,5 года после окончания лечения показал, что даже в условиях хорошей адаптации фрагментов полная перестройка костной ткани с восстановлением мелкоячеистой структуры наступает не раньше, чем через 3 года.
В тех случаях, когда в области проведения спиц имело место воспаление, участки склероза сохранялись более трех лет.
Компьютерная томография, выполненная больным через 2-2,5 года после перелома дистального отдела бедренной кости, позволила выявить более детально особенности перестройки костной ткани. При локализации перелома в метафизарной зоне участки груботрабекулярной кости по линии бывшего перелома сохранялись в области метафиза через два года после окончания лечения (рис.5).


Рис.5. Компьютерная томограмма бедра больного П, 57 лет на уровне метафиза (зона перелома). Участки груботрабекулярной кости. Через 2 года после закрытого полного оскольчатого внутрисуставного перелома правой бедренной кости со смещением.
Костномозговой канал в зоне перелома пересекался по линиям бывшего повреждения участками утолщенных костных трабекул (рис.6)
Через 2-2,5 года после перелома процесс перестройки костной ткани в зоне перелома еще не закончен, однако граница между периостальной мозолью и кортикальной пластинкой дистального и проксимального фрагмента становится нечеткой, тогда как наружные контуры периостальной мозоли, наоборот, становятся четкими и ровными.
— Перестройка эндостальной мозоли продолжается длительное время. Через 2-2,5 года после оскольчатого перелома в области метафиза еще определяются участки груботрабекулярного строения.
— Периостальная мозоль находится в стадии ремоделирования также длительное время. Через 2 года (при смещении на ¼ и более диаметра кости) органотипическая перестройка не закончена и видна нечеткая граница между периостальной мозолью и костными фрагментами. При сращении перелома без смещения, органотипическая перестройка заканчивается в основном к 2,5 годам, однако только через 3 года метафиз имеет обычное мелкоячеистое строение.
-Точная адаптация костных фрагментов с ранними движениями в коленном суставе с исключением нагрузок на суставные поверхности предотвращает образование значительных размеров периостальной мозоли и межмыщелковых диастазов, способствует сокращению сроков консолидации и нормализации функции скользящего аппарата коленного сустава.
8. Дьячкова, Г.В. Контрастная рентгенография как способ изучения состояния мышц при заболеваниях опорно-двигательного аппарата. Метод.рекомендации / Г.В. Дьячкова. – Курган, 1991. – 25 с.
13. Профилактика контрактур при чрескостном остеосинтезе низких переломов бедренной кости / Н.В. Корнилов, Л.Н. Соломин, М.В. Андрианов и др. // Седьмой Российский национальный конгресс «Человек и его здоровье»: Материалы конф. «Новые технологии в травматологии и ортопедии». – СПб., 2002. – С. 122-123
16. Унгбаев, Т.Э. Отдаленные результаты оперативного лечения Т-образных переломов дистального конца бедренной кости / Т.Э. Унгбаев, Р.Р. Ходжаев, Н.В. Ступина // Современные способы лечения повреждений и заболеваний опорно-двигательного аппарата. – Ташкент, 1989. – С. 87-89.
17. Устройство для лечения низких переломов бедренной кости / Д.А. Оразлиев, Н.И. Воронин, А.В. Бушманов, И.В. Борозда // Современные технологии в травматологии и ортопедии: Науч. конф. – М., 1999. – С. 92-93.