Диабетическая микроангиопатия нижних конечностей что это
Диабетическая нейропатия и ангиопатия
Используйте навигацию по текущей странице
Диабетическая ангиопатия
Диабетическая ангиопатия делится на два основных типа: микроангиопатия (поражение мелких сосудов) и макроангиопатия (поражение крупных магистральных артерий), нередко бывает их сочетание.
Макроангиопатия развивается в сосудах сердца и нижних конечностей, являясь по сути злокачественным атеросклерозом их.
Диабетическая нейропатия
Диабетическая нейропатия является одним из видов повреждения нервов, которое может произойти, если поражаются сосуды нервных стволов. Диабетическая нейропатия чаще всего развивается в нервах ног и ступней.
В зависимости от пораженных нервов, симптомы диабетической нейропатии могут варьироваться от боли и онемения в конечностях до полной потери чувствительности стоп и кистей, с развитием повреждений и гнойных осложнений.
Диабетическая невропатия является очень распространенным осложнением сахарного диабета. Однако часто можно предотвратить диабетическую невропатию или замедлить ее прогрессирование с помощью строго контроля сахара в крови и здорового образа жизни.
Причины диабетической ангиопатии и нейропатии
Известно, что сахарный диабет вызывает гормональные и метаболитных нарушения, которые являются причиной отложения холестериновых бляшек и воспалительных измений в стенках сосудов, что приводит к развитию и клиническим проявлениям диабетической ангиопатии. Однако не все диабетики жалуются на проявления ангиопатии. Это осложнение диабета зависит не только от гормонального фона конкретного пациента, но и от его генетических особенностей.
У диабетиков с высоким артериальным давлением, курильщиков, злоупотребляющих алкоголем отмечаются более выраженные и злокачественные проявления диабетической ангиопатии.
Длительное воздействие высокого уровня сахара в крови может повредить тонкие нервные волокна, вызывая диабетическую нейропатию. Основной причиной поражения нервов при диабете считается микроангипатия сосудов, кровоснабжающих нервы. Их блокада при диабетической ангиопатии приводит дефициту кислорода и питальных веществ в нервной ткани и к гибели нервных волокон.
Виды диабетической ангиопатии
Диабетическая нефропатия развивается при поражении мелких артерий почек и приводит к нарушению их функции, вплоть до развития тяжелой почечной недостаточности. Диабетическая нефропатия проявляетя появлением белка в моче, тяжелой артериальной гипертензией, повышением уровня креатинина и мочевины в крови.
Диабетическая ретинопатия развивается при поражении артерий сетчатки глаз.Характеризуется изменением сосудов глазного дна, кровоизлияниями в сетчатку. Может привести к отслойке сетчатки и полной слепоте.
Ангиопатия нижних конечностей при сахарном диабете развивается через четыре стадии:
Виды диабетической нейропатии
Существует четыре основных вида диабетической нейропатии. Большинство развивается постепенно, поэтому можно не заметить это осложнение до появления серьезных проблем.
Периферическая полинейропатия
Периферическая нейропатия является наиболее распространенной формой диабетической нейропатии. Сначала развиваются проблемы с чувствительностью в ногах, затем признаки нейропатии могут проявиться и на руках. Симптомы периферической невропатии нередко усиливаются по ночам, и могут включать:
Вегетативная нейропатия
Вегетативная нервная система контролирует сердце, мочевой пузырь, легкие, желудок, кишечник, половые органы и глаза. Сахарный диабет может повлиять на нервы в любом из этих органов, что может вызвать:
Диабетическая амиотрофия
Диабетическая амиотрофия поражает крупные нервы конечностей, такие как бедренный и седалищный нерв. Другое название этого состояния проксимальная нейропатия, которая чаще развивается у пожилых людей с сахарным диабетом II типа.
Симптомы отмечаются, как правило, на одной стороне тела и включают в себя:
Мононейропатия
Мононейропатия подразумевает повреждение определенного нерва. Нерв может быть на лице, туловище или ноге. Мононейропатию, также называют очаговой нейропатией. Чаще всего встречаются у пожилых людей.
Хотя мононейропатия может вызвать сильную боль, но обычно не вызывает никаких долгосрочных проблем. Симптомы постепенно уменьшаются и исчезают самостоятельно через несколько недель или месяцев. Признаки и симптомы зависят от конкретного пораженного нерва и могут включать:
Диагностика нейропатии и ангиопатии
Диагноз диабетической нейропатии основывается на симптомах, анамнезе и клинических исследованиях. Во время осмотра врач может проверить вашу мышечную силу и тонус, сухожильные рефлексы и чувствительность к прикосновению, температуре и вибрации.
Дополнительные диагностические тесты:
Лечение диабетической ангиопатии
При выявлении объективных признаков поражения артерий (сужения, кальциноз) желательно постоянно принимать ангиопротекторы (Vessel Due F), антитромботические препараты (аспирин, плавикс), витамины.
Признаки выраженной ангиопатии, с нарушениями кровообращения в органах и конечностей должны стать поводом к активному хирургическому лечению. При поражении артерий голени, сердца и почек желательно восстановить кровообращение методами эндоваскулярной хирургии (ангиопластикой и стентированием). Это позволит предотвратить развитие тяжелых осложнений в виде гангрены, инфаркта миокарда, почечной недостаточности.
Диабетическая ангиопатия является очень опасной болезнью, которая может привести к летальному исходу. При появлении первых симптомов ангиопатии пациент с сахарным диабетом должен сразу же посетить опытного врача, специализирующегося на этой проблеме.
Диабетические микроангиопатии: механизмы развития, подходы к терапии
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Сахарный диабет (СД) 1-го и 2-го типа — хроническое заболевание, связанное с развитием сосудистых осложнений, предотвращение которых — одна из самых важных задач современной медицины. Механизмы развития диабетической ангиопатии сложны и разнообразны.
Диабетическая ретинопатия (ДР) — одно из наиболее распространенных и грозных микрососудистых осложнений СД, что влечет за собой ухудшение зрения и, в будущем, слепоту. ДР имеется практически у всех пациентов с СД 1-го типа и у 60% пациентов с СД 2-го типа с длительностью заболевания более 20 лет.
Диабетическая нефропатия (ДН) отвечает за 40–50% всех случаев терминальной стадии почечной недостаточности. У трети пациентов с СД 1-го типа развиваются серьезные почечные осложнения, характеризующиеся увеличением показателей экскреции мочевых альбуминов и снижением функции почек, вплоть до гемодиализа.
Обсуждаются терапевтические подходы к лечению микроангиопатий (ДР и ДН), возможности применения добезилата кальция (фармакологическая группа — ангиопротекторы и корректоры микроциркуляции).
Ключевые слова: сахарный диабет, микроангиопатии, диабетическая нефропатия, диабетическая ретинопатия, механизмы развития, лечение, добезилат кальция.
Для цитирования: Бирюкова Е.В., Шинкин М.В. Диабетические микроангиопатии: механизмы развития, подходы к терапии. РМЖ. Клиническая офтальмология. 2018;19(2):91-96. DOI: 10.21689/2311-7729-2018-18-2-91-96.
1 A.I. Yevdokimov Moscow State University of Medicine and Dentistry
2 The Loginov Moscow Clinical Scientific Center
Diabetes mellitus of the first and second type is a chronic disease associated with the development of vascular complications, the prevention of which is one of the most important tasks of modern medicine. The mechanisms of development of diabetic angiopathy are complex and diverse.
Diabetic retinopathy (DR) is one of the most common and severe microvascular complications of diabetes, which leads to impaired vision and, in the future, blindness. DR is diagnosed in almost all the patients with type 1 diabetes and in 60% of patients with type 2 diabetes with a duration of the disease of more than 20 years.
Diabetic nephropathy is responsible for 40-50% of all cases of end-stage renal disease. Among patients with type 1 diabetes mellitus, one-third have serious kidney complications, characterized by an increase in urinary albumin excretion and a decrease in renal function, up to hemodialysis.
Therapeutic approaches to the treatment of microangiopathies (diabetic retinopathy and diabetic nephropathy), the use of calcium dobesilate are discussed.
Calcium dobesilate refers to the pharmacological group of angioprotectors and microcirculatory correctors.
Key words: diabetes mellitus, microangiopathy, diabetic nephropathy, diabetic retinopathy, developmental mechanisms, treatment, calcium dobesilate.
For citation: Birukova E.V., Shinkin M.V. Diabetic microangiopathies: mechanisms of development, approaches to the therapy. RMJ “Clinical ophthalmology”. 2018;2:91–96.
Статья посвящена механизмам развития и подходам к терапии диабетической микроангиопатии. Обсуждаются терапевтические подходы к лечению микроангиопатий, возможности применения добезилата кальция.
Патогенетические механизмы развития осложнений СД
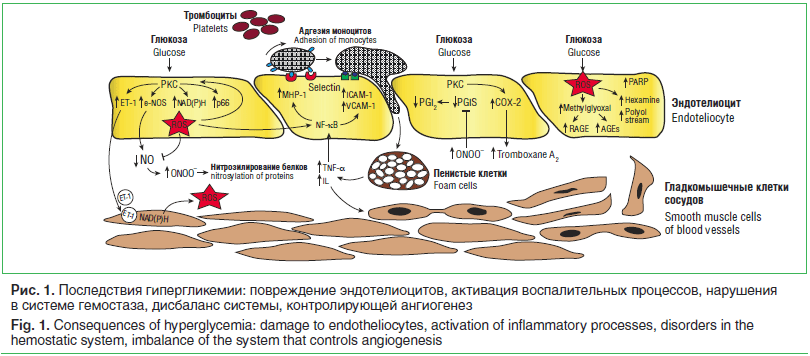
Длительная и стойкая гипергликемия — ведущий фактор развития сосудистых осложнений СД, который приводит к активации многоступенчатого каскада метаболических нарушений (рис. 1), общей конечной точкой которых являются ухудшение кровотока, гипоксия, клеточная энергетическая недостаточность, эндотелиальная дисфунк-ция [3, 6, 7]. Молекулярные механизмы развития микроангиопатий разнообразны и находятся в стадии детального изучения. Предложено несколько объяснений патологических механизмов поражения микрососудистого русла при СД. Неферментативное гликозилирование белков обусловлено способностью глюкозы образовывать с аминокислотными остатками различных белков соединения, участвующие в обмене. Последние являются исходным материалом для образования в химических реакциях веществ, которые получили название конечных продуктов гликозилирования (КПГ). Их период полураспада более длительный, чем белков (от нескольких месяцев до нескольких лет). По мере нарастания гликемии процесс гликозилирования сдвигается в сторону образования необратимых КПГ, которые накапливаются в различных тканях и сохраняются в них даже при достижении и поддержании нормогликемии. Внутриклеточная продукция КПГ, изменяя транскрипцию генов, структуру белков внеклеточного матрикса и циркулирующих белков крови, приводит к нарушению функции многих клеток, сосудистым повреждениям, повышению проницаемости базальной мембраны сосудов [4, 7]. При воздействии на КПГ-рецепторы моноцитов и макрофагов происходит активация последних, что запускает продукцию различных провоспалительных цитокинов (интерлейкина-1 (IL-1), фактора некроза опухолей-альфа (TNF-a) и факторов роста (тромбоцитарного фактора роста, трансформирующего фактора роста-бета (TGF-β)).
Хроническая гипергликемия сопровождается внутриклеточным накоплением глюкозы (в т. ч. в нейронах, эндотелии сосудов) и активацией патологических путей метаболизма глюкозы на фоне недостаточной эффективности утилизации глюкозы в пентозофосфатном пути [2, 7]. Избыток глюкозы неизбежно используется по полиоловому пути (путь ее утилизации в инсулиннезависимых тканях) с образованием сорбитола, внутриклеточное накопление которого приводит к увеличению осмолярности межклеточного пространства, отеку ткани. Накопление фруктозо-
6-фосфата стимулирует гексозаминовый путь; повышение уровня дигидроксиацетонфосфата (DGAP) приводит к продукции глицеральдегид-3-фосфата, глицерин-3-фосфата и других метаболитов, активирующих путь протеинкиназы С (РКС) [8]. Эти соединения являются предшественниками метилглиоксаля — основного вещества, приводящего к образованию КПГ.
Последствием активации РКС становится активация ядерного фактора κb (NF-κb), что приводит к снижению продукции NO, повышению уровней эндотелина-1 (ET-1), TGF-β и ингибитора активатора плазминогена-1, нарушению кровотока и возникновению окклюзии капилляров [2, 8]. Активация РКС на фоне гипергликемии способствует увеличению сосудистой проницаемости, усилению неоваскуляризации, нарушению целостности гематоретинального барьера и активации процессов перекисного окисления липидов.
Оксидативный стресс (ОС) также является важным механизмом формирования диабетических сосудистых осложнений. Гипергликемия сопровождается повышением скорости аутоокисления глюкозы с последующим увеличением свободных радикалов и развитием ОС. К метаболическому стрессу также приводит повышенное образование реактивных оксидантов, образующихся в результате аутоокисления жирных кислот в триглицеридах, фосфолипидах и эфирах холестерина [3, 8]. При этом хроническая гипергликемия снижает активность факторов антиоксидантной системы (каталазы, супероксиддисмутазы, глутатионпероксидазы). ОС и, как следствие, интенсивное перекисное окисление липидов, оказывают цитотоксическое действие, что проявляется повреждением мембран эритроцитов, лизосом; нарушается структура мембран клеток, вплоть до их разрыва; ингибируется активность цитохромоксидазы. Повреждающее действие ОС заключается также в нарушении реологических свойств крови с развитием гемостаза и тромбоза [7, 8].
Рассматривая механизмы сосудистых осложнений, нельзя не отметить состояние эндотелия у больных СД. Нормально функционирующий эндотелий отличает непрерывная базальная выработка оксида азота (NO). Биологические эффекты NO включают торможение пролиферации и миграции гладкомышечных клеток сосудов (ГМК), синтез ими коллагена, уменьшение адгезии лейкоцитов к эндотелию сосудов, торможение трансэндотелиальной миграции моноцитов, агрегации и адгезии тромбоцитов, а также антиоксидантное действие [9]. Дисбаланс между факторами, обеспечивающими нормальное функционирование эндотелия, представляет дисфункцию эндотелия, которая характерна для больных СД. Гипергликемия ингибирует продукцию NO эндотелиальными и ГМК сосудов, блокируя работу NO-синтазы и активируя генерацию активных форм кислорода. Кроме того, гипергликемия сопровождается нарушениями функционирования системы гемостаза и дисбалансом регуляторной системы, контролирующей ангиогенез (рис. 1).
Микрососудистые осложнения сахарного диабета
Диабетическая нефропатия
Диабетическая ретинопатия
Роль добезилата кальция в терапии осложнений СД
Заключение
Таким образом, добезилат кальция (Докси-Хем) продемонстрировал эффективность в отношении патогенетических механизмов, ведущих к развитию и прогрессированию диабетических микрососудистых осложнений [42]. Данный представитель группы ангиопротекторов может эффективно применяться как для профилактики, так и для комплексной терапии СД на ранних стадиях ДР и ДН с целью предупреждения дальнейшего развития проявлений заболевания и регресса уже имеющихся изменений, что помогает улучшить качество и прогноз жизни пациентов. Бесспорным преимуществом ДК является хороший профиль его переносимости и безопасности.
Сведения об авторах: Бирюкова Елена Валерьевна — д.м.н., профессор ФГБОУ ВО МГМСУ им. А.И. Евдокимова Минздрава России. 127473, Российская Федерация, г. Москва, ул. Делегатская, д. 20, стр. 1. Шинкин Михаил Викторович — эндокринолог ГБУЗ МКНЦ им. А.С. Логинова ДЗМ. 111123, г. Москва, шоссе Энтузиастов, д. 86. Контактная информация: Бирюкова Елена Валерьевна, e-mail: lena@obsudim.ru. Прозрачность финансовой деятельности: никто из авторов не имеет финансовой заинтересованности в представленных материалах или методах. Конфликт интересов отсутствует. Статья поступила 19.04.2018.
About the authors: Elena V. Birukova — MD, PhD, professor in A.I. Yevdokimov Moscow State University of Medicine and Dentistry. 20, build. 1, Delegatskaya str., Moscow, 127473, Russian Federation. Mikhail V. Shinkin — endocrinologist in the Loginov Moscow Clinical Scientific Center. 86, Shosse Entuziastov, Moscow, 111123, Russian Federation. Contact information: Elena V. Birukova, e-mail: lena@obsudim.ru. Financial Disclosure: no author has a financial or property interest in any material or method mentioned. There is no conflict of interests. Received 19.04.2018.
Только для зарегистрированных пользователей
Как проводится лечение диабетической ангиопатии нижних конечностей
Причины
У пациентов с сахарным диабетом атеросклероз артерий конечностей развивается гораздо быстрее. Часто о его прогрессировании узнают на этапе полной закупорки, т.е. окклюзии сосудов. Это связано с тем, что начальные стадии многих заболеваний при диабете проходят бессимптомно. Диабетическая ангиопатия поражает мелкие артериальные сосуды, которые питают работающие клетки. Непроходимость артерий малого и среднего калибра чревата отмиранием тканей.
Симптомы
Диагностика
На первых этапах болезнь выявляют с помощью комплексной диагностики. Диагностика включает в себя исследование крови и мочи, обследование с применением современного оборудования. Инструментальное исследование сосудов конечностей предполагает ультразвуковую допплерографию, ангиографию с контрастным веществом.
Методы лечения
Лечение диабетическая ангиопатия нижних конечностей подразумевает комплексное. Его задачи:
Улучшение циркуляции крови и повышение прочности сосудов.
Стабилизация артериального давления.
Снижение уровня холестерина. Назначаются препараты, которые используются для профилактики атеросклероза и его лечения. Они позволяют остановить рост холестериновых бляшек.
Разжижение крови, предотвращение тромбообразования. Пациенту прописывают кардиомагнил, аспирин и т.д.
Если показана операция,в зависимости от стадии заболевания пациенту назначают такие методы лечения сосудов ног:
Поясничная симпатэктомия. Операция проводится с целью блокирования нервного импульса на каком-либо участке нервных волокон.
Внутрисосудистые операции. Если болезнь не слишком запущена, назначается эндоваскулярное лечение. Оно выполняется, чтобы с минимальным дискомфортом для пациента улучшить проходимость сосудов. При диабетической ангиопатии конечностей проводится ангиопластика и стентирование сосудов ног.
Ампутация. Такая радикальная мера показана при развитии гангрены.
Диабетическая ангиопатия нижних конечностей
Общая информация
Краткое описание
Диабетическая ангиопатия – это осложнение сахарного диабета, которое проявляется в поражении всех сосудов в организме человека. Выделяют два вида этого заболевания:
· микроангиопатия – поражение мелких сосудов (капилляров);
· макроангиопатия – поражение крупных сосудов (артерии и вены);
Обычно развивается при длительном течении сахарного диабета любого типа (10-15 лет) с частыми декомпенсациями[1,2].
Название протокола: Диабетическая ангиопатия нижних конечностей.
Код протокола:
Код(ы) МКБ-10:
Е 10.5Инсулинозависимый сахарный диабет с нарушением периферического кровообращения
Е 11.5 Инсулинонезависимый сахарный диабет с нарушением периферического кровообращения
I70.2 Атеросклероз артерий конечностей
I77.8 Другие уточненные изменения артерий и артериол
I79.2* Периферическаяангиопатия при болезнях, классифицированных в других рубриках
Сокращения, используемые в протоколе:
| АД – артериальное давление АЛТ – аланинаминотрансфераза АСТ – аспартатаминотрансфераза АЧТВ – активированное частичное тромбопластиновое время ЗПА – заболевания периферических артерий ИФА – иммуноферментный анализ КТ – компьютерная томография ЛПИ – лодыжечно-плечевой индекс МНО – международное нормализованное отношение МРА – магнито-резонансная томография МСКТ – мультиспиральная компьютерная томография ОАК – общий анализ крови ОАМ – общий анализ мочи ПВ – протромбиновое время ПТИ – протромбиновый индекс УД – уровень доказательности УЗАС – ультразвуковое ангиосканирование ХВН – хроническая венозная недостаточность ЭКГ – электрокардиография ЭФГДС – эзофагогастродуоденоскопия |
Дата разработки протокола: 2015 год.
Категория пациентов: взрослые.
Пользователи протокола: ангиохирурги, эндокринологи, хирурги, врачи скорой и неотложной помощи, терапевты, врачи общей практики.
Примечание: в данном протоколе используются следующие классы рекомендаций и уровни доказательств:
Классы рекомендаций:
Класс I – польза и эффективность диагностического метода или лечебного воздействия доказана и и/или общепризнаны
Класс II – противоречивые данные и/или расхождение мнений по поводу пользы/эффективности лечения
Класс IIа – имеющиеся данные свидетельствуют о пользе/эффективности лечебного воздействия
Класс IIb – польза / эффективность менее убедительны
Класс III – имеющиеся данные или общее мнение свидетельствует о том, что лечение неполезно/ неэффективно и в некоторых случаях может быть вредным
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая фармацевтическая практика. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация:
Классификация Фонтейна (J.Fonteine, 1968), предусматривающая 4 стадии ишемии нижних конечностей:
· I стадия – доклиническая;
· II стадия – перемежающаяся хромота;
· III стадия – боли в покое и «ночные боли»;
· IV стадия- трофические расстройства и гангрена нижних конечностей[3,4,5].
В течении макро- и микроангиопатии нижних конечностей также выделяются 4 стадии:
· доклиническая;
· функциональная (гипертонус, гипотонус, спастико-атония);
· органическая;
· язвенно-некротическая, гангренозная.
Таблица №1. Классификация поражений периферических артерийTASCII (2007г.) [6].
| Класс поражения | Аорто-подвздошный сегмент | Бедренно-подколенный сегмент |
| А | Унилатеральный или билатеральный стеноз общей подвздошной артерии | Единичный стеноз |
| Унилатеральный или билатеральный стеноза наружной подвздошной артерии | Единичная окклюзия | |
| В | Стеноз инфраренального отдела аорты | Множественные поражения (стеноз или окклюзия) каждое из которых |
| Унилатеральная окклюзия общей подвздошной артерии | Единичный стеноз или окклюзия | |
| Единичный или множественный стеноз наружной подвздошной артерии от 3 до 10 см, не затрагивающий общую бедренную артерию | Единичные или множественные поражения с отсутствием дистального кровотока | |
| Унилатеральная окклюзия наружной подвздошной артерии, не затрагивающая устье внутренней подвздошной или общей бедренной артерии | Единичная окклюзия | |
| Единичный стеноз подколенной артерии | ||
| С | Билатеральная окклюзия общей подвздошной артерии | Множественные поражения (стеноз или окклюзия) общая длина которых > 15 см с выраженным кальцинозом или без |
| Билатеральный стеноз наружной подвздошной артерии без вовлечения общей бедренной артерии | ||
| Унилатеральный стеноз наружной подвздошной артерии,с вовлечением общей бедренной артерии | Повторная реваскуляризация после чрескожнойтранслюминальнойангиопластики | |
| Унилатеральная окклюзия наружной подвздошной артерии, с вовлечением внутренней подвздошной или общей бедренной артерии | Хроническая окклюзия общей или поверхностной бедренной артерии > 20 см, с вовлечением подколенной артерии | |
| Унилатеральная окклюзия наружной подвздошной артерии с выраженнымкальцинозом | ||
| D | Окклюзия инфраренального отдела аорты и общей подвздошной артерии | Хроническая окклюзия общей или поверхностной бедренной артерии > 20 см, с вовлечением подколенной артерии |
| Диффузное поражение, с вовлечением инфраренального отдела аорты и подвздошных артерий | ||
| Унилатеральное диффузное поражение, общей и наружной подвздошных артерий и общей бедренной артерии | ||
| Унилатеральная окклюзия общей и наружной подвздошных артерий | Хроническая окклюзия подколенной артерии и проксимального сегмента трифуркации подколенной артерии | |
| Билатеральная окклюзия наружных подвздошных артерий | ||
| Стеноз подвздошной артерии у пациентов с аневризмой брюшного отдела аорты, не подлежащей эндопротезированию, или с другими поражениями аорты, требующими открытого хирургического вмешательства |
Диагностика
Перечень основных и дополнительных диагностических мероприятий 11:
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
· ОАК;
· биохимический анализ крови: (глюкоза крови, мочевина, креатинин);
· УЗАСаорты и артерий нижних конечностей.
Дополнительные диагностические обследования, проводимые на амбулаторном уровне:
· биохимический анализ крови (холестерин, ЛПВП, ЛПНП, бета-липопротеиды, триглицериды);
· гликолизированный гемоглобин;
· МСКТ, КТА.
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию:согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне при экстренной госпитализации и по истечении сроков более 10 дней с момента сдачи анализов в соответствии с приказом МО:
• ОАК;
• ОАМ;
• биохимический анализ крови (общий билирубин, прямой и непрямой билирубин, АЛТ, АСТ, общий белок, мочевина, креатинин, электролиты, глюкоза крови);
• коагулограмма (АЧТВ, МНО, Фибриноген, ПВ, ПТИ);
• УЗАС брюшной аорты и/или артерий нижних конечностей;
• группа крови и резус фактор;
• ЭКГ;
• исследование крови на ВИЧ методом ИФА;
• ИФА на гепатит В, С;
• реакция Вассермана.
Дополнительные диагностические обследования, проводимые на стационарном уровне при экстренной госпитализации и по истечении сроков более 10 дней с момента сдачи анализов в соответствии с приказом МО:
• КТА/МРА;
• ангиография;
• рентгенография грудной клетки;
• ФГДС;
· ЭХО – кардиография сердца;
· рентгенография стопы в двух проекциях при наличии язвенно-некротических поражений.
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи:
· сбор жалоб, анамнеза заболевания и жизни;
· определение уровня глюкозы;
· ЭКГ.
Диагностические критерии постановки диагноза[13,14]:
Жалобы:
· ощущение онемения и «мурашек» в нижних конечностях;
· снижение чувствительности;
· похолодание ног;
· боль;
· судороги в ногах;
· перемежающаяся хромота;
· дистрофические изменения кожных покровов конечностей;
· трофические язвы.
Анамнез заболевания:
· наличие сахарного диабета в анамнезе;
· инсулинорезистентность;
· вредные привычки (курение, алкоголь);
· наследственная гиперлипидемия;
· вредные привычки (курение, злоупотребление спиртными напитками);
· артериальная гипертония;
· сведения о сосудистых травмах;
· избыточный вес.
Физикальное обследование
Общий осмотр:
· понижение местной температуры (диагностическую ценность имеет наличие признака с одной стороны);
· выпадение волос на коже конечности;
· сухость кожи и ее истончение;
· синюшность или покраснение стопы;
· в критических случаях возникновение ишемического отека
· появления трещин, мозолей и трофических язв
· гангрена одного или нескольких пальцев (сухая, влажная);
· отсутствие пульса при пальпации ниже уровня поражения артерий.
Лабораторные исследования[15]:
· биохимический анализ крови:повышение уровня глюкозы крови; повышение уровня общего холестерина, липопротеидов низкой и очень низкой плотности, снижение липопротеидов высокой плотности, повышение уровня фибриногена.
Инструментальные исследования[16]:
УЗАС артерий нижних конечностей (УД – В):
· увеличение скорости кровотока в местах препятствия току крови – стеноз;
· изменения потока крови (турбулентность, т.е. «завихрение» потока крови при прохождении ее через сужение сосуда);
· утолщение стенки артерии, выявление атеросклеротических бляшек;
· оценка состояния атеросклеротической бляшки (ее стабильность/нестабильность);
· утолщение комплекса интима-медиа;
· отсутствие кровотока по сосуду (окклюзия);
· при микроангиопатии на УЗАС может не быть изменений.
Перкутанное измерение насыщения тканей кислородом(УД – В):
· критический уровень
Дифференциальный диагноз
Таблица – 2. Дифференциальная диагностика поражения артерий у пациентов с сахарным диабетом и у лиц без диабета
| Клиническая картина | При диабете | Без диабета |
| развитие заболевания | быстрое | медленное |
| возраст, годы | > 50 | |
| пол (м/ж) | 2/1 | 30/1 |
| окклюзия | мультисегментарная | моносегментарная |
| сосуды, расположенные рядом с местом окклюзии | вовлекаются | не вовлекаются |
| симметричность поражения | двухстороннее | чаще одностороннее |
| вовлекаемые сосуды | берцовые, артерии стопы, артериолы | аорта, подвздошные, бедренные артерии |
| гангрена | отдельных участков стопы и пальцев | обширных участков |
| Этиология | Причина | Локализация | Боль | Формы |
| Артериальные | Тяжелое ЗПА, болезнь Бюргера | Пальцы, стопа,голеностопный сустав | Выраженная | Различной формы, с бледным основанием сухие |
| Венозные | ХВН | Область лодыжек, особенно медиальных | Умеренная | Неровные, с розовым основанием, с отделяемым |
| Смешанныеартериовенозные | ХВН+ЗПА | Обычно в областилодыжек | Умеренная | Неровные,с розовым основанием |
| Инфаркт кожи | Системное заболевание, эмболия | Нижняя треть конечности, область лодыжек | Выраженная | Небольшого размера, часто множественные |
| Нейропатические | Диабетическаянейропатия, нейропатия, связанная с витаминной недостаточностью | Стопа/подошвенная поверхность (несущая нагрузку), связаны с деформацией стопы | Отсутствует | Омозолелые края, часто глубокая, инфицированная |
| Нейроишемические | Диабетическая нейропатия+ишемия | Локализация как при ишемических язвах и нейропатических язвах. Как при артериальных язвах | В связи с нейропатиейуменьшена | Как артериальные |
Лечение
Цели лечения:
· восстановление кровотока в пораженной конечности;
· профилактика высокой ампутации конечности;
· улучшение качества жизни.
Тактика лечения[20,21]:
Лечение направлено на снижение ишемии пораженной конечности, восстановление магистрального кровотока.
При развитии необратимой ишемии конечности, наличии гнойно-некротического процесса (невозможность выполнения реваскуляризации конечности) – лечение в условиях гнойной хирургии.
Немедикаментозное лечение:
Режим –I или II (в зависимости от тяжести состояния);
Диета– стол №9.
Медикаментозное лечение:
При хронической ишемии I—ІІ стадий (поФонтане) и противопоказаниях к реконструктивным операциям при других стадиях показано консервативное лечение. Основными принципами проводимых консервативных мероприятий являются:
Сахароснижающие препараты и инсулинотерапия(УД–А) [22,23] применяются с целью коррекции гипергликемии(согласно утвержденным клиническим протоколам «Сахарный диабет 1 типа» или «Сахарный диабет 2 типа»).
Гиполипидемическая терапия с целью коррекции дислипидемии(УД – А) [22,23]
· статины(симвастатин, аторвастатин и т.д.) в стандартной дозировке,перорально, длительно;
Антикоагулянтная терапия с целью профилактики тромботических осложнений (УД – В) [22,23]:
гепарин или его фракционированные аналоги (эноксапарин, надропарин кальция и т.д.);
Начальная доза гепарина составляет 5000 ЕД парентерально или подкожно под контролем АЧТВ
Эноксапарин натрия 20-40 мг/сут подкожно
Надропарин кальция 0,2-0,6 мл подкожно в зависимости от массы тела 1-2 раза/сут
Антибактериальная терапия, направленная на эрадикацию возбудителя (УД – А) 24.
Назначение антибактериальных препаратов показано только при наличии клинико-лабораторных признаков инфицирования с учетом результатов чувствительности возбудителей. Схема эмпирической терапии представлена с учетом клинической стадии, после получения результатов антибиотикограммы обязательна коррекция антибиотикотерапии.
Режим эмпирической антибиотикотерапии, основанные на клинических стадиях СДС [24]:
Таблица – 4. Схема эмпирической антибактериальной терапии
| Степень тяжести | Вероятный возбудитель | Препарат | Дозировка |
| Умеренная (применяются пероральные формы антибактериальных средств) | Staphylococcus aureus (MSSA); Streptococcus spp | Амоксициллин/клавуланат Амоксициллин/сульбакта Цефуроксим | 625 мг 3р/сут 1000мг 2р/сут 500мг2/сут |
| Средней степени тяжести (ступенчатая терапия или только парентеральная терапия) | MSSA; Streptococcus spp; Enterobacteriaceae; obligate anaerobes | Цефтриаксон Цефтазидим Левофлоксацин Моксифлоксацин Эртапенем Ванкомицин Цефалоспорины 2-3 поколения + метронидазол | 1-2 г 1р/сут 3-6 г/сут 500 мг 2р/сут 400мг 1 р/сут 1г 1р/сут 2г/сут |
Хирургическое вмешательство (УД –В):
Хирургическое вмешательство, оказываемое в стационарных условиях[28,29]:
Виды операции:
«Открытая» хирургия:
· эндартерэктомия;
· восстановление с помощью трансплантата ткани кровеносного сосуда;
· восстановление кровеносного сосуда с помощью синтетического импланта;
· бедренно-подколенное шунтирование;
· другой периферический шунт или анастомоз;
· некрэктомия;
· ампутация.
Эндоваскулярная хирургия:
· баллонная ангиопластика;
· эндоваскулярноестентирование;
· механическая тромбинтимэктомия.
Непрямые методы реваскуляризации
· Операции на периферической нервной системе
· Реваскуляризующая остеотрепанация
· Стимуляция неоангиогенеза
Гибридная хирургия:
· сочетание указанных выше методов оперативного лечения.
Показания к операции [12,13]:
· хроническая ишемия II-III-IVст. показано оперативное лечение.
Таблица №5. Выбор способа оперативного лечения по TASC 2 (УД –С).
| Класс поражения | Способ оперативного лечения |
| А | Эндоваскулярные вмешательства являются операцией выбора |
| В | Эндоваскулярные вмешательства предпочтительнее, однако возможна реконструктивная операция |
| С | Реконструктивная операция предпочтительнее, однако возможна эндоваскулярное вмешательство |
| D | Реконструктивная операция является операцией выбора |
Противопоказания к операции:
· свежий инфаркт миокарда (менее 3 мес.);
· ОНМК (менее 3 мес);
· терминальные стадии сердечной и печеночной недостаточности.
Дальнейшее ведение:
· наблюдение у эндокринолога;
· наблюдение у ангиохирурга 2 раза в год (УД-С)
· УЗАС сосудов 1 раз в год
· поддержание нормального уровня глюкозы крови;
· нормализация липидного спектра.
Индикаторы эффективности лечения:
· сохранение функции конечности;
· заживление язвенно-некротического дефекта;
· снижение уровня ампутации.
Препараты (действующие вещества), применяющиеся при лечении
| Алпростадил (Alprostadil) |
| Амоксициллин (Amoxicillin) |
| Аторвастатин (Atorvastatin) |
| Ацетилсалициловая кислота (Acetylsalicylic acid) |
| Ванкомицин (Vancomycin) |
| Гепарин натрия (Heparin sodium) |
| Дипиридамол (Dipyridamole) |
| Клавулановая кислота (Clavulanic acid) |
| Клопидогрел (Clopidogrel) |
| Левофлоксацин (Levofloxacin) |
| Метронидазол (Metronidazole) |
| Моксифлоксацин (Moxifloxacin) |
| Морфин (Morphine) |
| Пентоксифиллин (Pentoxifylline) |
| Симвастатин (Simvastatin) |
| Сульбактам (Sulbactam) |
| Фентанил (Fentanyl) |
| Цефтазидим (Ceftazidime) |
| Цефтриаксон (Ceftriaxone) |
| Цефуроксим (Cefuroxime) |
| Эноксапарин натрия (Enoxaparin sodium) |
| Эртапенем (Ertapenem) |
Группы препаратов согласно АТХ, применяющиеся при лечении
| (B01AB) Гепарин и его производные |
| (C10AA) Ингибиторы ГМГ-КoA-редуктазы |
| (A10A) Инсулины и их аналоги |
Госпитализация
Показания для госпитализациис указанием типа госпитализации:
Показания для экстренной госпитализации:
· хроническая ишемия артерий нижних конечностей III-IV степеней по классификации Фонтейна;
Профилактика
Информация
Источники и литература
Информация
Список разработчиков протокола:
Конфликт интересов:отсутствует.
Рецензенты: Конысов Марат Нурышевич – доктор медицинских наук, КГП на ПХВ «Атырауская городская больница», главный врач.
Указание условий пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.