Что такое внешнее дыхание
Функции внешнего дыхания: показания, противопоказания, методика исследования
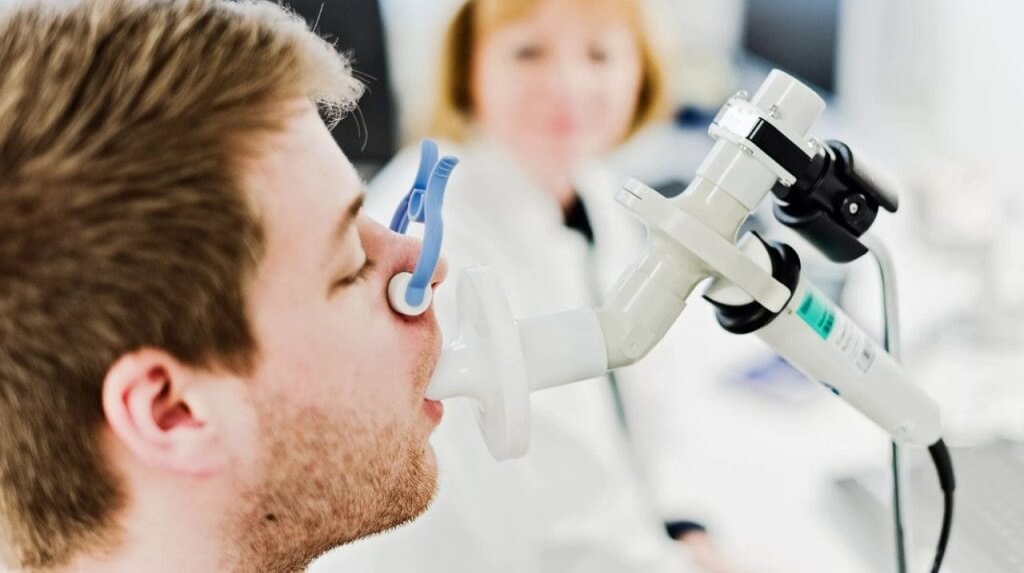
Внешнее дыхание – термин, обозначающий циркуляцию воздуха, направленную по системе дыхательных путей. Отклонения от нормы в процессе указывают на заболевания. Оценка функции внешнего дыхания способна выявить нарушения в работе легких, а так же бронхов, диагностирует скрытые патологии.
ФВД: что это такое?
Исследование ФВД – процедура, определяющая вентиляционную способность легких. Тест дает представление о полном и остаточном объеме воздуха в легких, скорости движения воздуха во внутренних органах. Врачи сравнивают результаты диагностики с показателями нормы функции внешнего дыхания и делают вывод о прогрессировании заболевания, эффективности лечения, ставят диагноз.
Оценка ФВД безопасна и проводится взрослым и детям. Тест помогает выявить причину одышки, контролировать состояние организма у спортсменов, людей, относящихся к группе риска (курящие, работники вредных производств). Исследование необходимо и пациентам, готовящихся к операции на легких и бронхах.
Показания и противопоказания
Обязательным тест считается при наличии показаний:
Плановое обследование проходят курильщики и спортсмены перед стартом соревнований.
Как медицинское исследование, анализ ФВД имеет противопоказания. Тест не проводится при наличии у пациента туберкулеза, пневмоторакса, умственных и психических расстройств, кровотечений в дыхательных органах, глаукомы. Исследованию не подлежат люди, перенесшие аневризму аорты, инфаркт или инсульт, дети до 5 лет и пожилые в возрасте после 75 лет.
Что показывает функция внешнего дыхания
На монитор аппарата во время теста выводится ряд показателей, которые подлежат расшифровке специалистом. Поскольку уровень подготовки и физической активности индивидуальны для каждого пациента, оценка результатов также будет разниться.
Разъясняя пациенту особенности функционирования его дыхательной системы, доктор может прокомментировать, что показывает функция внешнего дыхания. К основным показателям относятся:
Основываясь на перечисленных показателях теста, врач диагностирует патологии плевры, легких и бронхов, мышц, отвечающих за дыхание.
ФВД: подготовка к исследованию
Чтобы пройти обследование, вы можете обратиться в наш центр и получить консультацию опытного кардиолога. Врач расскажет, как проводится функция внешнего дыхания, и как правильно подготовиться к анализу.
Перед диагностической процедурой необходимо исключить факторы, влияющие на результат. За несколько дней до теста запрещено:
Пациенту заранее заготавливает легкую одежду, не сдавливающую живот и грудь.
Метод исследования функции внешнего дыхания в МЦОЗ:
Процесс, как делают и как проверяют функцию внешнего дыхания, зависит от выбранного способа. Каждый из них отличается технически и по количеству определяемых показателей.
Для распознавания хронической обструктивной болезни легких и бронхиальной астмы может применяться спирометрическая проба с бронхлитиками. Тест выполняется для оценки значимости препятствия.
Детям до 5 лет исследование ФВД не проводят: крик, плач, негативные эмоции искажают данные. Школьники проходят тест в кабинете функциональной диагностики, он оснащен игрушками, тут царит благожелательная атмосфера. Найти подход к ребенку может педиатр. Детям до 9 лет понять инструкции врача помогают картинки. Тесты проводят 2-3 раза. Если результаты мало отличаются, исследование считают информативным.
ФВД: расшифровка, показатели
Цель исследования – выявление аномалий ФВД. Для этого врач анализирует полученные показатели и ставит диагноз. Есть различные типы нарушений функции внешнего дыхания:
Результаты исследований выводятся на монитор в виде цифровых данных и графиков. Самостоятельно пациенту расшифровать их сложно: для этого требуются медицинские знания. Лучше обратиться к врачу, который грамотно прокомментирует данные теста.
Сделать это можно в Международном центре охраны здоровья. У нас работают квалифицированные доктора, которые проведут обследование легких, расшифруют показатели и назначат курс лечения.
Если пациент обращается в клинику впервые, врач осмотрит его, расспросит о жалобах и назначит один из типов исследования ФВД. Перед процедурой он расскажет о ходе процедуры, предоставит инструкции, чтобы пациент чувствовал себя комфортно.
Традиционно обследованием легочной ткани пациента занимается пульмонолог, лечением детей и подростков – детский пульмонолог. Когда причина ухудшения состояния не определена, поможет терапевт. Он поставит предварительный диагноз, направит к пульмонологу или кардиологу. Обращаясь в нашу клинику, пациенты могут быть уверены, что им окажут высококвалифицированную помощь.
Для записи на исследование звоните нам или заполняйте на интернет-ресурсе специальную форму. Операторы выберут комфортное для клиента время, сориентируют по стоимости, напомнят о подготовке к тесту.
Что такое внешнее дыхание
1.1. Анатомо-физиологические особенности воздухоносных путей
Дыхание – это многокомпонентный процесс жизнеобеспечения всех внутренних органов, включающий внешнее дыхание, транспорт газов кровью, обмен газов между кровью и тканями, а также тканевое дыхание. В свою очередь внешнее дыхание включает газообмен между внешней средой и альвеолярным воздухом, а также альвеолярное дыхание – газообмен между альвеолярным воздухом и притекающей к легким кровью (рис.1).
Внешнее дыхание – процесс, регулируемый центральной и периферической вегетативной и соматической нервной системой, носит произвольный и непроизвольный характер, включает акт активного регулируемого вдоха (активную инспирацию), пассивную постинспирацию (расслабление вдыхательной мускулатуры) и активный регулируемый выдох (экспирацию). Вентиляция альвеол обеспечивается за счет чередования вдоха и выдоха. При вдохе в альвеолы поступает насыщенный кислородом воздух, а при выдохе удаляется из альвеол в окружающую среду воздух, насыщенный CO2 и бедный O2. Передвижение воздуха во время вдоха и выдоха по воздухоносным путям обусловлено попеременным расширением и уменьшением размеров грудной клетки за счет последовательного сокращения и расслабления дыхательных мышц грудной клетки (вдыхательных и выдыхательных), а также диафрагмы. Дыхательные мышцы грудной клетки включают инспираторную и экспираторную мускулатуру.
Диафрагма ограничивает снизу грудную полость, состоит из сухожильного центра и мышечных волокон.
Во время вдоха диафрагма уплощается в результате сокращения мышечных волокон, отходящих от внутренней поверхности грудной клетки, а купол диафрагмы сглаживается, открывается реберно-диафрагмальный синус. Участки легких, расположенные в этих синусах, хорошо вентилируются.
К инспираторным мышцам грудной клетки относятся наружные межреберные и внутренние межхрящевые мышцы. В момент вдоха нижележащее ребро поднимается к вышележащему, а грудная клетка поднимается.
Во время выдоха сокращаются экспираторные мышцы, к которым относятся внутренние межреберные. При их сокращении вышележащее ребро подтягивается к нижележащему, а грудная клетка опускается.
Для усиления дыхания в условиях нормы и патологии используется вспомогательная инспираторная и экспираторная мускулатура. К вспомогательным инспираторным мышцам относятся грудинно-ключично-сосцевидная мышца, а также большие и малые грудные, лестничные, зубчатые мышцы. К важнейшим вспомогательным экспираторным мышцам относятся мышцы живота.
В зависимости от того, связано ли расширение грудной клетки преимущественно с поднятием ребер или уплощением диафрагмы, различают реберный (грудной) и брюшной тип дыхания. Тип дыхания в значительной мере зависит от возраста. С возрастом подвижность грудной клетки уменьшается и начинает преобладать брюшной тип дыхания. Брюшное дыхание затрудняется в последние месяцы беременности. Принято считать, что у женщин преобладает грудной тип дыхания, а у мужчин – брюшной. Брюшное дыхание наиболее эффективно, так как при таком дыхании улучшается вентиляция легких и облегчается венозный возврат от брюшной полости к сердцу.
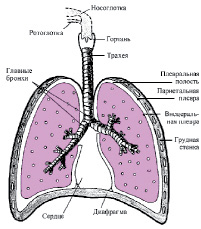
В условиях нормы легкие отделяются от грудной клетки плевральной полостью, находящейся между висцеральным и париетальным листками плевры и заполненной несжимаемой жидкостью (рис.2). Последняя обеспечивает скольжение мешков плевры друг относительно друга. В случаях развития плеврита и скопления жидкости в полости плевры с последующим образованием спаек, вентиляция легких резко затрудняется.
Рис.2. Схема строения органов дыхания
В плевральной полости создается определенной давление, которое на высоте вдоха на 0,6 – 0,8 кПа ниже атмосферного, а в конце выдоха внутриплевральное давление на 0,3-0,5 кПа также ниже атмосферного. Таким образом, в плевральной полости давление постоянно отрицательное, ниже атмосферного. Поступление воздуха, крови или эксудата в плевральную полость называют, соответственно – пневмо-, гемо-, или гидроторакс. При этом поджатые легкие не следуют за сокращением дыхательной мускулатуры, либо их смещение происходит в меньшем объеме. Искусственный односторонний пневмоторакс иногда проводят с диагностической целью, чтобы уменьшить нагрузку на поражённые туберкулезом легкие.
1.2. Роль воздухоносных путей в обеспечении дыхания и недыхательных функций.
Дыхательные пути начинаются с полости носа, включая носоглотку, гортань, трахею, бронхи, бронхиолы и заканчиваются альвеолярными ходами и альвеолами. Внутренняя поверхность дыхательных путей покрыта слизистой оболочкой, которая выстлана мерцательным эпителием, содержит значительное количество желез, выделяющих слизь, а также различные виды рецепторов. Отдельные участки воздухоносных путей отличаются особенностями структуры и функции.
Касаясь роли носового дыхания, необходимо отметить его способность очищать, увлажнять и согревать воздух. При участии реснитчатого эпителия и слизи здесь задерживаются взвешенные в воздухе частицы размером до 4мкм. При носовом дыхании происходит обеззараживание воздуха за счет иммуноглобулинов классов A,G,M, секретируемых или пассивно диффундирующих в слизистую, а также при участии микро- и макрофагов, лизоцима, комплемента, интерферона, содержащихся в слизи.
Слизистая носа и носоглотки содержит значительное количество ирритантных рецепторов, механорецепторов, обонятельных рецепторов, рецепторов болевой чувствительности, являющихся окончаниями обонятельного, тройничного, лицевого, верхнегортанного нервов. С рецепторов слизистой оболочки носа формируются защитные рефлексы в виде чихания и усиленного слизеотделения, а также рефлексы, влияющие на функциональную активность центральной нервной системы, ряда внутренних органов.
С механорецепторов и хеморецепторов слизистой носа и носоглотки возникает афферентная импульсация в ретикулярную формацию ствола мозга, а затем в слюноотделительный, дыхательный, сосудодвигательный центры продолговатого мозга, в гипоталамус. При этом усиливаются неспецифические восходящие активирующие влияния и на кору головного мозга.
Возбуждение рецепторов слизистой носа и носоглотки резко усиливается при развитии воспалительного процесса в верхних дыхательных путях инфекционной или аллергической природы под влиянием медиаторов воспаления и аллергии: гистамина, кининов, лейкотриенов, причем возбуждение ирритантных рецепторов вызывает развитие тахипноэ, спазм дыхательных путей, кашлевой рефлекс, чихание, чувство першения.
Гортань – завершает верхний отдел дыхательных путей и переходит в трахею – начальную часть нижних дыхательных путей. Гортань обеспечивает дыхательную, защитную и речевую функции, в частности регулирует поступление воздуха в нижние дыхательные пути за счет сужения и расширения голосовой щели. Слизистая гортани содержит механорецепторы, ирритантные рецепторы, возбуждение которых при участии верхне- и нижегортанного нервов, языкоглоточного нерва регулирует частоту и глубину дыхательных движений. Кроме дыхательной функции, гортань выполняет защитную, голосовую и речевую функции.
В трахее и бронхах продолжаются процессы усиленного увлажнения, согревания и очищения воздуха. Здесь при участии слизи и мерцательного эпителия задерживаются более мелкие, взвешенные в воздухе частицы размером от 4 мкм до десятых долей мкм, а также происходит инактивация патогенных агентов за счет выделительного фагоцитоза, иммуноглобулинов, лизоцима, лактоферрина, интерферона.
Стенки трахеи и крупных бронхов содержат хрящевые кольца и не спадаются при дыхании, а мышечные волокна, образующие стенку бронха, регулируют просвет бронхов на фоне изменения нервных и гуморальных влияний, а также уровня локально образующихся медиаторов воспаления и аллергии.
Воздухоносные пути (ВП) легких представляют собой ряд дихотомически-делящихся трубок, представленных 23 генерациями В.П.. Первые 16 генераций включают бронхи, бронхиолы и терминальные бронхиолы, выполняющие проводящую функцию для воздуха. Последние 7 генераций состоят из дыхательных бронхов, альвеолярных ходов и альвеолярных мешочков, дающих начало альвеолам. Стенки проводящих воздухоносных бронхов состоят из 3-х основных слоев: внутренней слизистой оболочки, гладкомышечного слоя и внешнего соединительнотканного слоя, содержащего хрящ в больших бронхах. Эпителиальные клетки ВП несут на апикальной поверхности реснички, продвигающие слизь в направлении носоглотки. В свою очередь слизь образуется бокаловидными клетками. Реснитчатый эпителий и бокаловидные клетки формируют мукоцилиарный эскалатор, обеспечивающий очищение ВП (рис.3).
Диаметр просвета воздухоносных путей регулируется при участии холинергических нервных влияний; освобождение ацетилхолина приводит к сокращению гладких мышц воздухоносных путей. В то же время неадренергические, нехолинергические нейроны и нервные волокна за счет высвобождения субстанции Р обеспечивают сокращения гладких мышц воздухоносных путей, а при участии ВИП (вазоактивного интестинального пептида) возникает расслабление гладких мышц воздухоносных путей.
Важная роль в регуляции просвета воздухоносных путей отводится медиаторам воспаления, аллергии: гистамину, гепарину, серотонину, лейкотриенам, факторам активации тромбоцитов, хемотаксиса. В свою очередь эозинофилы в зоне воспаления являются источником таких медиаторов, как главный основной белок, катионный белок, лейкотриены В4,С4 и других, также оказывающих выраженное влияние на просвет воздухоносных путей.
Большинство медиаторов воспаления, вызывающих бронхоспастическое действие, реализуют биологические эффекты при участии специфических рецепторов.
Слизистая трахеи и бронхов является слабой рефлексогенной зоной, несмотря на наличие достаточного количества механо-, хемо- и ирритантных рецепторов. Значительная часть этих рецепторов относится к быстро-адаптирующимся или промежуточным, высокопороговым и, соответственно, низкочувствительным структурам, нефункционирующим в условиях нормы и возбуждающимся лишь при сверхпороговых раздражениях или под влиянием медиаторов воспаления и аллергии, а также при застойных явлениях в малом кругу кровообращения. Импульсация в этих рецепторах распространяется по чувствительным волокнам к центрам n. Vagus, а затем при участии ретикулярной формации ствола мозга к инспираторным и экспираторным бульбарным нейронам, определяя частоту и глубину дыхательных движений, а также развитие кашлевого рефлекса.
Что такое внешнее дыхание
8.1. Этиология и патогенез брадипноэ, гиперпноэ, тихипноэ, апноэ
Как известно, внешнее дыхание представляет собой процесс газообмена между внешней средой и альвеолярным воздухом, а также между альвеолами и притекающей к легким кровью (альвеолярное дыхание). Различают следующие виды нарушения внешнего дыхания:
Брадипноэ – редкое дыхание, которое возникает при поражении и угнетении дыхательного центра на фоне гипоксии, отека, ишемии и воздействия наркотических веществ, а также при перерезке n. vagus, несостоятельности хеморецепторного аппарата. При сужении крупных воздухоносных путей отмечается редкое и глубокое дыхание – стенотическое. Повышение артериального давления вызывает рефлекторное снижение частоты дыхательных движений (рефлекс с барорецепторов дуги аорты).
Гиперпноэ – глубокое и частое дыхание, отмечается при мышечной работе, гиперкапнии и высокой концентрации Н+, эмоциональном напряжении, тиреотоксикозе, анемии, ацидозе, снижении содержания кислорода во вдыхаемом воздухе (рефлекс с центральных и периферических хеморецепторов, проприорецепторов дыхательных мышц, с БАР воздухоносных путей и т.д.).
Тахипноэ – частое поверхностное дыхание. Возникает вследствие выраженной стимуляции дыхательного центра при гиперкапнии, гипоксемии и повышении концентрации ионов Н+(рефлекс с хемо-рецепторов, БАР и МАР воздухоносных путей и паренхимы легких). Этот вид дыхания наблюдается при лихорадке, пневмониях, застое в легких, ателектазе и т.п. Тахипноэ способствует развитию альвеолярной гиповентиляции в результате преимущественной вентиляции мертвого пространства.
Апноэ – отсутствие дыхательных движений наблюдается при гипокапнии, снижении возбудимости дыхательного центра вследствие поражения головного мозга, экзо- и эндоинтоксикаций, действия наркотических веществ.
Апнейстическое дыхание характеризуется судорожным усиленным удлиненным вдохом, который редко прерывается выдохом. Такой вид дыхания можно воспроизвести в эксперименте после перерезки у животного обоих блуждающих нервов и ствола на границе между верхней и средней третью моста.
Гаспинг-дыхание характеризуется редкими, глубокими, убывающими по силе “вздохами”, возникает в терминальной фазе асфиксии. При данном виде дыхания работают только клетки каудальной части продолговатого мозга.
8.2. Периодическое дыхание (Чейна-Стокса, Биота) и терминальное дыхание (Куссмауля)
Дыхание Чейна-Стокса характеризуется чередованием групп дыхательных движений с нарастающей амплитудой и периодов апноэ (остановка дыхания). Следует отметить, что дыхание Чейна-Стокса может встречаться не только в условиях патологии, но и в норме: у здоровых людей во сне, у недоношенных детей с незрелой системой регуляции дыхания, в старческом возрасте (когда имеется повышение порога возбудимости дыхательного центра).
Дыхание Биота характеризуется чередованием периодов апноэ с группами дыхательных движений равной амплитуды (рис.12).
В основе развития периодического дыхания Чейна-Стокса и Биота лежит снижение возбудимости дыхательного центра под влиянием экзогенных и эндогенных патогенных факторов, возникающее, в частности, при острой и хронической гипоксии, действии механической травмы мозга, развитии отека мозга, при аутоинтоксикациях (при сахарном диабете, почечной недостаточности, печеночной недостаточности), а также, на фоне развития коматозных состояний, воспалительного процесса, опухолевого поражения продолговатого мозга, при нарушениях мозгового кровообращения.
При дыхании Чейна-Стокса и Биота адекватные в условиях нормы гуморальные и нервные раздражители не оказывают стимулирующего влияния на бульбарный дыхательный центр Активация нейронов бульбарного дыхательного центра возникает лишь на фоне воздействия сверхпороговой афферентации с центральных и периферических хеморецепторов при возрастании РСО2, [H+] и снижении РаО2 по сравнению с показателями нормы.
В случаях развития дыхания Чейна-Стокса, несмотря на снижение возбудимости бульбарного дыхательного центра, возникает повышение активности бульбарных инспираторных нейронов на фоне дополнительной афферентации, возникающей в момент первых дыхательных движений с рецепторов воздухоносных путей, проприорецепторов дыхательных мышц и сухожильных рецепторов. Последнее приводит к углублению дыхания. Увеличение глубины дыхательных движений сопровождается нормализацией газового состава крови, когда дыхательный центр вновь оказывается нечувствительным к нормальным по силе гуморальным воздействиям. При этом вновь возникает апноэ, сопровождающееся развитием гипоксии, повышением концентрации РСО2 и [H+] сверх нормальных пороговых величин, вновь обеспечивающих гуморальную стимуляцию бульбарных инспираторных нейронов.
В случае развития дыхания Биота также имеет место снижение чувствительности нейронов бульбарного дыхательного центра к адекватным стимулирующим влияниям с хеморецепторов, их активация возникает лишь при воздействии сверхпороговых гуморальных раздражителей. Однако в случае развития дыхания Биота, в отличие от дыхания Чейна-Стокса, инспираторные нейроны дыхательного центра не реагируют повышением активности на дополнительную стимулирующую афферентацию, возникающую при первых дыхательных движениях с рецепторов воздухоносных путей, паренхимы легких, проприорецепторов дыхательных мышц и сухожильных рецепторов. В связи с этим амплитуда дыхательных движений не изменяется.
8.3. Одышка: виды и механизмы развития
1. Усиление стимулирующей афферентации в бульбарный дыхательный центр (с механорецепторов воздухоносных путей, с МАР растяжения альвеол, с рецепторов спадения, юкстакапиллярных рецепторов, проприорецепторов, а также с висцеральных рецепторов и рецепторов болевой, термической чувствительности).
2. Усиление рефлекторных влияний с барорецепторов аорты и каротидных синусов. Эти рецепторы включаются в патогенез одышки при кровопотере, шоке, коллапсе. При артериальном давлении ниже 70 мм рт. ст. (9,1 кПа и меньше) уменьшается поток импульсов, оказывающих тормозное влияние на центр вдоха.
3. При снижении в крови напряжения О2, увеличении СО2 или возрастании концентрации ионов [H+] возникают усиление афферентации с центральных и периферических хеморецепторов в бульбарный дыхательный центр, активация инспирации (сердечная недостаточность, дыхательная недостаточность, почечная недостаточность, анемии, нарушения КОС различного генеза).
4. Ощущение недостаточности дыхания может возникнуть при чрезмерном растяжении межреберных мышц (например, при тяжелой физической работе, уменьшении эластичности легких, сужении верхних дыхательных путей), когда возбуждаются проприорецепторы мышц, импульсация с которых поступает в высшие отделы головного мозга.
5. Стимуляция дыхательного центра и ощущение недостаточности воздуха имеет место при локальных нарушениях мозгового кровообращения (спазм, тромбоз сосудов мозга, эмболия, развитие деструктивных изменений инфекционного, аллергического и другого происхождения).
В случаях развития рестриктивных нарушений вентиляции легких (например, при бронхиальной астме, отеке легких, пневмофиброзе легочной ткани и т.д.), когда снижается эластичность легочной ткани и значительно затрудняется растяжение альвеол под влиянием физиологического объема вдыхаемого воздуха, с МАР растяжения альвеол длительное время поступает низкочастотная афферентация в бульбарный дыхательный центр. Последняя приводит к длительной стимуляции бульбарных инспираторных нейронов и удлинению акта вдоха, т.е. развитию инспираторной одышки.
При развитии обструктивной формы дыхательной недостаточности, в основе которой лежит нарушение проходимости воздухоносных путей, особенно в случаях развития бронхоспазма при атопической и инфекционной бронхиальной астме, возникает резкое затруднение удаления воздуха из альвеол в окружающую среду. При этом альвеолы длительное время находятся в перерастянутом состоянии. С МАР растяжения альвеол длительное время поступает высокочастотная импульсация в бульбарный дыхательный центр, пессимальная для инспираторных нейронов, что препятствует развитию акта вдоха и, соответственно, обеспечивает пролонгирование фазы экспирации, т.е. развитие экспираторной одышки.
Следует отметить, что выделение инспираторной и экспираторной одышки в определенной степени относительно, поскольку нередко одышка, начинаясь как инспираторная или экспираторная, достаточно быстро приобретает смешанный инспираторно-экспираторный характер.
Что такое внешнее дыхание
3.1 Нервная регуляция дыхания
Дыхательный центр представляет собой совокупность нейронов продолговатого мозга, обладающих ритмической активностью и определяющих ритм дыхательных движений. Бульбарный дыхательный центр выполняет две основные функции:
1) регуляцию двигательной активности дыхательных мышц (двигательная функция);
2) гомеостатическую, связанную с изменением характера дыхания при сдвигах газового состава и кислотно-основного равновесия в крови и тканях.
Двигательная функция дыхательного центра заключается в генерации дыхательного ритма и его паттерна (длительности вдоха, выдоха, величины дыхательного объема).
Нейроны дыхательного центра расположены в дорсомедиальной и вентролатеральной областях продолговатого мозга, образуя так называемую дорсальную и вентральную дыхательные группы. В указанных дыхательных группах расположены следующие виды нейронов:
1) ранние инспираторные, максимальная частота разряда которых приходится на начало инспирации;
2) поздние инспираторные нейроны, максимальная частота разряда – в конце инспирации;
3) полные инспираторные нейроны, характеризующиеся постоянной активностью в течение фазы вдоха;
4) постинспираторные нейроны, максимальный разряд которых обнаруживается в течение выдоха;
5)экспираторные нейроны, активность которых возрастает во второй части выдоха;
6) преинспираторные нейроны, максимальный пик активности проявляют перед началом вдоха.
В структурах бульбарного дыхательного центра различают так называемые респираторно-связанные нейроны, активность которых совпадает с ритмом дыхания, но они не иннервируют дыхательные мышцы, а обеспечивают иннервацию верхних дыхательных путей.
В соответствии с локализацией нейронов бульбарного дыхательного центра, различают дорсальную дыхательную группу (ДДГ) и вентральную дыхательную группу (ВДГ). Нейроны дорсальной дыхательной группы получают афферентные сигналы от легочных рецепторов растяжения по волокнам n. Vagus. Только часть инспираторных нейронов дорсальной группы дыхательного центра связана аксонами с дыхательными мотонейронами спинного мозга, преимущественно с контрлатеральной стороной.
Вентральная дыхательная группа расположена латеральнее обоюдного ядра продолговатого мозга, подразделяется на ростральную и каудальную части. Причем, ростральная часть вентральной дыхательной группы представлена ранними, поздними, полными инспираторными и постинспираторными нейронами.
Дорсальная и вентральная группы нейронов в правой и левой половинах продолговотого мозга взаимосвязаны как в пределах одной половины, так и с нейронами противоположной стороны. В синхронизации деятельности контрлатеральных нейронов бульбарного дыхательного центра участвуют проприобульбарные нейроны и экспираторные нейроны комплекса Бетцингера.
Таким образом, нейроны бульбарного дыхательного центра в зависимости от их значимости в регуляции внешнего дыхания разделяют на три группы:
1) нейроны, иннервирующие мышцы верхних дыхательных путей и регулирующие поток воздуха в дыхательных путях;
2) нейроны, синаптически связанные с мотонейронами спинного мозга и регулирующие активность мышц вдоха и выдоха;
3) проприобульбарные нейроны, участвующие в генерации дыхательного ритма, аксоны которых обеспечивают связь только с нейронами продолговатого мозга.
Подобно многим физиологическим системам контроля, система управления дыханием организована как контур отрицательной обратной связи.
Афферентация с различных рецепторных зон интегрируется в бульбарном дыхательном центре. Последний, в свою очередь, генерирует импульсацию к мотонейронам спинального отдела дыхательного центра, регулирующего сократительную активность дыхательной мускулатуры.
Важная роль в регуляции внешнего дыхания отводится центрам варолиева моста, в частности, пневмотаксическому центру. Последний включает медиальное, парабрахиальное ядро и ядро Келликера. В парабрахиальном ядре находятся преимущественно инспираторные, экспираторные и фазопереходные нейроны. Ядро Келликера содержит инспираторные нейроны.
Дыхательные нейроны моста участвуют в механизмах смены фаз дыхания, регулируют величину дыхательного объема.
Непосредственными регуляторами сократительной способности дыхательных мышц являются спинальные мотонейроны, получающие информацию по нисходящим ретикулоспинальным путям от бульбарного дыхательного центра.
Как известно, нейроны диафрагмального нерва расположены узким столбом в медиальной части вентральных рогов от СIII до CV. Подавляющее количество волокон диафрагмального нерва являются аксонами α-мотонейронов, а меньшая часть представлена афферентными волокнами мышечных и сухожильных веретен диафрагмы, а также рецепторов плевры, брюшины и свободных нервных окончаний самой диафрагмы.
Мотонейроны, иннервирующие межреберные мышцы, расположены в передних рогах спинного мозга на уровне TIV-TX, из них часть нейронов регулирует сокращения межреберных мышц, а другая часть – их позно-тоническую активность.
Обращает на себя внимание тот факт, что активность спинальных мотонейронов, обеспечивающих регуляцию двигательной активности межреберных мышц и диафрагмы, в свою очередь, находится под контролем инспираторных нейронов спинного мозга, расположенных на уровне СI-CII вблизи латерального края промежуточной зоны серого вещества.
В обеспечении дыхания, особенно в условиях патологии, участвуют мышцы брюшной стенки, получающие иннервацию от мотонейронов спинного мозга на уровне TIV-LIII.
Двум фазам внешнего дыхания (вдоху и выдоху) соответствуют три фазы активности бульбарного дыхательного центра: инспирация, пассивная контролируемая экспирация и активная экспирация. Во время фазы инспирации диафрагма и наружные межреберные мышцы увеличивают силу сокращения, активируются мышцы гортани, расширяется голосовая щель, снижается сопротивление потоку воздуха. В постинспираторную фазу дыхания происходит медленное расслабление диафрагмы, сокращение мышц гортани, выход воздуха в окружающую среду.
В фазе экспирации – экспираторный поток усиливается за счет сокращения внутренних межреберных мышц и мышц брюшной стенки.
Рефлекторная регуляция дыхания обеспечивается за счет афферентной импульсации в бульбарный дыхательный центр с различных рецепторных зон. Мощной рефлексогенной зоной является слизистая оболочка полости носа, где расположены различные типы механорецепторов, в том числе ирритантные, растяжения, а также болевой чувствительности, обоняния.
Возбуждение этих рецепторов возникает в момент каждого вдоха и приводит к формированию потока афферентной импульсации в ретикулярную формацию ствола мозга с последущей активацией бульбарного дыхательного центра, сосудодвигательного центра, гипоталамических и корковых структур мозга.
Раздражение ирритантных рецепторов слизистой оболочки носа приводит к рефлекторному сужению бронхов, голосовой щели, остановке дыхания на выдохе, развитию брадикардии, а в ряде случаев прекращению сердечных сокращений и другим изменениям (тормозной тригемино-вагусный рефлекс Кречмера ).
Слизистая трахеи и бронхов является слабой рефлексогенной зоной. В стенке крупных внелегочных бронхов и трахеи имеются высокопороговые, низкочувствительные медленноадаптирующиеся, быстроадаптирующиеся и промежуточные механорецепторы, в норме их роль в регуляции дыхания минимальна.
Чувствительность этих рецепторов возрастает при развитии воспалительного процесса в бронхолегочной системе инфекционной или аллергической природы, когда освобождаются медиаторы воспаления и аллергии: гистамин, кинины, лейкотриены, простагландины и др.. Возбудимость рецепторов трахеи и бронхов возрастает и в случае застойных явлений в малом кругу кровообращения, когда прежние объемы воздуха сильно растягивают стенки воздухоносных путей. Афферентация с рецепторов трахеи и бронхов направляется в бульбарный дыхательный центр по чувствительным волокнам n. Vagus, модулируя глубину и частоту дыхательных движений.
Мощной рефлексогенной зоной является паренхима легких, обеспечивающая не только альвеолярное дыхание, но и рефлекторную регуляцию внешнего дыхания.
Основные типы легочных вагусных афферентов включают: медленноадаптирующиеся рецепторы растяжения альвеол, быстроадаптирующиеся рецепторы, С-волокна.
Многочисленные быстроадаптирующиеся рецепторы (БАР) находятся в эпителии внутрилегочных бронхов и бронхиол. Эти рецепторы наиболее чувствительны к следующим типам раздражителей: ирритантным воздействиям, повреждению паренхимы и механическому раздражению дыхательных путей. Возбуждение БАР возникает также при глубоком дыхании, легочной эмболии и капиллярной гипертензии. Афферентация с этих рецепторов распространяется по чувствительным маломиелинизированным волокнам n. Vagus в ретикулярную формацию ствола мозга и бульбарный дыхательный центр, вызывая бронхоконстрикцию, тахипноэ, развитие кашля и тахикардии. Возбуждение этих рецепторов может быть клинически значимым в патогенезе бронхиальной астмы и нарушениях реактивности дыхательных путей.
По данным ряда авторов в паренхиме легких выделяют и БАР рецепторы спадения, реагирующие на спадение альвеол под воздействием внутрилегочных и внелегочных факторов. Афферентация с этих рецепторов поступает в бульбарный дыхательный центр по маломиелинизированным волокнам n. Vagus и обеспечивает развитие тахипноэ.
Медленноадаптирующиеся рецепторы растяжения – важная группа механорецепторов c вагусной афферентацией, расположенных в гладких мышцах воздухоносных путей. Частота импульсов с этих рецепторов возрастает по мере растяжения альвеол вдыхаемым воздухом и распространяется по толстым миелинизированным α-волокнам n. Vagus в бульбарный дыхательный отдел, обеспечивая формирование рефлекса Геринга-Брейера. Последний контролирует частоту и глубину дыхания, имеет физиологическое значение при дыхательных объемах превышающих 1 л (у взрослых при физической нагрузке). Рефлекс Геринга-Брейера более важен для регуляции дыхательного акта у новорожденных, а также в условиях патологии как один из механизмов реализации инспираторной, экспираторной и смешанной одышек.
Третьей группой легочных механорецепторов являются С-волокна – тонкие миелинизированные вагусные афференты. С – волокна оканчиваются в паренхиме легких, в бронхах и кровеносных сосудах, активируются экзогенными раздражителями и медиаторами альтерации. Активация С-волокон приводит к тахипноэ, брадикардии, гиперсекреции слизи. В состав С-волокон входят J-рецепторы, расположенные в альвеолярных перегородках в контакте с капиллярами (юкстакапиллярные рецепторы), чувствительные к интерстициальному отеку, легочной венозной гипертензии, микроэмболии, раздражающим газам и ингаляционным наркотическим веществам. Активация J-рецепторов вызывает закрытие гортани и апноэ, за которыми следует частое поверхностное дыхание, гипотензия и брадикардия.
Важная роль в рефлекторной регуляции дыхания отводится проприорецепторам суставов грудной клетки, межреберных мышц, диафрагмы, сухожильным рецепторам. Недостаточное укорочение инспираторных или экспираторных мышц усиливает импульсацию от мышечных веретен, которая через α-мотонейроны повышает активность α-мотонейронов и дозирует таким образом мышечное усилие.
В регуляции активности бульбарного дыхательного центра и внешнего дыхания принимает участие и афферентация с висцеральных рецепторов и рецепторов кожи, о чем свидетельствует развитие гипервентиляции легких при болевом и термическом раздражении.
3.2. Механизмы гуморальной регуляции дыхания
Важная роль в регуляции дыхания отводится хеморецепторам.
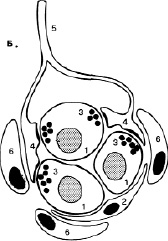
Изменения газового состава крови (РаО2, РаСО2) влияют на активность дыхательного центра путем возбуждения хеморецепторов каротидных и аортальных телец (периферические рецепторы), а также хеморецепторов вентральной зоны продолговатого мозга и дорсального дыхательного ядра (центральные рецепторы). Периферические хеморецепторы (рис.5) обеспечивают регуляцию частоты дыхательных движений. Адекватным раздражителем для них является уменьшение РО2 артериальной крови, в меньшей степени – увеличение РСО2 и снижение рН. Периферические хеморецепторы расположены у бифуркации общих сонных артерий на внутреннюю и наружнюю. Несмотря на свой миниатюрный размер, каротидные тельца интенсивно кровоснабжаются (1,4-2 л/мин на 100 г ткани). Этот орган особенно чувствителен к колебаниям кислорода в артериальной крови. При Ра О2 в пределах 60-80 мм рт. ст. наблюдается слабое усиление вентиляции, при Ра О2 ниже 50 мм рт. ст. возникает выраженная гипервентиляция легких. Ра СО2 и рН крови потенцируют эффекты гипоксемии на артериальные хеморецепторы и не являются адекватными раздражителями для этих рецепторов. После двустороннего удаления каротидных телец гипоксический вентиляторный ответ у человека исчезает. При отсутствии хеморецепторной стимуляции, например, при глубокой гипокапнии, повреждении синокаротидной зоны (опухоли, коллагенозы, травмы) ритмогенез дыхания снижается и полностью прекращается.
Рис. 5. Каротидное тельце: 1-хеморецепторные клетки; 2-поддерживающие клетки; 3-синаптические пузырьки; 4-чувствительные нервные окончания; 5-нервное волокно
Центральные хемочувствительные клетки реагируют на отклонения РСО2 и [H+] во внеклеточной жидкости внутримозгового интерстициального пространства, регулируют глубину вдоха. Гиперкапния и ацидоз стимулируют, а гипокапния и алкалоз тормозят центральные хеморецепторы.
Одной из причин высокой скорости вентиляторного ответа на гиперкапнию является легкость диффузии СО2 через барьерную систему кровь-головной мозг. Более того, повышенное РСО2 вызывает расширение сосудов, особенно церебральных, способствуя тем самым усилению диффузии СО2 через гемато-энцефалический барьер.