Что такое гипертермия кожи
Гипертермия
Что такое гипертермия?
Гипертермия (повышенная температура) – это вспомогательный метод, применяемый при лечении больных с онкологическими и неонкологическими заболеваниями.
В онкологической практике гипертермию проводят при температурах 41-45 °С с целью улучшения результатов лучевой-, химио- и/или гормонотерапии. Механизм её действия заключается в торможении восстановления клеток опухоли от повреждений, полученных после лучевой и лекарственной терапии.
У неонкологических больных гипертермия проводится в умеренном режиме (39-40 °С, 15-40 мин). Лечебный эффект связан с улучшением кровотока, обмена веществ в тканях, увеличением концентрации лекарственных препаратов в «больном» очаге и повышением местного иммунитета. Во многих случаях гипертермия оказывает лечебный эффект и в самостоятельном виде, т.е. без дополнительного применения лекарственных препаратов.
Нагревание осуществляется с помощью специальных аппаратов, генерирующих электромагнитные (ЭМ) излучения различных диапазонов волн.
Когда применяется гипертермия?
В онкологии гипертермия применяется в тех случаях, когда необходимо усилить действие лучевой, химио- и гормонотерапии, особенно если известно, что опухоль является устойчивой к таким видам лечения. Наиболее широко используется при лечении рецидивных опухолей или метастазов, которые, как правило, являются устойчивыми к любым видам противоопухолевой терапии.
В некоторых случаях, при противопоказаниях к лучевой или химиотерапии, гипертермия проводится в самостоятельном виде для повышения качества жизни больных: снятия болевых симптомов и улучшения общего самочувствия.
В неонкологической практике гипертермия применяется при лечении хронических неспецифических воспалительных заболевании (бронхит, пародонтит, простатит и др.), поздних лучевых фиброзов.
Методы гипертермии
Существуют следующие способы гипертермии:
Оборудование, используемое для гипертермии
Основными установками, которые используются в настоящее время для проведения лечебного нагрева, являются аппараты, генерирующие ЭМ-поле в СВЧ-, УВЧ- или ВЧ-диапазоне. Выбор методики и аппарата зависит от глубины залегания опухоли, её конфигурации и размера. В зависимости от этих параметров подбирается установка с определенной частотой излучения и длиной волны.
Противопоказания к проведению лучевой терапии
Как проводится лечение в онкологии?
Перед лечением выполняются необходимые исследования (рентгенография, УЗИ, компьютерная томография, магнитно-резонансная томография и др.), с помощью которых определяется точное месторасположение новообразования. На основании имеющихся данных принимается решение о способе лечения больного: выбор аппарата и аппликатора. Врач обязательно рассказывает пациенту о планируемом лечении, риске возникновения побочных эффектов и мерах по их профилактике. Врач выбирает план лечения пациента: методику гипертермии, количество сеансов и сочетание с другими методами лечения (по согласованию с другими специалистами). Процедура гипертермии проводится в течение 60-150 мин и завершается непосредственно перед лучевой терапией В случае комбинации её с химиотерапией нагрев осуществляется во время или сразу после завершения введения химиопрепаратов.
Наружная (локо-регионарная) гипертермия проводится на кушетке в удобном для больного положении. В случае лечения рака прямой кишки внутриполостной аппликатор вводится в просвет опухоли. Температура в опухоли контролируется введенными в нее 1-2 термодатчиками, или она вычисляется расчетным методом по специальной программе. Во время нагревания кожа или слизистая оболочка охлаждается водой (10-30 °С), циркулирующей в аппликаторе. Поэтому больной во время сеанса гипертермии чувствует только тепло разной степени выраженности и может даже читать или слушать музыку.
Общая гипертермия проводится на гипертермической установке «Яхта-5» под общим наркозом. Контроль температуры осуществляется в прямой кишке, при необходимости в пищеводе. Голова больного во время процедуры охлаждается с помощью холодного воздуха от специального аппарата. Курс лечения состоит из 2-4 процедур, проводимых 1 раз в 3-6 недель в комбинации с химиотерапией. Технически общая гипертермия осуществляется одинаково при всех локализациях опухолей, различие заключается в интенсивности и продолжительности нагревания, а также в количестве процедур и интервалов времени между сеансами, которое зависит от общего состояния пациента.
Как проводится лечение неонкологических больных?
При лечении неонкологических больных, по сравнению с онкологическими, применяется более низкий температурный режим (39-40 °С) и более короткое воздействие (15-40 мин). С другой стороны, это лечение схоже с физиотерапией, где также используется ЭМ-излучение. Отличие состоит в том, что при физиотерапии уровень нагрева в воспалительном участке весьма слабый, не превышает 37,5-38 °С (в основном греется кожа). Поэтому лечебный эффект при физиотерапии связан со специфическим воздействием ЭМ-поля и меньше всего – тепловым эффектом. При гипертермии лечебный эффект в основном связан с воздействием тепла.
Побочные эффекты гипертермии
Побочные эффекты наблюдаются при лечении только онкологических больных из-за необходимости поддержания высокой температуры в опухоли (41-45 °С) и продолжительностью воздействия.
Как правило, после процедуры кожа на месте нагрева краснеет и приобретает нормальный цвет в течение 4-6 часов. Но в некоторых случаях может появляться болезненность и припухлость кожи и подлежащих тканей, редко – ожоги кожи, которые наблюдаются, в основном, у больных с утраченной тактильной и термической чувствительностью после ранее проведенной лучевой терапии или операции. Все вышеуказанные изменения поддаются консервативной терапии. При покраснении кожи можно использовать кремы и лосьоны для ухода за детской кожей. В случае ожогов – аэрозоль «Пантенол». Кожа после гипертермии требует к себе бережного и щадящего отношения, поэтому пациентам следует носить свободную одежду, которая не стесняет место, где проводится нагревание, не натирает кожу. Нижнее белье должно быть изготовлено из льняной или хлопчатобумажной ткани. Для проведения гигиенических процедур следует использовать теплую воду и щадящее (детское) мыло.
В ФГБУ «НМИЦ радиологии» Минздрава России каждый случай заболевания рассматривается на междисциплинарном консилиуме при участии онколога, хирурга, онкоморфолога, онко-радиолога и многих других специалистов, которые вместе работают над тем, чтобы совместно определить тактику лечения пациента.
Позвоните нам сегодня, чтобы мы смогли Вам помочь!
Гипертермический синдром у детей
Гипертермический синдром у детей – нарушение терморегуляции со значительным повышением температуры тела и сопутствующей неадекватной реакцией со стороны внутренних органов, в частности сердечно-сосудистой и нервной системы. Проявляется гипертермией от 39,5 C° и выше, нарушениями гемодинамики, признаками отека мозга и острой полиорганной недостаточностью. Подтверждается клинически, а также по результатам термометрии и лабораторного исследования крови и мочи. Специфические методы диагностики отсутствуют. Лечение комплексное. Назначается антипиретическая, регидратационная терапия, лечение основного заболевания.
Общие сведения
Гипертермический синдром у детей – критическое состояние, угрожающее жизни ребенка. Чаще развивается у детей до 6 лет, намного реже – у подростков. При отсутствии своевременной диагностики и лечения высока вероятность смертельного исхода. Опасность состояния заключается в скорости его развития. Кроме того, во врачебной практике не всегда удается сразу заподозрить патологическую гипертермию, что позволило бы вовремя начать лечение и избежать необратимых последствий. Одной из разновидностей гипертермического синдрома у детей является злокачественная гипертермия, которая развивается всегда в послеоперационном периоде. Подобное состояние у детей до трех лет в педиатрии имеет отдельное название – синдром Омбреданна.
Причины гипертермического синдрома у детей
Гипертермический синдром у детей, как и любое повышение температуры другой этиологии, представляет собой защитную реакцию организма, чаще всего на инфекционный агент (бактерия, вирус и др.). Только в данном случае реакция является неадекватной, с вовлечением в патогенез многих жизненно важных органов и систем. Подобное состояние развивается по множеству причин. Гипертермический синдром у детей сопутствует многим заболеваниям, сопровождающимся лихорадкой: грипп и ОРВИ, краснуха, ветряная оспа, септические состояния и т. д. Могут играть роль уже имеющиеся неврологические расстройства у ребенка, предшествующие травмы и опухоли головного мозга и др. Доказана генетическая предрасположенность.
Вследствие повышения температуры тела компенсаторно увеличивается частота дыхания, что постепенно приводит к ацидозу крови. Одновременно повышается теплоотдача путем потоотделения, вследствие чего развивается гиповолемия, и снижается концентрация ионов натрия и калия в крови. Эти и некоторые другие механизмы влияют на центр терморегуляции в гипоталамусе, что приводит к еще большему повышению температуры тела. Теплоотдача при этом снижена из-за спазма периферических сосудов, поэтому гипертермия становится резистентной. Длительное сохранение высокой температуры приводит к серьезному повреждению липидного барьера клеточных мембран, что вызывает нарушение проницаемости сосудов и приводит к отеку мозга, появлению белка в моче и др.
Симптомы гипертермического синдрома у детей
Отмечаются нарушения гемодинамики в виде тахикардии, пониженного артериального давления, ухудшения микроциркуляции. Последнее является основной причиной отека мозга, который в клинике гипертермического синдрома у детей проявляется тонико-клоническими судорогами, иногда – бредом и галлюцинациями. В тяжелых случаях возможно непроизвольное мочеиспускание и дефекация. Может присутствовать абдоминальный болевой синдром, связанный со спазмом сосудов брюшной полости. Гипертермический синдром у детей первого года жизни часто осложняется отеком легких.
Диагностика гипертермического синдрома у детей
Повышенная температура тела фиксируется при помощи термометрии. Изменение температуры проводится в подмышечной впадине либо между пальцами рук или ног. Также обязательной является ректальная термометрия, поскольку в постановке диагноза гипертермического синдрома у детей большую роль играет градиент температуры. При данном состоянии разница между кожной и ректальной температурой всегда составляет больше 1 C°. Патогномоничным признаком гипертермического синдрома у детей является обязательное присоединение неврологической симптоматики, что нехарактерно для обычной лихорадки. Холодные кожные покровы при повышенной температуре тела также свидетельствуют в пользу гипертермического синдрома, подтверждая централизацию кровообращения, характерную для данного состояния.
При физикальном осмотре педиатр выявляет тахикардию, учащение дыхания, пониженное артериальное давление. В общем анализе крови – лейкоцитоз и увеличение СОЭ, диспротеинемия, ацидоз. В моче обнаруживается белок. Для диагностики основного заболевания, чаще инфекционной природы, проводится рентгенография грудной клетки, лабораторное определение конкретного возбудителя в крови и моче и другие специфические исследования в зависимости от основного диагноза.
Лечение гипертермического синдрома у детей
Терапия проводится в стационарных условиях, при необходимости – в отделении интенсивной терапии. Необходима нормализация температуры тела и устранение сопутствующей симптоматики. Важно помнить, что температура должна снижаться постепенно во избежание чрезмерной нагрузки на сердечную мышцу. Если кожные покровы теплые, используются физические методы снижения температуры, например, обтирание прохладными полотенцами. В лечении гипертермического синдрома у детей используются антипиретики из группы нестероидных противовоспалительных препаратов, однако при гипертермическом синдроме у детей они могут оказаться недостаточно эффективными.
Нарушения циркуляции устраняются препаратами группы стероидов и аскорбиновой кислотой, которые в совокупности нормализуют проницаемость капилляров. Проводится регидратационная терапия: при отсутствии рвоты показано обильное питье, солевые растворы используются перорально, в остальных случаях производится внутривенное капельное введение солевых растворов. Периферические спазмолитики применяются с целью децентрализации кровообращения. Судороги купируются антиконвульсантами. Обязательно лечение основного заболевания, вызвавшего патологическое повышение температуры. Проводится противовирусная терапия и антибиотикотерапия.
Прогноз и профилактика гипертермического синдрома у детей
При своевременно начатом лечении прогноз гипертермического синдрома у детей чаще благоприятный. В случае запоздалой диагностики и тяжелого течения заболевания возможны необратимые неврологические последствия. Так, любое последующее состояние с лихорадкой часто также может развиваться патологически. Повышается судорожная готовность мозга, возможно формирование очага эпилептической активности. Другими последствиями длительной гипертермии могут быть хроническая почечная недостаточность, миокардит, нарушения функции надпочечников и др.
Профилактика гипертермического синдрома у детей обеспечивается настороженностью врачей в отношении детей с высоким риском развития патологического повышения температуры (травмы и опухоли мозга в анамнезе, неврологические заболевания и др.). Своевременно начатое лечение вирусных и бактериальных инфекций также снижает частоту развития неадекватной гипертермии.
Простудные заболевания и гипертермия
В 2004 году исполнится 50 лет с тех пор, как ученые установили связь простуды и гриппа с вирусами. На сегодняшний день известно более 200 видов вирусов и микроорганизмов, относящихся
В 2004 году исполнится 50 лет с тех пор, как ученые установили связь простуды и гриппа с вирусами. На сегодняшний день известно более 200 видов вирусов и микроорганизмов, относящихся к 20 семействам, вызывающих острые респираторные заболевания (ОРЗ), и этот список постепенно пополняется. У детей простуда — самая распространенная инфекционная патология.
Простудные заболевания при неправильно организованной и неадекватной помощи, в том числе при самолечении, нередко приводят к формированию группы часто болеющих детей, развитию хронических болезней желудочно-кишечного тракта, почек. Кроме того, ОРЗ являются причиной возникновения хронических очагов инфекции.
Проникновение в организм патогенных вирусов и иных микроорганизмов не всегда вызывает заболевание. Кроме инфекционного начала, необходимы условия, позволяющие патогенным микроорганизмам преодолевать естественную неспецифическую сопротивляемость организма. Одним из таких условий является переохлаждение. Недаром в англоязычных странах простудные заболевания называют cold («холод») и связывают их возникновение с влиянием холодной и влажной погоды. Простудным заболеваниям чаще всего подвергаются дети в возрасте 1-5 лет в связи с утратой материнского и отсутствием приобретенного иммунитета.
Наибольшее количество простудных заболеваний регистрируется в осенне-зимне-весенний период, причем развитию ОРЗ способствует не столько низкая температура воздуха, сколько ее сочетание с повышенной влажностью. Охлаждение организма происходит быстрее, когда поверхность кожи покрыта потом, так как при испарении влаги расходуется много тепла. При охлаждении любого участка тела (и особенно стоп) рефлекторно снижается температура слизистых оболочек верхних дыхательных путей (миндалин, слизистой оболочки носа и др.). В результате слизистая оболочка становится проницаемой для вирусов и болезнетворных микроорганизмов.
В отличие от взрослых у детей ввиду несовершенства механизма теплообмена простуда может наступить не только при переохлаждении, но и при перегревании. Особенно это касается детей раннего возраста. Известно, что 30-40% всех заболеваний у детей первого года жизни составляют ОРЗ.
Процессы теплообразования и теплоотдачи тесно связаны между собой, они помогают поддерживать постоянную температуру тела, и нарушение равновесия приводит к ослаблению местной защиты. В раннем возрасте у нетренированных и незакаленных детей механизмы образования тепла ослаблены, нервно-сосудистые реакции протекают нестабильно, что в условиях контакта с инфекцией приводит к развитию простуды. Следует, однако, отметить, что ребенок благодаря лабильности нервной регуляции быстрее, чем взрослый, приспосабливается к влиянию метеорологических факторов.
Если простуду без лихорадки у детей можно рассматривать как явление, не вызывающее беспокойства, то ОРЗ с лихорадкой и особенно с гипертермической реакцией угрожает ребенку развитием серьезных осложнений. Плохо переносят лихорадку дети с перинатальной энцефалопатией, врожденными пороками сердца, аритмиями, патологией ЦНС, наследственными метаболическими заболеваниями, фебрильными судорогами в анамнезе, родившиеся глубоко недоношенными. Тем не менее лихорадка в большинстве случаев носит защитный характер и ее опасность для организма ребенка преувеличивают из-за боязни возможных осложнений.
Большинство вирусов и патогенных бактерий снижают темпы своей репродукции при повышении температуры окружающей среды. Лихорадка при инфекционно-воспалительном заболевании развивается за счет образования «эндогенных пирогенов» [1]. В ответ на инфицирование вирусами и бактериями циркулирующие лимфоциты, моноциты вырабатывают цитокины, включая интерлейкины 1 и 6, фактор некроза опухоли-α. Эти медиаторы стимулируют продукцию простагландина Е2 в переднем гипоталамусе, что устанавливает новый, более высокий уровень температурного обмена. При лихорадке в основном возникают нарушения теплообмена нейрогенного происхождения. Ускоряются обменные процессы, возрастают потери жидкости, стимулируется продукция интерферона, антител, усиливается фагоцитоз.
При большинстве простудных инфекций максимум температуры тела устанавливается в пределах 37-39°С, что не грозит серьезными расстройствами здоровья. Поэтому исходно здоровым детям с хорошей реактивностью и адекватной реакцией на воспалительный процесс в соответствии с критериями ВОЗ и отечественной педиатрической практикой не рекомендуется вводить жаропонижающие средства при температуре тела ниже 38,5-39,5°С [3, 6].
В свою очередь превышение определенного порога становится для ребенка опасным. Пределом считается температура тела выше 38-39,5°С. Таким образом, можно считать, что с этого момента риск развития у ребенка гипертермического синдрома очень высок. Следует принимать во внимание и способ измерения температуры тела: аксиллярный, ректальный, тимпанический и др.
При гипертермическом синдроме, который признан абсолютным патологическим вариантом лихорадки, отмечается быстрое и неадекватное повышение температуры тела, сопровождающееся нарушениями микроциркуляции, метаболическими расстройствами и прогрессивно нарастающей дисфункцией жизненно важных органов. В основе расстройств лежит патологическая интеграция первично и вторично измененных образований ЦНС или патологическая система по Г. Н. Крыжановскому [9], деятельность которой имеет биологически отрицательное значение для организма. Гипертермический синдром требует обязательной медикаментозной коррекции, при этом не следует пренебрегать методами физического охлаждения.
В процессе клинического наблюдения за ребенком важно различать «красную» и «белую» гипертермию. Чаще наблюдают прогностически более благоприятную «красную» гипертермию, при которой теплопродукция соответствует теплоотдаче. В этом случае поведение ребенка обычное, кожные покровы умеренно гиперемированы, горячие, влажные, конечности теплые, учащение пульса и дыхания соответствует повышению температуры тела (на каждый градус выше 37°С одышка становится больше на 4 дыхания в минуту, а тахикардия — на 20 ударов в минуту). Для «белой» гипертермии характерны нарушения поведения ребенка — безучастность, вялость или, наоборот, возбуждение, бред и судороги. Кожа бледная, с «мраморным рисунком», цианоз ногтевых лож и губ, положительный симптом «белого пятна», конечности холодные, чрезмерные одышка и тахикардия.
При «красной» гипертермии план неотложной медицинской помощи заключается в использовании методов физического охлаждения, ребенку дают обильное питье, назначают ибупрофен (нурофен для детей) или парацетамол. Обычно через 3-4 ч требуется повторный прием препаратов, так как антипиретики оказывают исключительно симптоматическое действие.
При «белой» гипертермии уже изначально нельзя рассчитывать на эффект только от жаропонижающих средств. Парентерально дополнительно вводят сосудорасширяющие препараты: 2%-ный раствор папаверина, 1%-ный раствор дибазола, 0,25%-ный раствор дроперидола. По показаниям добавляют никотиновую кислоту 5-30 мг в сутки и антигистаминные препараты.
Температура тела у больного ребенка контролируется каждые 30 мин. Лечебные мероприятия, направленные на борьбу с гипертермией, прекращаются после понижения температуры тела до 37,5°С, так как в дальнейшем она может понижаться без дополнительных вмешательств.
В патогенезе простудных заболеваний, помимо лихорадки, имеют значение воспалительные явления и болевые ощущения в зеве и носоглотке. В первые часы и дни болезни окончательный диагноз поставить трудно, а ребенку, особенно раннего возраста, нужна немедленная помощь. В связи с этим понятно, как важно иметь в своем арсенале эффективное лекарственное средство, обладающее комплексным воздействием и не вызывающее побочных эффектов. Поэтому при выборе препарата для снятия лихорадки лучше отдавать предпочтение средствам, обладающим жаропонижающим и одновременно противовоспалительным и обезболивающим действием. Этим требованиям при лечении простуды, осложненной лихорадкой, у детей отвечает ибупрофен (нурофен для детей), принцип действия которого основан на ингибировании циклооксигеназной активности.
Ибупрофен относится к нестероидным противовоспалительным средствам (НПВС). Обладая одновременно жаропонижающим, анальгетическим и противовоспалительным действием, НПВС не имеют гормональной активности, но благодаря угнетению синтеза простагландинов как в центральной нервной системе, так и на периферии оказывают необходимый комплексный эффект.
Парацетамол в отличие от ибупрофена обладает исключительно жаропонижающим действием. В настоящее время рекомендовано ограничить применение у детей ацетилсалициловой кислоты и метамизола, учитывая риск тяжелых осложнений. Производные пиразолона и парааминофенола, длительное время использовавшиеся в педиатрии, запрещены к применению у детей из-за существенных побочных действий [7, 10].
Данные о частоте использования жаропонижающих препаратов в России противоречивы. Тем не менее парацетамол при лечении простудных заболеваний, сопровождающихся лихорадкой, выписывают более 90% педиатров, ибупрофен — более 50%, ацетилсалициловую кислоту — около 30% [2, 5]. За рубежом с конца 80-х годов в качестве жаропонижающего лекарственного средства, составляющего альтернативу парацетамолу, в детской практике активно используют ибупрофен, который продается в аптеках без рецепта.
Нами было проведено изучение эффективности, безопасности и переносимости педиатрической суспензии ибупрофена (нурофена для детей). Спектр показаний к назначению препарата включает в себя инфекционно-воспалительную и поствакцинальную лихорадки, болевой синдром при отите, прорезывании и заболеваниях зубов, головную боль, растяжение связок и другие виды болей.
70 детей в возрасте от 6 месяцев до 12 лет (средний возраст 5,3+1,6 года, 29 девочек и 41 мальчик) имели симптомы простуды и гипертермическую температуру тела. Примерно у половины детей было отмечено наличие осложнений в виде отита, синусита и обструктивного бронхита. Все дети получали амбулаторно нурофен для детей.
Критерии включения в исследование: лихорадка выше 39,0°С у детей с благополучным преморбидным фоном и выше 38,0°С у детей из группы риска (фебрильные судороги в анамнезе, неврологическая патология, врожденный порок сердца), информированное письменное согласие родителей. Из исследования исключались больные дети, получавшие одновременно парацетамол, а также пациенты, у которых наблюдалась повышенная чувствительность к нурофену.
Нурофен для детей назначался в соответствии с общепринятыми рекомендациями в разовой дозе 10 мг/кг 3-4 раза в сутки при наличии лихорадки и болевого синдрома (головной и ушной боли, болях в горле, артралгий) в течение 3-7 дней.
Ежедневно регистрировалась информация о самочувствии ребенка, на фоне приема препарата многократно измерялась температура тела. Эффективность лечения детей оценивалась в соответствии с протоколом исследования на основании динамики клинических симптомов заболевания. Для характеристики отдельных клинических симптомов использовалась балльная шкала оценок. Переносимость нурофена для детей характеризовалась наличием или отсутствием побочных эффектов в ходе лечения.
Практически у всех детей с простудой разовый прием нурофена для детей приводил к снижению температуры тела на 1-1,5°С, исчезновению болевых ощущений в зеве. У больных детей из группы риска, когда препарат назначался при температуре тела менее 39,0°С, жаропонижающий эффект от действия нурофена для детей развивался через 30 мин после его приема. В течение 1,5 ч регистрировалось приблизительно равномерное снижение температуры тела, составляющее в целом 3,9% от исходной повышенной температуры тела. Отмечено, что за 90 мин у всех детей данной группы после использования нурофена для детей температура тела снижалась до 37,0-37,2°С.
При исходной температуре тела у детей выше 39,0°С после приема нурофена наблюдалось более интенсивное, однако не столь равномерное снижение лихорадки. Так, через 30 мин после приема препарата понижение температуры тела на 1-1,5°С было отмечено у 58,3% детей, через 60 мин — у 86,1%, через 90 мин — у 94,4%. Через 120-150 мин наблюдения общий показатель падения температуры тела у 36 детей с благополучным преморбидным фоном составил 4,4% от исходной величины. Следует отметить, что детям с «белым» типом лихорадки (3 ребенка) нурофен для детей назначали в комбинации с папаверином в разовой дозе 5-10 мг в зависимости от возраста.
Положительной стороной использования нурофена для детей является довольно стойкий жаропонижающий эффект, наблюдающийся у детей. В большинстве наблюдений после купирования гипертермии субфебрилитет, или температура тела в пределах 37-37,8°С держалась на протяжении 2-3 ч (см. рис.). Повторный подъем температуры тела являлся основанием для дальнейшего использования препарата. Регулярный, строго по часам, прием нурофена для детей, как это принято при курсовом лечении, нами не практиковался.
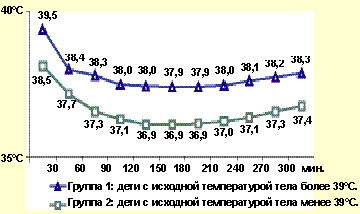 |
| Рисунок. Динамика температуры тела у детей с лихорадкой на фоне приема нурофена |
Помимо жаропонижающего, нурофен для детей оказывает и анальгетическое воздействие, что было зарегистрировано при назначении препарата детям с явлениями интоксикации (головная боль и т. д.), а также с острым катаральным средним отитом. Используя балльную шкалу оценки болевых ощущений, мы выявили, что положительные сдвиги отмечались уже через 30 мин после приема лекарственной суспензии. Обезболивающее действие нурофена для детей также весьма продолжительно и обычно составляет не менее 2,5 ч.
Проведенное нами сравнительное изучение, а также данные других авторов показали, что ибупрофен в дозе 10 мг/кг и парацетамол в дозе 15 мг/кг дают похожий обезболивающий результат — исчезают головные боли, боли в горле и артралгии. В обеих группах эффект был значительно более выражен, чем при приеме плацебо [6]. Так, у всех 6 детей с отитом, получавших нурофен для детей, отмечена положительная динамика по валидной шкале оценок.
Средний срок «курсового» использования нурофена для детей составлял 4,1+1,4 дня. По мере улучшения клинической симптоматики уменьшалось число приемов препарата, а отсутствие лихорадки и болевого синдрома служили показаниями для его отмены.
Нурофен для детей в виде суспензии хорошо переносится, препарат безопасен и обладает приятным вкусом. Следует отметить, что при кратковременном применении ибупрофена риск развития нежелательных эффектов довольно низок [10].
Таким образом, проведенные наблюдения показали высокий жаропонижающий эффект, хорошую переносимость и безопасность суспензии нурофена для детей при лечении пациентов с простудными заболеваниями на фоне гипертермического и болевого синдромов. Нурофен для детей можно использовать в педиатрической практике в качестве безрецептурной формы.
Стойкий и длительный эффект нурофена для детей позволяет признать его высокоэффективным средством лечения простудных заболеваний, сопровождающихся гипертермическим синдромом. В последние годы ибупрофен рекомендован детям в качестве одного из основных жаропонижающих средств. Следует также отметить, что антипиретики необходимо назначать детям только в том случае, если лихорадка превышает допустимый предел и ведет к нарушению функций сердечно-сосудистой, центральной нервной и других систем [5, 7].