Что такое гиперплазия желудка антрального отдела желудка
Гиперплазия
Оглавление
Под гиперплазией понимают изменение строения тканей, сопровождающееся увеличением в них количества составляющих их клеток. При этом в клеточных элементах растет количество внутренних структур. Такое разрастание тканей связано с тенденцией к ускоренному клеточному делению под действием физиологических (естественных) или патологических причин. Оно может привести к увеличению органа или его части в размере, что напоминает доброкачественную опухоль.
Гиперплазия может быть предраковым состоянием. При дальнейшем увеличении количества клеток в них появляются мутации, характерные для опухолевого роста, меняется форма. Поэтому необходимо своевременное распознавание этого процесса и лечение соответствующих заболеваний.
Классификация гиперплазии
Гиперплазии в первую очередь подвергаются клетки, которые и в норме достаточно быстро делятся. Чаще всего они выстилают слизистые оболочки (эндотелий), образуют железы (железистая гиперплазия) или входят в состав иммунной системы (лимфоидная гиперплазия).
В зависимости от распространенности патологического процесса различается очаговая гиперплазия, диффузная, а также подобные клетки могут образовывать ограниченные образования – узлы и полипы.
Примером физиологического процесса служит гиперплазия молочных желез во время беременности и грудного вскармливания. При этом разрастаются клетки, секретирующие молоко. Этот процесс обратимый, впоследствии железистая ткань постепенно сменяется жировой.
При заболевании в начальной стадии под действием патологических стимулов возникает доброкачественная гиперплазия. Она проявляется лишь увеличением количества клеток в ткани без изменения их свойств. В дальнейшем в таких клетках происходят структурные изменения, и процесс приобретает черты предракового. Так возникает, например, атипическая гиперплазия эндометрия.
Причины и признаки гиперплазии
Основные причины гиперплазии:
Гиперплазия считается естественной реакцией организма на воздействие какого-либо стимула, например, гормона. При устранении провоцирующего фактора постепенно исчезают и симптомы гиперплазии. Этим она отличается от неопластических процессов, лежащих в основе рака и доброкачественных опухолей, которые не реагируют на прекращение действия вредного фактора. Однако патологическая гиперплазия может постепенно трансформироваться в неоплазию.
Симптомы и диагностика гиперплазии
Диагноз этого состояния основан на морфологической характеристике тканей, то есть на обнаружении увеличенного количества клеток при исследовании под микроскопом. Для этого используются разные виды биопсии – мазок, соскоб с поверхности эндотелия, пункция, щипковая, браш-биопсия и так далее. При обнаружении патологических изменений ставится предварительный диагноз заболевания и проводится его дальнейшая диагностика – анализы крови на гормоны, УЗИ органов и другие необходимые исследования.
Наиболее часто встречаются такие клинические формы:
Лечение гиперплазии
Эти морфологические изменения тканей могут привести:
Лечение гиперплазии зависит от того, в каком органе она сформировалась и насколько она выражена. Например, при поражении эндометрия необходима консультация гинеколога, а сама терапия включает назначение лекарственных препаратов, выскабливание при кровотечении или другие хирургические методы.
При гиперплазии щитовидной железы может быть достаточно восстановить поступление йода в организм. Если образовавшийся узел слишком крупный и сдавливает трахею, мешает дыханию и глотанию, его удаляют хирургическим путем.
Гиперплазия простаты лечится с помощью лекарственных средств, а при их неэффективности назначается операция – резекция железы.
Определить, как лечить гиперплазию в каждом индивидуальном случае, может только врач. Народные методы в этом случае будут малоэффективны, а отсутствие своевременной помощи может стать причиной злокачественного перерождения гиперплазированных тканей.
Преимущества клиники для всей семьи «Мама Папа Я»
Сеть семейных клиник «Мама Папа Я» приглашает на обследование и лечение при гиперпластических процессах любой локализации:
Для записи на прием приглашаем позвонить по телефону, указанному на сайте, или заполнить соответствующую заявку.
Рекомендовано к прочтению:
© Сеть семейных клиник
«Мама Папа Я», 2018
Что такое гиперплазия желудка антрального отдела желудка
С 1993 г. Британским гастроэнтерологическим обществом обсуждается роль ингибиторов протонной помпы в развитии полипов фундального отдела желудка. Исследованиями продемонстрировано, что среднее время развития полипов составило 32 месяца (2,5 года). По их данным, регрессия полипов наблюдалась через 3 месяца после отмены ингибиторов протонной помпы.
Цель работы: Определить частоту трансформации слизистой оболочки желудка в виде полипов и гиперпластических состояний у больных, применявших в терапии ингибиторы протонной помпы.
Материалы и методы исследования. На базе ФКУЗ «МСЧ МВД России по Республике Мордовия» проведено клинико-инструментально-морфологическое обследование 60 больных язвенной болезнью желудка и двенадцатиперстной кишки, которые в комплексной терапии получали ингибиторы протонной помпы. Возраст исследуемых составлял от 27 до 68 лет (48,7±4,5 года).
Больным до назначения противоязвенной терапии и в ее процессе проводилась эзофагогастрофиброскопия. В исследовании использовались эзофагогастрофиброскопы японских фирм “Olympus”-Gif-E и Pentax”-PG-29P. После взятия прицельной биопсии с полипа или другой подозрительной части желудка, материал помещался в 8% раствор нейтрального формалина и транспортировался в лабораторию патологоанатомических отделений Республиканского онкологического диспансера и Республиканской клинической больницы № 4 г. Саранска для гистологического анализа. В момент исследования брались два кусочка со слизистой оболочки средней трети и антрального отдела желудка с целью изучения микрофлоры (геликобактер пилори (Нр) и дрожжеподобный мицелий). Проводились исследования общего анализа крови и ряда ее биохимических показателей.
Результаты исследования и их обсуждение.
Эндоскопическими исследованиями установлено, что на фоне противоязвенной терапии с ингибиторами протонной помпы продолжительностью более 3 месяцев у 32 (53,3 %) больных в слизистой оболочке желудка выявлены полиповидные образования, а также гиперпластические ее состояния. Гиперплазии и полипы после применения препаратов, обладающих способностью ингибировать протоновую помпу, локализовались в антральном отделе желудка. При макровизуальной оценке они были полушаровидной или щаровидной формы, разной высоты, гладкой поверхности, чаще розового цвета.
Приведем несколько примеров.
У больной К. при применении медикаментозных препаратов в сочетании с омезом более 3 месяцев, наблюдались полиповидные образования слизистой оболочки антрального отдела желудка.
У больной И. при применении омепразола более 3 месяцев также возникли полиповидные образования слизистой оболочки антрального отдела желудка.
У больной Ц. выявлен рост доброкачественного подслизистого образования антрального отдела желудка. Больная применяла омепразол в течение 2 месяцев.
У больной А. при применении омеза в течение 5 месяцев наблюдалось возникновение аденокарциномы на фоне лейкоплакии антрального отдела желудка (в аннотациях ингибиторов протонной помпы первого поколения, таких как омез, омепрозол, не указывается, что они обладают канцерогенным действием (?)).
Отметим, что в процессе обследования и лечения больных язвенной болезнью желудка или двенадцатиперстной кишки с использованием ингибиторов протонной помпы гиперпластические процессы с соответствующими морфологическими проявлениями возникали и при меньшей продолжительности терапии.
Приведем несколько примеров.
У больной М. после применения в течение двух месяцев ингибитора протонной помпы в антральном отделе желудка возникли три полиповидных образования более 1,5 см высотой. Микроскопически обнаружена гиперплазия желез.
У больной К. применение омеза в течение 8 дней (!) привело к возникновению гиперплазии и геморрагическим эрозиям антрального отдела желудка. Осложнение подтверждено гистологическими исследованиями.
Учитывая большой риск озлокачествления полипов, больным было предложено соответствующее лечение вплоть до малотравматичных эндоскопических вмешательств. Согласие только на консервативное лечение было получено у 14 пациентов.
Больным проводилось лечение с лекарственными травами – Chelidonium majus (чистотел большой) (зарегистрирован к применению Министерством Здравоохранения Российской Федерации г. Красногорск от 2001 г. № 001015/01) и Callisia fragrans (золотой ус, каллизия душистая) (ГОСТ Р 52343 – 2005, сертификат РООСRU ПК 08ВО2368 “Надежда фарм”) [6].
Научные исследования проводились при информированном согласии больного согласно с международными требованиями ВОЗ (правила GCP – Good Clinical Practice), предъявляемые к медицинским исследованиям с участием человека (Женева, 1993).
Применена следующая схема лечения: настой чистотела большого по 2 столовые ложки 3 раза в день за 40 мин до еды лежа 15 минут 3 недели, настой золотого уса 1 чайная ложка 3 раза в день за 40 мин до еды 3 недели.
Во всех случаях отмечена эффективность использованной терапии.
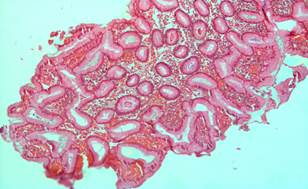
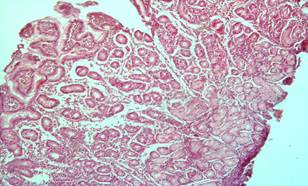
На примере больной С. диагностирован полип антрального отдела желудка (рис. 1), возникший после 2,5 месяцев после приема ингибитора протонной помпы. Микроскопически диагностирован аденоматозный полип. После комбинированного лечения с фитотерапией по указанной выше схеме полип регрессировал (рис. 2). Факт подтвержден в Онкологическом институте им. Герцена при проведении фиброгастроскопии.
Рис. 1. Фрагмент гиперпластического (аденоматозного) полипа слизистой желудка. Окраска гематоксилин эозином. × 200
Рис. 2. Фрагмент слизистой желудка с признаками гиперплазии отдельных желез, полиморфноклеточной инфильтрацией в строме. Окраска гематоксилин эозином. × 200
Отметим важный момент, подтвержденный нами многочисленными исследованиями, что у пациентов, у которых после приема ингибитора протонной помпы возникали полипы и гиперпластические состояния желудка, после их отмены регрессии не происходило (наблюдение более 1 года). Хотя, по мнению многих авторов, в том числе гастроэнтерологов, применение ингибиторов протонной помпы при язвенной болезни верхних отделов желудочно-кишечного тракта оказывает огромное значение в заживлении язвенных дефектов, а также в снятии воспалительных изменений слизистой оболочки желудка. В 2013 г. в аннотации представителя ингибиторов протонной помпы третьего поколения париета указывалось, что он обладает канцерогенным действием. В последние годы этой информации нет. По всей видимости, назначение ингибиторов протонной помпы гастроэнтерологами на западе при язвенной болезни редкое явление (это упоминается из докладов на международном конгрессе гастроэнтерологов из Германии в г. Москва). Имеется основание констатировать, что зарубежная фармация «рассчитывает» на больных РФ.
Заключение. Клинико-инструментально-лабораторно-морфологическими исследо-ваниями больных с язвенной болезнью желудка и двенадцатиперстной кишки, в терапию которых включены препараты, обладающие способностью ингибировать протонную помпу (омез или омепразол), показано, что на фоне противоязвенной терапии с ингибиторами протонной помпы продолжительностью более 3 месяцев у 32 (53,3 %) больных в слизистой оболочке желудка образуются полиповидные образования, а также гиперпластические ее состояния. Гиперплазии и полипы после применения препаратов, обладающих способностью ингибировать протонную помпу, локализовались в антральном отделе желудка. Многочисленными исследованиями показано, что у пациентов после отмены ингибиторов протонной помпы регрессии полипов и гиперпластических состояний желудка не происходило (наблюдение более года). При проведении больным терапии с лекарственными травами, такими как Chelidonium majus (чистотел большой) и Callisia fragrans (золотой ус, каллизия душистая), отмечен положительный эффект.
Рецензенты:
Смолькина А.В., д.м.н., профессор кафедры госпитальной хирургии медицинского факультета им. Т.З. Биктимирова ФГБОУ ВПО «Ульяновский государственный университет», г. Ульяновск;
Чаиркин И.Н., д.м.н., профессор кафедры нормальной и патологической анатомии ФГБОУ ВПО «Мордовский государственный университет им. Н.П. Огарёва», г. Саранск.
Современная стратегия ведения пациента с предраковыми заболеваниями желудка

Представлен обзор, обобщающий существующие международные рекомендации по ведению пациентов с атрофическим гастритом, кишечной метаплазией и дисплазией желудка. Показано, что пациенты с хроническим атрофическим гастритом или кишечной метаплазией имеют повы
The review summarize existing international recommendations for managing patients with atrophic gastritis, intestinal metaplasia and gastric dysplasia. It is shown that patients with chronic anthropic gastritis or intestinal metaplasia have an increased risk of stomach adenocarcinoma development. Helicobacter pylori eradication tends to relieve indications of chronic nonatrophic gastritis and can lead to partial regression of atrophic gastritis, and reduces the risk of stomach cancer development.
Несмотря на успехи в области диагностики и лечения, рак желудка остается серьезной проблемой в мировом масштабе, занимая шестое место по уровню заболеваемости и второе — в структуре смертности от онкологических заболеваний [1–2]. Самые высокие показатели отмечаются в странах Восточной и Центральной Азии, Латинской Америке, самые низкие — в Северной Америке. В Восточной Азии заболеваемость раком желудка составляет 32,1 на 100 000 у мужчин, 13,2 — у женщин, в Южной Корее — 57,8 и 23,5 на 100 000, в Японии 40,7 и 16,0 на 100 000 для мужчин и женщин соответственно [1–2]. Наименьшая заболеваемость наблюдается в Северной Америке и большинстве районов Африки. Так, в Соединенных Штатах Америки (5,5 на 100 000 у мужчин; 2,8 — у женщин) [1]. Россия относится к странам с умеренным риском рака желудка, наряду с Португалией, Сингапуром, Эстонией. По итогам 2018 г., согласно российской статистике, в структуре общей заболеваемости удельный вес опухолей желудка достигал 20,4 на 100 000 населения у мужчин и 8,8 — у женщин [3]. Улучшение эпидемиологической ситуации по раку желудка наблюдается, как правило, в странах, где разработаны профилактические мероприятия, высокий уровень осведомленности населения и длительное время существуют национальные программы скрининга и ведения пациентов с предраковыми заболеваниями [4].
Цель представленного обзора — обобщение существующих международных рекомендаций по ведению пациентов с атрофическим гастритом, кишечной метаплазией и дисплазией желудка.
В 2012 г. Европейским обществом гастроинтестинальной эндоскопии (ESGE), Европейской группой по изучению Helicobacter и микробиоты (EHMSG), Европейским обществом патологов (ESP) и Португальским обществом гастроинтестинальной эндоскопии (SPED) были разработаны первые международные рекомендации по лечению предраковых состояний и изменений желудка (MAPS I). В 2019 г. опубликована обновленная версия рекомендаций под названием MAPS II [4]. Данные рекомендации были представлены на рассмотрение в разных странах.
Различные формы рака имеют свои специфические характеристики, знание которых позволит оптимизировать диагностику рака желудка на ранних стадиях. Подавляющее большинство раков желудка — аденокарциномы (АК, около 90%), которые происходят из желез слизистой оболочки желудка. Аденокарциномы желудка (АКЖ) подразделяют на кардиальные и некардиальные. Выделяют два основных гистологических типа некардиальных АКЖ: диффузные и кишечные. Кардиальной формой рака желудка является некардиальная аденокарцинома кишечного типа (90% АКЖ). Последняя имеет строение опухоли, сходное с картиной рака кишки. Для них характерны отчетливые железистые структуры, состоящие из высокодифференцированного цилиндрического эпителия с развитой щеточной каемкой. Диффузный тип опухоли представлен слабо организованными группами или одиночными клетками с большим содержанием муцина (перстневидные клетки) и характеризуется диффузным инфильтративным ростом. Возможен смешанный тип — в опухоли присутствуют участки кишечного и диффузного типа [5]. Дифференцированный тип чаще встречается у пожилых мужчин и развивается медленно, тогда как диффузный тип чаще встречается у женщин более молодого возраста и имеет худший прогноз [5].
Обзор представленных рекомендаций не распространяется на наследственный/семейный диффузный рак желудка, для которого разработаны специальные рекомендации [6].
Аденокарцинома желудка кишечного типа представляет собой окончательный исход последовательности «воспаление — атрофия — метаплазия — дисплазия — карцинома», известной как каскад Корреа [7–11].
Рекомендация 1 (MAPS II). Пациенты с хроническим атрофическим гастритом или кишечной метаплазией подвержены риску развития аденокарциномы желудка (высокий уровень доказательности) [4].
Хронический атрофический гастрит и кишечную метаплазию (КМ) рассматривают как предраковые состояния, поскольку они сами по себе связаны с риском развития рака желудка и на их фоне возможно развитие дисплазии и аденокарциномы [7–11].
Рекомендация 2 (MAPS II). Гистологически подтвержденная кишечная метаплазия — наиболее надежный маркер атрофии слизистой оболочки желудка (высокий уровень доказательности) [4].
Рекомендация 3 (MAPS II). Необходимо выявлять пациентов с гастритом на поздних стадиях, т. е. с атрофией и (или) кишечной метаплазией, слизистой оболочки как антрального отдела желудка, так и тела желудка, поскольку считается, что они подвержены более высокому риску развития аденокарциномы желудка (умеренный уровень доказательности, сильная рекомендация).
Рекомендация 4 (MAPS II). Дисплазию тяжелой степени и инвазивную карциному следует рассматривать как исходы, которые необходимо предотвратить при лечении пациентов с хроническим атрофическим гастритом или кишечной метаплазией (умеренный уровень доказательности, сильная рекомендация).
Рекомендация 5 (MAPS II). У пациентов с эндоскопически определяемыми патологическими изменениями, указывающими на дисплазию легкой или тяжелой степени или карциному, следует определить стадию заболевания и начать лечение (высокий уровень доказательности, сильная рекомендация).
Рекомендация 6 (MAPS II). Эндоскопия высокого разрешения в сочетании с хромоэндоскопией более эффективна, чем эндоскопия высокого разрешения в белом свете, при диагностике предраковых состояний желудка и неопластических поражений на ранней стадии (высокий уровень доказательности).
Рекомендация 7 (MAPS II). При наличии возможности и после надлежащего обучения для диагностики предраковых состояний желудка следует применять виртуальную хромоэндоскопию с увеличением или без увеличения изображения, что позволяет выполнять контролируемую биопсию на участках атрофических и метапластических изменений, а также обеспечивает выявление неопластических поражений (умеренный уровень доказательности, сильная рекомендация).
Рекомендация 8 (MAPS II). Для надлежащего определения стадии предраковых состояний желудка первая диагностическая эндоскопия верхнего отдела желудочно-кишечного тракта должна включать взятие биопсийных образцов из желудка для определения наличия инфекции Helicobacter pylori и выявления атрофического гастрита на поздних стадиях (умеренный уровень доказательности, сильная рекомендация) [4].
Рекомендация 9 (MAPS II). Следует выполнить биопсию как минимум на двух топографических участках (по малой и большой кривизне, как в антральном отделе желудка, так и в теле желудка). Следует дополнительно выполнить биопсию видимых предполагаемых неопластических поражений (умеренный уровень доказательности, сильная рекомендация) [4].
Рекомендация 10 (MAPS II). Для выявления пациентов с гастритом на поздних стадиях можно использовать системы гистопатологического определения стадии заболевания (например, оперативную систему оценки гастрита (OLGA) и оперативную систему оценки гастрита, основанную на кишечной метаплазии (OLGIM)). Стадии III и IV могут указывать на пациентов, подверженных более высокому риску развития рака желудка [12].
Следует рассмотреть возможность выполнения дополнительной биопсии из угла желудка (умеренный уровень доказательности, слабая рекомендация). Данный подход позволяет обеспечить максимальную степень выявления пациентов с предраковыми состояниями, в особенности в случаях, когда применение хромоэндоскопии для прицельной биопсии невозможно [4].
В случае выявления патологического изменения и результатов эндоскопической оценки, указывающих на наличие дисплазии, рекомендуется проводить резекцию патологического участка без дополнительной биопсии [4].
При наличии возможности для диагностики предраковых состояний желудка следует применять виртуальную хромоэндоскопию с увеличением или без увеличения изображения, что позволяет выполнять контролируемую биопсию на участках атрофических и метапластических изменений, а также обеспечивает выявление неопластических поражений. Эндоскопия высокого разрешения в сочетании с хромоэндоскопией более эффективна, чем эндоскопия высокого разрешения в белом свете, при диагностике предраковых состояний желудка и неопластических поражений на ранней стадии. Если при такой эндоскопии высокого разрешения не выявлены патологические изменения, рекомендуется выполнить биопсию для определения стадии гастрита (если ее не выполняли ранее) и эндоскопическое наблюдение в течение от 6 месяцев (при дисплазии тяжелой степени) до 12 месяцев (при дисплазии легкой степени) [4].
Дисплазия желудка представляет собой предпоследнюю стадию последовательности желудочного канцерогенеза. Ее определяют как гистологически подтвержденные неопластические изменения эпителия без признаков тканевой инвазии, что указывает на непосредственное неопластическое предраковое изменение [13]. Всемирная организация здравоохранения подтвердила классификацию дисплазии/интраэпителиальной неоплазии [14]:
Диагноз «неопределенная дисплазия/неоплазия» не следует изначально рассматривать как безобидный, несмотря на то, что у большинства пациентов прогноз будет благоприятным. В действительности в одном из исследований было установлено, что 26,8% резецированных поражений, классифицированных как неопределенная дисплазия/неоплазия по результатам биопсии перед резекцией, фактически представляли собой неопластические поражения (5,0% — аденома и 21,8% — ранний рак желудка) [15].
Следует помнить, что даже дисплазия легкой степени может представлять собой злокачественное новообразование [16].
В случае видимых патологических изменений одной эндоскопической биопсии недостаточно для диагностики злокачественного новообразования, при наличии любого эндоскопически определяемого патологического изменения с любыми неопластическими изменениями необходимо производить его эндоскопическую резекцию[4].
Рекомендуется проверка гистологических препаратов и немедленная (в кратчайшие возможные сроки) повторная оценка с применением эндоскопии высокого разрешения и хромоэндоскопии [4].
При отсутствии эндоскопически определяемых патологических изменений у пациентов с дисплазией рекомендуется выполнять немедленную повторную оценку с применением эндоскопии высокого разрешения и хромоэндоскопии (виртуальной или с применением красителя) [4].
Пациентам с неопределенной дисплазией, дисплазией, как и с карциномой, диагностированными на основании результатов неприцельной биопсии, необходимо дообследование и лечение только в клиниках, специализирующихся на диагностике и эндоскопическом лечении рака желудка [4].
Неинвазивные методы диагностики предраковых изменений слизистой оболочки желудка
Низкий уровень пепсиногена I в сыворотке крови и (или) низкое соотношение пепсиногена I/II позволяет выявлять пациентов с атрофическим гастритом на поздних стадиях. У таких пациентов рекомендуется выполнять эндоскопию, в особенности при отрицательном результате серологического теста на H. pylori. В качестве предельных значений указывается уровень пепсиногена I
* ФГБОУ ВО МГМСУ им. А. И. Евдокимова Минздрава России, Москва
** ФГБОУ ВО ОмГМУ МЗ РФ, Омск
*** МЦ ЦБ РФ, Москва
**** ФГБОУ ВО СибГМУ Минздрава России, Томск
# ФГБОУ ВО КубГМУ Минздрава России, Краснодар
## ГБУЗ ГБ № 3 г. Сочи Минздрава КК, Сочи
### ИГМАПО — филиал ФГОУ ДПО РМАНПО Минздрава России, Иркутск
#### ФГБОУ ВО КрасГМУ им. проф. В. Ф. Войно-Ясенецкого Минздрава России, Красноярск
@ ФГБОУ ВО УрГМУ Минздрава России, Екатеринбург
@@ ФГБОУ ВО Южно-Уральский ГМУ Минздрава России, Челябинск
Современная стратегия по ведению пациента с предраковыми заболеваниями желудка/ Л. Б. Лазебник, Е. А. Лялюкова, Г. В. Белова, И. В. Долгалёв, Н. В. Корочанская, В. К. Косёнок, А. С. Лялюкова, Е. В. Онучина, М. М. Петрова, Л. В. Прохорова, А. С. Сарсенбаева
Для цитирования: Лечащий врач № 9/2019; Номера страниц в выпуске: 60-64
Теги: хронический атрофический гастрит, кишечная метаплазия, аденокарцинома желудка