Что такое гемодиализ при каких болезнях
Гемодиализ
Гемодиализ — это один из методов внепочечного очищения крови. Он основан на принципе проникновения веществ через полупроницаемую мембрану, что позволяет удалить из крови токсические вещества и продукты метаболизма. Необходимость в гемодиализе возникает при тяжелых заболеваниях почек или при поступлении в кровь большего количества токсинов, чем здоровые почки могут вывести (например, в случае отравлений).
Показания к применению
Необходимость проведения гемодиализа устанавливается врачами в зависимости от диагноза и состояния пациента.
Основные показания к проведению гемодиализа следующие:
Следует понимать, что при хронических заболеваниях почек проводить гемодиализ начинают, когда почечная недостаточность уже не поддается консервативной терапии и переходит в терминальную стадию. Гемодиализ в такой ситуации является методом поддерживающей терапии.
Принцип действия
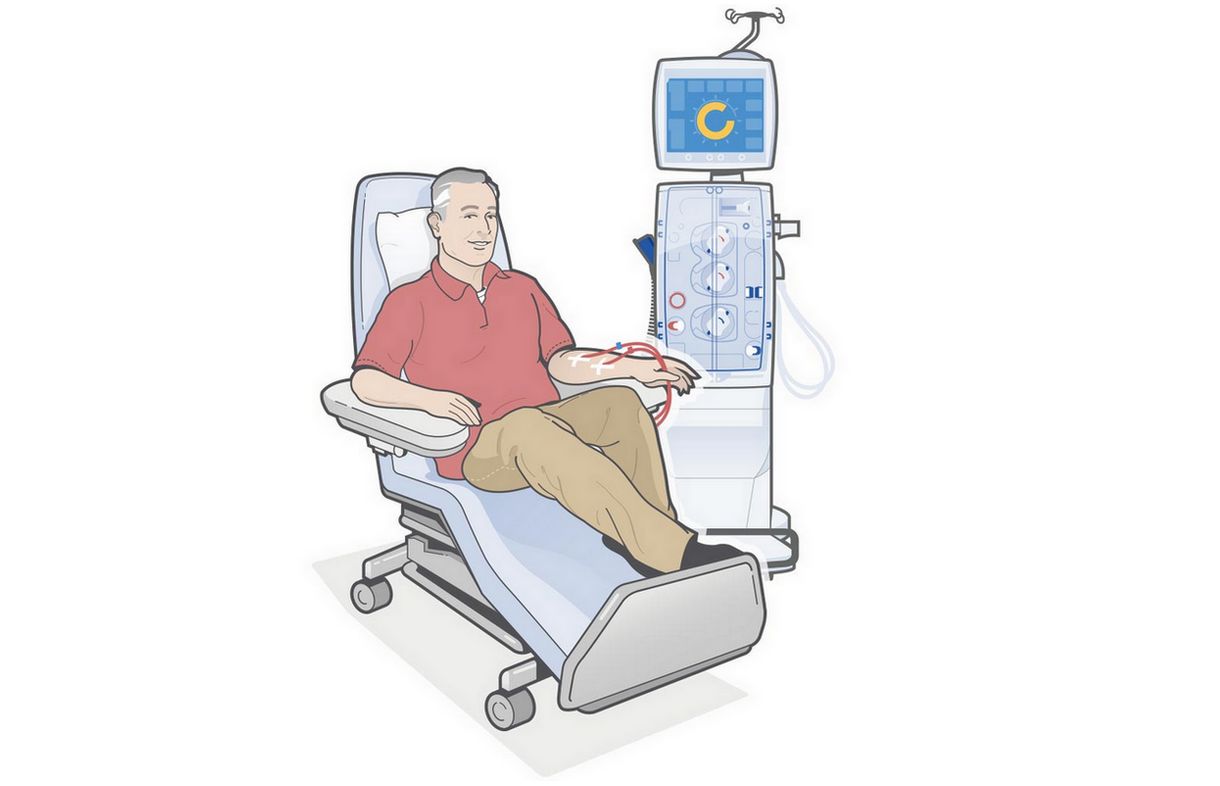
Аппараты для гемодиализа состоят из трех компонентов: устройства для подачи крови, устройства для приготовления и подачи диализирующего раствора и диализатора. Диализатор — основная часть аппарата. Важнейшим функциональным элементом его является полупроницаемая мембрана, которую изготовляют из естественных материалов на основе целлюлозы, или из синтетических материалов. Забираемая из артерии больного кровь пропускается через диализатор и находится с одной стороны от полупроницаемой мембраны, в то время как раствор, по своему электролитному составу аналогичный циркулирующей крови, накапливается с другой стороны от нее. Вода и содержащиеся в крови ненужные продукты жизнедеятельности организма и токсины фильтруются через эту мембрану. Белки, форменные элементы крови, бактерии и вещества с молекулярной массой более 30000 через мембрану не проходят. Очищенная кровь затем возвращается в организм больного через вену
Процедура гемодиализа
Перед началом процедуры диализа пациента осматривает врач, измеряет артериальное давление, пульс и температуру. Затем пациенту ставят сосудистый доступ и подключают к диализному аппарату. В ходе процедуры ведут постоянное наблюдение за состоянием больного. По окончании гемодиализа на область установки катетера накладывают асептическую повязку. Продолжительность и частоту сеансов врач определяет индивидуально для каждого пациента.
Варианты лечения
Узнайте, какая форма лечения привлекает вас, и обсудите варианты с вашим врачом
Если вам необходим диализ, вы можете выбрать свое место лечения. Для многих пациентов лечение может быть интегрировано в повседневную жизнь дома, в то время как другие предпочитают лечиться в клинике диализа.
Типы лечения
При отказе почек существует три основных типа лечения:
Все три типа лечения были успешно внедрены во всем мире.
Гемодиализ (ГД)
Лечение гемодиализом
Когда гемодиализ подходит лучше всего
Перитонеальный диализ (ПД)
Терапия перитонеального диализа
Терапию перитонеального диализа называют так, потому что кровь фильтруется в брюшине — мембране, которая выстилает полость. Перитонеальная полость хранит диализную жидкость, и фильтрация проходит через брюшину. Токсины и избыточная жидкость пересекают перитонеальную мембрану в течение заданного времени выдержки.
В брюшную полость перманентно вводится трубка или катетер. Через нее диализную жидкость подают в полость и оставляют для абсорбции загрязняющие кровь вещества. Позже жидкость сливают в мешок и заменяют свежей жидкостью. Этот процесс заполнения и слива может выполняться вручную в течение дня. Или автоматически по ночам при помощи циклера. В любом случае вам нужно будет чувствовать себя уверенным в своих силах и умело справляться с этой процедурой.
Для кого подходит перитонеальный диализ?
Трансплантация
Трансплантация почки
Трансплантация почки предполагает имплантацию здоровой почки от одного донора, живого или умершего, человеку с хроническим заболеванием почек. Получение новой почки — это не лекарство от заболевания почек, а лечение. Многие пациенты с хроническим заболеванием почек являются подходящими кандидатами на трансплантацию. Но не все.
Если вы хотите изучить трансплантацию как вариант лечения, первым шагом будет обсуждение вашей личной ситуации с вашим нефрологом. Нефролог оценивает ваше здоровье и состояние почек, прежде чем давать рекомендации. Если ваш нефролог сделает вывод, что вы — подходящий кандидат на трансплантацию, вам часто нужно будет проходить обследования и сдать анализы. Затем ваш врач может включить вас в национальный список кандидатов на трансплантацию, чтобы получить почку от умершего человека или найти совместимого живого донора.
Правильный выбор
Места терапии
Диализ можно выполнять в больнице, медицинском учреждении или в домашних условиях. Как гемодиализ, так и перитонеальный диализ могут быть выполнены либо в медицинском учреждении, либо в знакомой обстановке вашего дома. Диализ в медицинском центре дает вам уверенность в том, что врачи и сиделки будут контролировать ваши регулярные сеансы диализа, которые обычно проходят 2–3 раза в неделю в клинике. Диализ в домашних условиях дает вам возможность более гибко выполнять терапию диализом в любое удобное для вас время и в удобном для вас месте, оставляя вам больше свободного времени.
Диализ в медицинском центре
Гемодиализ в домашних условиях
После настройки и обучения терапия гемодиализом может проводиться самостоятельно в вашем собственном доме в соответствии с графиком, предписанным вашим врачом.
Перитонеальный диализ (ПД) в домашних условиях
Узнайте больше о различных формах диализа и обсудите с вашим врачом, какой из этих вариантов наиболее подходит для вас.
Ваша жизнь. Ваше лечение. Ваши варианты.
Уход за пациентами на дому
Компания Fresenius Medical Care, мировой лидер в области диализа, предлагает надежные и проверенные продукты диализа по самым высоким стандартам. Мы предлагаем следующие услуги и поддержку для пациентов на курсах домашнего лечения (в зависимости от наличия на местах и законодательства).
Часто задаваемые вопросы о диализе
Будет ли моя почка излечиваться, когда я прохожу процедуру диализа?
Диализ — это процедура, которая может заменить две самые важные функции почек: удаление избыточной воды из организма и удаление продуктов жизнедеятельности, которые накопились в крови.
Диализ — это не лекарство.
Нужно ли мне прекратить работать?
Обычно во время диализа вы можете вернуться на работу или продолжить обучение, в зависимости от вашей индивидуальной медицинской ситуации. Если вы проходите диализ в медицинском центре, вам будет предложен план лечения, который соответствует вашему графику работы или обучения. Другой альтернативой является гемодиализ или перитонеальный диализ в домашних условиях, которые обеспечивают большую гибкость в графиках.
Является ли диализ болезненным?
Во время гемодиализа вы можете почувствовать щипок во время введения каждой из игл. Есть средства для онемения кожи, которые могут помочь. В остальном диализное лечение безболезненно. В противном случае сообщите об этом работнику больницы, чтобы он это исправил.
Что я могу пить и есть, как пациент на диализе?
Вам нужно будет следовать специальной диете. Существуют разные диеты для пациентов на ПД и ГД. Спросите об этом своего нефролога.
Могу ли я заниматься спортом?
Пациенты должны принимать активное участие в спорте и участвовать в играх, так как разумная спортивная нагрузка помогает вам оставаться здоровым и чувствовать себя хорошо. В любом случае перед началом занятий спортом обратитесь за советом к врачу.
Гемодиализ. Суть метода, показания и противопоказания
1. Общие сведения
Гемодиализ – процесс искусственного, производимого вне организма очищения крови. В норме эту функцию выполняют, как известно, почки; при их отказе или выраженной хронической функциональной несостоятельности ставится вопрос о подключении к аппарату «искусственная почка». Строго говоря, на сегодняшний день аппаратная фильтрация уже не является единственным методом компенсации почечной недостаточности: разработаны и практикуются также методы перитонеального и кишечного диализа, однако ниже рассматривается именно первый, ставший уже классическим тип гемодиализа.
Со времен древнейшей медицины существовала идея о том, что исцеление некоторых (а то и всех) болезней требует очищения биологических жидкостей – крови, желчи, «флегмы» и т.д. Однако бесчисленные способы такого очищения, применявшиеся в различных культурах, не имели никакого отношения к реальным биохимическим и биофизическим процессам в организме человека. Лишь с середины ХIХ века появляются фундаментальные работы по осмотической диффузии жидкостей, ставшие отправной точкой на пути к созданию аппаратов искусственной фильтрации. Первые опыты на животных были поставлены в начале ХХ века, однако понадобилось еще около 60 лет, чтобы решить три основные проблемы гемодиализа: достижение достаточной эффективности фильтрующего элемента, создание «многоразового», используемого по мере необходимости доступа к контуру кровообращения и предотвращение коагуляции (свертывания) крови в процессе очистки.
2. Суть метода
Искусственная почка даже сегодня, на фоне неостановимой тенденции к технологической миниатюризации, представляет собой достаточно габаритное и весьма сложное устройство. Доступ в естественную гемодинамическую систему осуществляется через специальную венозно-артериальную фистулу, которая после применения аппарата закрывается до следующего цикла гемодиализа. Необходимую скорость потока крови обеспечивает прецизионная насосная станция с электронным манометрическим контролем, средствами изоляции крови от воздуха, устройством контролируемой подачи антикоагулянта и т.д. Собственно фильтрация осуществляется в многослойной осмотической мембране, пропускающей жизненно важные компоненты крови и задерживающей отработанные, вредоносные, шлаковые соединения. Состав гемодиалитического раствора подбирается с таким расчетом, чтобы в ходе процедуры восстанавливался природный кислотно-щелочной и электролитный баланс.
Несмотря на значительную методологическую и технологическую сложность процесса, для самого пациента процедура гемодиализа в настоящее время вполне терпима – настолько, что человек может читать, работать с компьютером и т.д. Возможные дискомфортные ощущения в большинстве случаев ограничены чувством слабости, тошноты и т.п., однако данная симптоматика по мере необходимости легко купируется гемодиализной бригадой.
Разработаны различные методики гемодиализа, применяемые в тех или иных клинических ситуациях. По показаниям производится стационарный, амбулаторный и домашний гемодиализ. Последний режим искусственной фильтрации вполне допустим, технически возможен (компактные портативные аппараты «искусственная почка» сегодня производятся серийно), а в ряде случаев и предпочтителен, однако здесь сказывается один из главных недостатков метода: очень высокая стоимость, кардинально снизить которую пока не удается.
Периодичность, интенсивность и продолжительность гемодиализа назначается, разумеется, в строго индивидуальном порядке, однако более-менее стандартной можно считать частоту 3 раза в неделю по 2-4 часа (в домашних условиях гемодиализ производится, как правило, несколько чаще).
3. Показания и противопоказания
Общим критерием жизненной необходимости гемодиализа является функционирование почек на уровне не более 15% от естественной нормы. К столь грубой почечной недостаточности приводят многие хронические нефрологические заболевания (гломерулонефрит, ишемическая нефропатия и пр.), однако показания к искусственной фильтрации крови возникают и в случаях острой почечной недостаточности – например, при тяжелых интоксикациях (в т.ч. медикаментозных), грубых нарушениях электролитного баланса, выраженных локальных и генерализованных отеках, уремии и т.п.
Следует понимать, что в случаях хронической прогрессирующей почечной недостаточности гемодиализ выступает лишь паллиативной, симптоматической, временной мерой; в подобных ситуациях его целью является поддержание жизнеспособности организма (и, по возможности, обеспечение приемлемого качества жизни) в ожидании донорского материала для трансплантации почек.
Противопоказания
Аппараты «искусственная почка» постоянно и интенсивно совершенствуются. Вместе с тем, очевидно, что такого рода вмешательство в сложнейшие природные процессы по определению не может быть абсолютно безопасным и безвредным. При назначении гемодиализа всегда приходится учитывать риск возможных осложнений со стороны сердечно-сосудистой, кроветворной, нервной систем, что обусловливает ряд абсолютных противопоказаний к этой процедуре. Так, гемодиализ не назначают лицам старше 80 лет (для пациентов с сахарным диабетом возрастной предел – 70 лет), больным с хроническими гепатитами, инкурабельными онкологическими процессами, легочной и сердечной недостаточностью (особенно с инфарктом в анамнезе), заболеваниями крови, психическими расстройствами. Существует также ряд относительных противопоказаний (выраженная гипотония, риск внутренней геморрагии, туберкулез и пр.).
4. Эффективность и прогноз
Как указано выше, методология и аппаратное обеспечение гемодиализа продолжают развиваться; в силу достигаемого терапевтического эффекта, на сегодняшний день эта процедура является уже рутинной для большинства специализированных нефрологических центров. Вместе с тем, какие-либо усреднения в данном случае едва ли корректны, поскольку реальные клинические ситуации слишком многообразны и зависимы от множества индивидуальных факторов (в частности, от соблюдения пациентом строгой диеты, особого режима суточного потребления жидкости и других врачебных предписаний). В западной литературе, однако, приводятся данные об успешном долгосрочном применении аппаратов «искусственная почка» – общая продолжительность курсов гемодиализа может достигать 30-50 лет.
Гемодиализ: показания и особенности проведения процедуры
Нефролог, Терапевт, Ревматолог, Кардиолог
Врач-нефролог медцентра «Надежда», Родин Игорь Николаевич, рассказывает об особенностях проведения гемодиализа.
Гемодиализ — это метод заместительной почечной терапии, основанный на законах физики обратного осмоса. Суть метода заключается в том, что из организма больного удаляется до 5000 различных токсических веществ, которые накапливаются в крови при почечной недостаточности. В норме, если почки здоровы, вся эта гамма веществ выводится с мочой.
Нормальные показателя креатинина крови — от 60 до 100 мкмоль/л. Этот показатель является универсальным маркером функционального состояния почек. При таком уровне креатинина считается, что почки абсолютно здоровы. Когда в силу ряда заболеваний, нефроны повреждаются (всего в организме человека до 2 млн нефронов), из общего количества остается всего 250000 функционирующих нефронов. Врачи-нефрологи говорят, что наступает дебют почечной недостаточности, уровень креатинина повышается выше 110-120 мкмоль/л.
— Когда применять гемодиализ?
Гемодиализ применяют, когда уровень креатинина повышается до 500-600 мкмоль/л. В организме происходят существенные гомеостатические изменения, накапливается калий, возникает гиперкалиемия, накапливается в избытке жидкость, возникает метаболический ацидоз. В норме с мочой выводятся ионы водорода. В этой ситуации они перестают выводиться, возникает серьезное закисление организма, накапливается весь спектр уремических токсинов (их до 5000 различных наименований). Среди них различают низкомолекулярные токсины с молекулярной массой до 1000 и менее 1000 Da — вода, калий, магний, натрий, хлор и другие ионы, такие как мочевина, креатинин, индолы, скатолы и прочее.
Среднемолекулярная группа веществ — до 2000-2500 Da; высокомолекулярные — это осколки белков, состоящие из аминокислот, осколки гормонов, которые тоже выводятся почками из нашего организма. Высокомолекулярные — с молекулярной массой до 3000 Da и выше. Все эти вещества, комбинированно накапливаясь в организме, вызывают клинические проявления почечной недостаточности. На сегодняшний день универсального уремического токсина не найдено, то есть ученые различных специальностей до сих пор не определили, какое же вещество вызывает клинические проявления почечной недостаточности. На эту роль, по данным американских и английских исследователей, претендует в большей степени паратгормон (паратиреоидный), который также накапливается в крови больных. Его уровень можно отслеживать в зависимости от величины, при почечной недостаточности он начинает повышаться.
— Какие клинические проявления почечной недостаточности?
Наиболее ранние — слабость, вялость, быстрая утомляемость, нарушения сна (бессонница), у ряда больных возможна тошнота, в более тяжелых случаях — рвота. По мере нарастания интоксикации у ряда больных в 1 стадии анемии нет, а во 2-ой стадии у 20 % пациентов возникает анемия, снижается уровень гемоглобина и число эритроцитов в единице объема крови. В более тяжелой стадии почечной недостаточности в 3-ю и в 4-ю, терминальную, у всех больных поголовно имеет место анемия, высокое артериальное давление и возможны признаки нарушения функций жизненно важных органов.
Наблюдается расширение камер сердца, так называемая дилатационная уремическая кардиомиопатия со снижением сократимости миокарда, снижением фракции выброса и развитием достаточно тяжелой сердечной недостаточности, от которой больные могут погибать. Нарушается работа нервной системы — возникает энцефалопатия, уремическая полинейроэнцефалопатия, которая проявляется нарушением координации движений, возникают парестезии — необычные ощущения в виде зуда, мурашек, онемения конечностей, так называемые беспокойные ноги.
Наблюдаются тяжелые повреждения желудочно-кишечного тракта, которые сводятся к появлению эрозий на поверхности желудка и 12-перстной кишки, слизистая желудочно-кишечного тракта компенсаторно пытается вывести все эти токсины, которые не выводятся почками и при этом возникают некрозы слизистой, десквамация эпителия и эрозивные кровотечения, поэтому очень грозный симптом в терминальной стадии — это желудочно-кишечные кровотечения, от которых пациенты могут погибнуть. Страдает печень как паренхиматозный орган, может развиваться так называемая уремическая гепатопатия, которая может сопровождаться повышением уровня трансаминаз.
В некоторых случаях может повышаться даже билирубин — клиническая картина напоминает паренхиматозную желтуху, но это в тяжелых случаях. Гемодиализ — один из основных методов заместительной почечной терапии. Он позволяет убрать все токсины, которые накапливаются в крови у больного с почечной недостаточностью, скоррегировать водно-электролитный, кислотный обмен, таким образом привести больного в состояние так называемой субуремии. В качестве почечной заместительной терапии применяются еще такие методы, как перитонеальный диализ и трансплантация почки. Они не менее эффективны, но гемодиализ наиболее просто организовать в начале лечения. Все вышеназванные методы заместительной терапии взаимозаменяемые. Если невозможно провести гемодиализ, больному организуют перитонеальный диализ. У ряда больных, если это возможно, выполняется трансплантация трупной почки или трансплантация родственной почки.
Ваш запит успішно відправлено!
У найближчий час з Вами зв’яжеться специаліст
call-центра і уточнить всі питання.
— Вы говорите, если невозможно. А когда невозможно провести гемодиализ?
Гемодиализ — это метод, который требует свободный доступ крови. Для проведения гемодиализа надо обеспечить сосудистый доступ, в остром случае, если нужно сегодня провести диализ больному, ставится специальный гемодиализный сет, подключичный катетер или яремный катетер, через который врач берет кровь для проведения диализа. За сеанс диализа через аппарат искусственной почки прокачивается масса крови, сопоставимая с весом тела пациента (если человек весит 70 кг., значит, 70 л крови, если 100 кг., то 100 л крови). Скорость кровотока в диализном катетере — 300-400 мл крови в минуту. Если вы не обеспечите такой доступ для забора крови, значит, диализ будет неэффективным, и состояние больного будет продолжать ухудшаться.
Доступ крови для проведения диализа — это подключичный диализный катетер или яремный диализный катетер (временный доступ). Такой катетер может функционировать месяц, максимум полтора-два. Потом его надо удалять, поскольку туннель, в котором стоит катетер инфицируется. На коже обитают сапрофитные бактерии, патогенные бактерии. Попадая в этот тоннель, они вызывают воспаление и нагноение. При несвоевременном удалении такого инфицированного катетера у больного может развиться сепсис, и это может привести к гибели больного. Поэтому долго катетер выдерживать нельзя.
Современная медицина нашла выход, как преодолеть эти осложнения, поэтому был предложен другой сосудистый постоянный доступ —так называемая фистула. Она накладывается на предплечье левой или правой руки, обычно используется рука менее функциональная. Если сосуды не повреждены, между лучевой артерией руки и одной из вен предплечья в анатомической табакерке делается анастомоз между лучевой артерией и веной предплечья. Благодаря этому соустью или анастомозу артериальная кровь из лучевой артерии попадает в вены предплечья, вены предплечья расширяются, поскольку в артериях скорость кровотока огромная, гораздо больше, чем в венах. Вены расширяются и становятся для пункции доступны толстой иглой. Диаметр иглы, так называемой фистульной иглы, которая используется для этих целей — 1,5-1,8 мм. Вот такая игла позволяет забирать кровь со скоростью до 500 мл в минуту. После наложения анастомоза рана зашивается наглухо, проходит где-то месяц для формирования фистулы, набухания вен, и только после этого надо пунктировать сосуд и брать кровь для проведения диализа. Пока созревает фистула, врачи-нефрологи используют временный доступ с помощью диализного сета подключичного или яремного.
— А могут быть какие-то последствия после проведения диализа?
После проведения диализа последствия сводятся к улучшению состояния больного. В процессе диализа врач решает вопрос забора избыточной жидкости. Из организма больного можно забирать 2-3-4, по показаниям 6 литров жидкости. Все пациенты после проведенного гемодиализа худеют на 5-6 кг. Многие больные, которые лечатся диализом, не справляют нужду, то есть воду не выводят. В междиализный период они пьют воду чай и кушают первое блюдо, водосодержащие продукты, овощи, фрукты, поэтому вода накапливается в организме. Все больные взвешиваются, определяется сухой вес (вес больного без жидкости), затем на диализе больной приводится к сухому весу.
Кроме того, периодически контролируются показатели уремической интоксикации по уровню креатинина, ведя диализ, врач снижает креатинин после диализа до субуремических цифр (до 300мкмоль/л). До нормы не снижаем, потому что длительность диализа в таком случае должна быть увеличена до 5 и более часов. Но все-равно это бессмысленно, поскольку буквально через какой-то час после диализа начинается выброс тех токсинов, которые остались в клетках, в общий кровоток, уровень токсинов в крови тут же возрастает. То есть суть диализа заключается в том, что токсины выбираются все из крови, но они равномерно распределены между кровью и цитозолем, содержимым клетки. В целом уровень интоксикации конечно уменьшается. Для проведения диализа используется примерно 150-180 л диализного раствора, мало того, что 70-80 л и более крови прокачивается, используется диализный раствор.
— В чем заключается суть метода?
Суть метода заключается в том, что кровь течет по специальному диализатору, состоящему из пучка капилляров, а по периферии этого пучка капилляров течет диализный раствор. Поскольку капилляры имеют полупроницаемые поры, все токсины и лишняя вода выходят в диализный раствор. Таким образом, эти токсины уходят в диализный раствор и удаляются безвозвратно из организма, а кровь циркулирует по замкнутому контуру.
— А детям можно проводить процедуру?
Детям по показаниям — да, но для детей, поскольку у них очень тонкие сосуды, в большей степени применяют перитонеальный диализ. Дети лучше переносят эту процедуру, поскольку укол иглой и формирование самой фистулы у них крайне затруднительно из-за особенностей сосудов.
— То есть только по крайним показаниям будут проводить гемодиализ?
Вследствие длительного использования перитонеального диализа возникает фиброз брюшины, ее утолщение, тогда брюшина теряет диффузабельные свойства, то есть способность пропускать уремические токсины, и метод перестает работать. Суть перитонеального диализа заключается в том, что в брюшную полость вливают специальный диализный раствор в объеме 2 л, а поскольку в растворе токсинов нет, через брюшину идет диффузия в этот раствор всех токсинов, потом раствор сливают и заливают свежую порцию.
— Сливают как?
Сливают в окружающую среду. Специальный пакет. Суть метода заключается в том, что используется два пакета: один сливной, один заливной. Сливной позволяет слить содержащийся перитонеальный раствор, уже насыщенный уремическими токсинами в пакет и после промывания заливается свежая порция на 4-6 часов. В некоторых случаях используются специальные циклеры, которые в ночной период времени самостоятельно заливают в брюшную полость раствор и сливают. И заливается в брюшную полость спящего больного до 10-12 л за ночь раствора, который потом сливается и уже с сухой брюшной полостью, так называемой, больной идет на работу или занимается своими повседневными обязанностями.
— Я так понимаю, трансплантация почки применяется в более серьезных ситуациях?
Трансплантация почки в настоящее время является на самом деле рутинным методом лечения. Единственная проблема в трансплантации — это отсутствие трансплантата. Задача — найти подходящий трансплантат и пересадить. Сама методика трансплантации она уже отработана до мелочей, и хирург средней руки легко может ее провести. Задача в нашей стране — отсутствие адекватного закона, регулирующего вопросы донорства, поэтому в настоящее время выполняется исключительно родственная трансплантация.
— Если почку забирают, через какое время ее нужно пересадить?
Почка может быть законсервирована в специальных растворах до 3-х суток. В настоящее время в силу появления эффективных иммуносупресивных препаратов, которые подавляют иммунитет и не позволяют почке отторгнуться, спектр показателей, ограничивающих трансплантацию, сузился. Важны только группа крови и Cross-Match (кросс-матч) тест. Раньше занимались нефрологи типированием по HLA системе, подбирался наиболее благоприятный фенотип. Сейчас этим нигде в мире не занимаются, подбирают по группе крови и по кросс-матч тесту.