Что такое гдн при беременности расшифровка узи
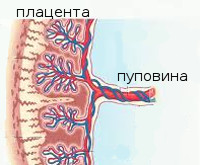
Нарушение маточно-плацентарного кровотока
Нарушение маточно-плацентарного кровотока – симптомокомплекс, развивающийся во время беременности вследствие расстройства функций плаценты или происходящих в ее строении морфологических изменений. Со стороны матери клиника может отсутствовать. На фоне акушерской патологии возникает гипоксия плода, проявляющаяся учащением или замедлением сердечных сокращений, снижением активности. Диагностика нарушений маточно-плацентарного кровотока осуществляется посредством УЗИ, КТГ, допплерометрии. Лечение проводится в стационаре консервативным путем с использованием препаратов, улучшающих гемодинамику в сосудах плаценты.
Общие сведения
Нарушение маточно-плацентарного кровотока – акушерская патология, возникающая вследствие расстройства функций гемодинамики в системе «женщина-плацента-ребенок». Диагностируется такая аномалия примерно у 4% беременных. В 25% случаев заболевание развивается на фоне уже имеющихся экстрагенитальных заболеваний пациентки. Нарушение маточно-плацентарного кровотока представляет угрозу для здоровья и жизни плода, поскольку может приводить к недостаточному поступлению питательных веществ, что осложняется задержкой внутриутробного развития, гипоксией и даже возможной гибелью ребенка.
Опасность нарушения маточно-плацентарного кровотока зависит от выраженности и продолжительности существования данной акушерской патологии. Чем меньше питательных веществ поступает к ребенку, тем выше вероятность формирования отклонений. По статистике, около 85% новорожденных, подверженных такой патологии, появляются на свет с признаками гипоксии или врожденными аномалиями различной степени выраженности. Нарушение маточно-плацентарного кровотока способно возникать на разных этапах беременности, чаще всего оно диагностируется во 2-3 триместре вынашивания. Расстройство гемодинамики, развившееся до 16 недель, нередко заканчивается самопроизвольными выкидышами.
Причины нарушения маточно-плацентарного кровотока
Нарушение маточно-плацентарного кровотока развивается вследствие неправильного формирования ворсинчатого слоя плодных оболочек еще в период закладки плаценты или в результате влияния на организм матери неблагоприятных факторов, становящихся причиной расстройства гемодинамики в нормальной плаценте. Патогенез заболевания заключается в неполноценной маточно-плацентарной перфузии, приводящей к недостаточному поступлению кислорода к плоду. Как следствие, нарушение маточно-плацентарного кровотока запускает механизм гипоксических изменений, способствующих задержке развития плода.
Спровоцировать нарушение маточно-плацентарного кровотока могут эндогенные и экзогенные причины. К первой группе относятся факторы, влияющие изнутри организма будущей матери. Риск развития патологии наблюдается при наличии у женщины сахарного диабета, заболеваний почек, сердца и сосудов, на фоне дисфункции щитовидной железы. Формированию нарушения маточно-плацентарного кровотока способствует отягощенный акушерский анамнез – поздний гестоз, угрозы прерывания, множественные аборты и выкидыши, доброкачественные опухоли матки. Высокий риск расстройства гемодинамики наблюдается на фоне беременности с резус-конфликтом, а также, если пациентка страдала бесплодием.
Нарушение маточно-плацентарного кровотока нередко развивается на фоне генетических нарушений у плода и при наличии врожденных пороков репродуктивной системы матери (при двурогой или седловидной матке, перегородках в полости органа). Вероятность возникновения акушерской патологии существует и при половых инфекциях, а также, если больная перенесла вирусные заболевания, к примеру, грипп, ОРВИ. К экзогенным факторам, способствующим нарушению маточно-плацентарного кровотока относится работа на вредных производствах, употребление наркотиков и алкоголя, курение. Неблагоприятным образом сказывается и нерациональное питание. В группу риска по развитию нарушения маточно-плацентарного кровотока входят женщины в возрасте до 18 и старше 35 лет. Риск аномальной гемодинамики присутствует при постоянных стрессах, интенсивных физических нагрузках.
Классификация нарушения маточно-плацентарного кровотока
В зависимости от локализации патологических изменений в акушерстве различают несколько степеней тяжести нарушения маточно-плацентарного кровотока:
Учитывая срок гестации, на котором происходит нарушение маточно-плацентарного кровотока, можно выделить следующие виды патологии:
Симптомы нарушения маточно-плацентарного кровотока
Клинические проявления нарушения маточно-плацентарного кровотока зависят от выраженности акушерской аномалии. Со стороны матери патологические признаки наблюдаются не всегда. У пациентки может развиться гестоз, нередко присутствует угроза выкидыша или преждевременных родов, что сопровождается болью в животе и в области паха. Возможно появление кровянистой слизи из половых путей. На фоне нарушения маточно-плацентарного кровотока происходит активизация деятельности условно-патогенной флоры, нередко возникают кольпиты. Это осложнение нарушения маточно-плацентарного кровотока может стать причиной внутриутробного инфицирования плода.
Нарушение маточно-плацентарного кровотока более выражено со стороны ребенка. Заподозрить признаки гипоксии плода в ряде случаев может сама пациентка. Патологическое состояние проявляется снижением двигательной активности ребенка. В ходе осмотра акушер-гинеколог выявляет учащение или уменьшение частоты сердечных сокращений у малыша, что также является достоверным признаком нарушения маточно-плацентарного кровотока. Недостаток питательных компонентов способен вызвать преждевременную отслойку плаценты. При этом состояние женщины и плода стремительно ухудшается, возможно возникновение угрозы для жизни.
Диагностика и лечение нарушения маточно-плацентарного кровотока
Выявить нарушение маточно-плацентарного кровотока можно в ходе УЗИ. О наличии акушерской патологии свидетельствуют патологии плаценты и внутриутробная задержка развития плода, проявляющаяся несоответствием размеров анатомических частей сроку гестации. Оценить степень нарушения маточно-плацентарного кровотока удается с помощью допплерографии. Для оценки функциональности сердечно-сосудистой системы ребенка используется КТГ. Характерным признаком является тахикардия или брадикардия, возникшая на фоне гипоксии.
Лечение нарушения маточно-плацентарного кровотока проводится в условиях стационара. Больной показан постельный режим, исключение стрессов и интенсивных физических нагрузок. Консервативная терапия заключается в использовании препаратов для купирования нарушений маточно-плацентарного кровотока и улучшения оксигенации плода. Также используются антиагреганты и средства, улучшающие питание тканей головного мозга. При нарушении маточно-плацентарного кровотока показано употребление витаминов, блокаторов кальциевых каналов. Последние применяются для устранения гипертонуса матки.
При нарушении маточно-плацентарного кровотока все усилия специалистов направлены на продление ведения беременности до 37-38 недель. При условии достаточной эффективности медикаментозной терапии через 4 недели пациентку переводят на амбулаторное лечение. Если справиться с признаками нарушения маточно-плацентарного кровотока не удается и состояние плода продолжает ухудшаться, осуществляют преждевременное родоразрешение методом экстренного кесарева сечения. Если беременность удалось доносить до 38 недель, роды могут происходить естественным путем. Во втором периоде показано использование вакуум-экстракции плода или наложение акушерских щипцов. В случае развития нарушения маточно-плацентарного кровотока на фоне других заболеваний у матери осуществляется плановое кесарево сечение в сроке 38 недель.
Прогноз и профилактика нарушения маточно-плацентарного кровотока
Своевременное лечение нарушения маточно-плацентарного кровотока позволяет женщине продлить беременность до 37 недель гестации и родить абсолютно здорового младенца. При первичной форме патологии возможна внутриутробная гибель плода или самопроизвольный выкидыш. Профилактика нарушения маточно-плацентарного кровотока состоит в устранении экстрагенитальных патологий еще до момента зачатия, ранней постановке на учет к акушеру-гинекологу и выполнении всех его рекомендаций. Беременная должна придерживаться рационального питания, отказаться от вредных привычек, стрессов и тяжелой физической работы. Уменьшить вероятность развития нарушения маточно-плацентарного кровотока позволяет также исключение контактов с возможными источниками инфекций.
Допплерометрия плода
Что такое допплерометрия при беременности
Допплерометрия – это оценка состояния кровотока в сосудах, обеспечивающих питание плода во время беременности. Исследование проводится с помощью ультразвукового аппарата. Благодаря данной методике, врач может выявить патологии кровоснабжения плода, препятствующие адекватному его росту.
Чем допплерометрия отличается от УЗИ
Схема проведения допплеровской диагностики схожа с ультразвуковым сканированием. На кожу пациентки наносится специальный медиагель, после чего врач водит устройством по животу. Разница только в том, что во время допплерометрии используется специальный режим (цветное допплеровское картирование). Таким режимом обеспечен любой аппарат УЗИ. На экране акушер-гинеколог видит не картинку и плод, как при ультразвуке, и измеряет скорость движения крови в сосудах плаценты и матки пуповины и в сосудах плода. Скорость кровотока показывается на мониторе в виде кривых.
Кардиотокография
Эти методы дополняют друг друга.
Особенности проведения допплерометии при беременности
Накануне процедуры не нужно соблюдать особую диету. Допплерометрия будет информативна и без специальных подготовительных мер.
Показания к назначению допплерометрии
Процедура может быть назначена при несоответствии параметров тела плода при измерении при УЗИ скринингах, для прогнозирования развития осложнений при скрининговых исследованиях. Это основные показания к проведению данного исследования. Кроме того, допплерометрия рекомендуется беременным пациенткам при:
Помимо всего прочего, допплерометрия выполняется по желанию пациентки. Это можно сделать в любом из филиалов сети клиник «Медок».
Сроки проведения допплерометрии
Плановая диагностика показана на сроках в 11-14 и 19-21 недели и 32-33 недели. В это время плод, сосуды плаценты и матки уже достаточно сформированы. По показаниям допплерометрия может быть проведена позже указанных сроков.
Вредна ли допплерометрия
Обследование основано на оценке частоты шумов, отраженных от движения кровотока в сосудах. Как и ультразвуковое исследование, допплер безопасен для здоровья матери и будущего ребенка. В течение всей беременности процедура может назначаться несколько раз, в том числе по назначению врача.
Что показывает допплерометрическое исследование маточно–плацентарного и плодово-плацентарного кровотоков?
Диагностика позволяет доктору оценить кровоток в важных сосудах при беременности. Во время сканирования врач смотрит скорость кровотока по следующим сосудам:
Для того, чтобы поставить точный диагноз, врач должен обследовать все вышеуказанные сосуды.
При скрининговых исследованиях, возможно, комбинированная оценка риска развития осложнений у матери и у плода (преэклампсии и задержки роста плода), что позволяет профилактировать данные осложнения.
При более поздних сроках, позволяет выбрать сроки и методы родоразрешения.
Определение синдрома Дауна на УЗИ во время беременности
На протяжении всего срока вынашивания ребенка женщина должна пройти трехкратное скрининговое ультразвуковое исследование, которое поможет оценить состояние здоровья самой женщины, будущего ребенка, а также на ранних сроках диагностировать врожденные отклонения в развитии. Синдром Дауна на УЗИ при беременности диагностируется с точностью до 90%. Во время ультразвукового исследования диагност сможет выявить все признаки тяжелых генетических аномалий уже во время первого и второго скрининга. В Международной клинике Гемостаза каждая беременная может пройти УЗИ на синдром Дауна при беременности и сразу же получить результаты исследования на руки. Наши врачи проконсультируют по всем интересующим вопросам, при необходимости назначат дополнительную диагностику, чтобы подтвердить или опровергнуть диагноз.
Что такое синдром Дауна
Синдром Дауна является одной из самых часто диагностируемых хромосомных патологий. Аномалии внутриутробного развития обусловлены спонтанной хромосомной мутацией, при которой в 21 паре возникает одна лишняя хромосома.
Каждая клетка человеческого тела состоит из ядра и оболочки. В каждом ядре содержится генетический материал, обуславливающий вид и функции как отдельной клетки, так и всего организма. У человека двадцать пять тысяч генов собраны в двадцать три пары хромосом. Каждая пара включает 2 хромосомы. У людей с диагнозом синдром Дауна в двадцать первой паре присутствует третья лишняя хромосома, которая вызывает у человека характерные внешние признаки нарушения:
плоское лицо и затылок.
Кроме внешних характеристик, дети с синдромом Дауна отличаются отставанием в умственном развитии, имеют слабый иммунитет, из-за чего сильно подвержены различным инфекционным заболеваниям.
Почему рождаются дети с синдромом Дауна
От развития у плода синдрома Дауна не застрахована ни одна пара. Эта генетическая аномалия возникает спонтанно. Она никак не зависит от физического и психического здоровья родителей. Однако женщины в возрасте 18 – 35 лет имеют больше шансов родить здорового малыша. Учеными было доказано, что у женщин, забеременевшим после 35 лет риск развития хромосомной мутации намного больше, чем в более молодом возрасте. Связано это со старением яйцеклеток. Еще одной причиной, встречающейся очень редко, является наследственная предрасположенность. Если в семье есть родственники с синдромом Дауна, шансы родить нездорового малыша существенно увеличиваются. Кроме этого, врачи отследили связь между возрастом бабушки, которая родила дочь и шансом получить внука с генетической аномалией. Чем старше была бабушка на момент рождения дочки, тем выше риск появления на свет внуков в лишней 21 хромосомой. Немаловажную роль играет возраст отца. В группу риска зачать больного малыша входят мужчины старше 45 лет.
Требования к проведению исследования
УЗИ на синдром Дауна при беременности является обязательной скрининговой процедурой. Если беременность протекает без осложнений и другие результаты анализов не вызывают у врача подозрений, ультразвуковое обследование назначают по одному разу в каждом триместре.
Осложненное течение беременности требует более тщательного контроля за состоянием будущей матери и ребенка, поэтому гинеколог может назначать дополнительные процедуры УЗИ, чтобы тщательно отслеживать динамику. Будущим мамам не стоит переживать, что ультразвук навредит плоду. УЗИ абсолютно безопасная процедура, которая не оказывает лучевой нагрузки на организм и не сказывается на развитии малыша. Диагностика осуществляется трансабдоминальным методом, поэтому никакого дискомфорта во время исследования женщина не испытает.
Диагностика первого триместра
Первое УЗИ плода проводится в период с 11 по 14 неделю. Помимо ультразвукового обследования женщина должна сдать анализ крови на ХГЧ. Только комплексная диагностика поможет провести качественный скрининг и исключить любые аномалии развития.
Во время УЗИ врач оценивает следующие показатели плода:
толщина воротникового пространства;
частота сокращений сердца.
Если результаты ультразвукового скрининга не соответствуют общепринятым нормам, женщине назначается повторное, более углубленное диагностическое исследование.
Сканирование во втором триместре
Повторное УЗИ во втором триместре проводится до 20-й недели. Во время скрининга врач оценивает такие параметры плода:
соответствие развития внутренних органов и скелета текущим срокам;
размер и строение внутренних органов.
Во втором триместре на УЗИ хорошо визуализируются врожденные пороки сердца, аномалии строения мочевого пузыря, головного мозга. Также анализу подлежат 3 показателя крови:
Расшифровка результатов
Признаки, свидетельствующие о том, что у плода есть хромосомные аномалии:
Толщина воротникового пространства превышает 2,8 мм. Это указывает на то, что объем жидкости, скапливающейся в подкожной складке в области шеи, превышает нормальные значения. На УЗИ складка имеет белый цвет, а жидкость под ней выглядит темнее.
Отсутствие или маленький размер носовой кости. Этот признак указывает на синдром Дауна.
Короткая верхняя челюсть.
Частота сердечных сокращений превышает допустимые нормы, пороки сердца.
Аномалии развития опорно-двигательного аппарата, патологии внутренних органов, несформировавшиеся ушные раковины – все эти признаки являются характерными для хромосомной аномалии развития.
Стоимость УЗИ диагностики на выявление синдрома Дауна
Средняя стоимость УЗИ на выявление синдрома Дауна колеблется в диапазоне 1500 – 2500 рублей.
Чтобы получить подробную консультацию и записаться к специалисту, свяжитесь с нами по телефону +7 (495) 125-06-13 или заполните онлайн-форму на сайте. Как только наши менеджеры увидят ваш запрос, они сразу перезвонят и ответят на все интересующие вопросы.
Батинская Н.П. УЛЬТРАЗВУКОВАЯ ДИАГНОСТИКА ЗАДЕРЖКИ ВНУТРИУТРОБНОГО РАЗВИТИЯ ПЛОДА
Диагноз задержки внутриутробного развития плода (ЗВРП) является одним из самых сложных в акушерстве. По данным литературы почти 60% случаев ЗВРП клиническими методами не выявляется. С внедрением в акушерскую практику современных методов оценки развития и состояния плода, таких как эхография, допплерография фетоплацентарной системы, кардиотокография (КТГ), диагностика ЗВРП значительно улучшилась [1].
Эхографическое исследование позволяет не только исключить большинство структурных аномалий, но и судить о физическом развитии плода по соответствию фетометрических данных гестационному сроку. Кроме того, важное значение в оценке фетоплацентарной системы имеют данные о структуре и степени зрелости плаценты, а также о количестве вод. С помощью КТГ можно получить сведения о функциональном состоянии плода и его компенсаторных возможностях. Допплерография позволяет оценить плодово-маточно-плацентарный кровоток, степень тяжести его нарушения и прогнозировать ЗВРП.
В клинической практике большое значение имеет выделение двух форм ЗВРП: симметричной и асимметричной, поскольку они отличаются этиологическими факторами, сроками возникновения, степенью тяжести внутриутробного страдания плода и перинатальными исходами.
Для симметричной формы ЗВРП, которая проявляется уже в конце первого и во втором триместрах, характерно равномерное отставание фетометрических показателей. Следует отметить, что отношения окружности головки к окружности живота и длины бедра к окружности живота чаще всего остаются в пределах индивидуальных колебаний. Это свидетельствует о пропорциональном отставании размеров головки и живота плода. У такого плода задержка развития может быть вызвана хромосомными аномалиями, инфекционными заболеваниями или алиментарной недостаточностью у матери.
Асимметричная форма ЗВРП чаще встречается в акушерской практике и проявляется преимущественно в начале третьего триместра беременности. Для этой формы ЗВРП характерно преимущественное отставание размеров внутренних органов брюшной полости плода, особенно печени, поэтому отмечается несоответствие размеров живота плода сроку беременности. При асимметричной форме отмечается достоверное повышение отношений окружности головки к окружности живота и длины бедренной кости к окружности живота плода. Подобная форма ЗВРП имеет место при недостаточности плацентарного кровообращения у беременных с преэклампсией, отеками, протеинурией, гипертензией и прогноз беременности будет зависеть от адекватного лечения матери.
При диагностике асимметричной формы ЗВРП надо учитывать возможность скачкообразного темпа роста плода, особенно в конце второго и начале третьего триместров беременности. В этом случае отсутствие признаков внутриутробного страдания плода при допплерографическом и КТГ- исследованиях играет важную роль в дифференциальной диагностике между асимметричной формой ЗВРП и «физиологическим» отставанием размеров живота при неравномерном росте плода.
Ультразвуковая плацентография является обязательной составляющей при обследовании плода. При неосложненной беременности плацента последовательно проходит стадии созревания от 0 до III. К эхографическим критериям преждевременного «созревания» плаценты относятся обнаружение стадии II до 32 недель и стадии III до 36 недель беременности. Наличие этого признака следует интерпретировать как фактор риска возникновения ЗВРП и как обязательное показание к динамическому наблюдению с использованием эхографии, допплерографии и КТГ [3].
Наряду с ультразвуковой фетометрией и плацентографией немаловажное значение при ЗВРП имеет оценка объема околоплодных вод. При этом маловодие, по данным М.В.Медведева и Е.В.Юдиной, наблюдается в 42,3% случаев ЗВРП [2]. С уменьшением объема околоплодных вод возрастает не только частота ЗВРП, но частота врожденных пороков развития и, прежде всего, пороков мочевыделительной системы. Выраженное маловодие является неблагоприятным прогностическим признаком, особенно при его обнаружении во втором триместре беременности. Эта особенность существенно влияет на частоту перинатальной и ранней неонатальной смертности.
Многоводие и ЗВРП является более редким сочетанием. Оно возникает при инфекционных поражениях, при некоторых пороках развития плода (например, при пороках невральной трубки), при хромосомных аномалиях.
Патология пуповины также может приводить к ЗВРП. Наиболее часто при этом отмечается единственная артерия пуповины, частота которой составляет в среднем 0,2-1,0%. Частота ЗВРП ниже у плодов с изолированной единственной артерией пуповины. По данным V. Catanzaritt и соавт., E.Jauniaux и соавт., при изолированной единственной артерии пуповины ЗВРП отмечается в 15-18% случаев, а при сочетании с другими пороками – в 26-28% наблюдений [3].
В последние годы все больший интерес вызывает исследование кровотока в средней мозговой артерии плода. Патологические КСК в мозговых сосудах плода, в отличие от артерии пуповины, характеризуются не снижением, а повышением диастолической скорости кровотока. Поэтому при страдании плода отмечается снижение индексов сосудистого сопротивления в мозговых сосудах. Увеличение мозгового кровотока является проявлением компенсаторной централизации плодового кровообращения при ЗВРП и внутриутробной гипоксии в условиях сниженной плацентарной перфузии и заключается в перераспределении крови с преимущественным кровоснабжением жизненно важных органов (полушария мозга, миокард) [2].
Таким образом, с внедрением в акушерскую практику современных методов оценки развития и состояния плода диагностика ЗВРП значительно улучшилась. Однако следует помнить, что ни один инструментальный метод не сможет заменить клинический опыт врача и исключить применение рутинных методов исследования.
Расшифруем результаты УЗИ
УЗИ аппарат RS85
Революционные изменения в экспертной диагностике. Безупречное качество изображения, молниеносная скорость работы, новое поколение технологий визуализации и количественного анализа данных УЗ-сканирования.
Сначала о том, когда и зачем будущей маме нужно ходить на исследования.
Селективные исследования проводят при подозрении на какое-либо неблагополучие или осложнение. Поскольку необходимость таких исследований продиктована подозрением на патологию, то их количество не ограничено. В некоторых случаях УЗИ производят 2-3 раза в неделю.
Состояние плода
В 3 триместре проводится оценка структур легких плода, это необходимо для установления степени зрелости легких при предположении или необходимости преждевременных родов. Структуру легких изучают и для исключения внутриутробной пневмонии.
В протоколе ультразвукового исследования отражается информация о величине воротниковой зоны в 1 триместре беременности. Если при исследовании внутренних органов не обнаруживают никакой патологии, то это могут отметить отдельной фразой или же никак не отразить, однако в случае обнаружения тех или иных неполадок данные обязательно вносятся в протокол исследования.
В большинстве случаев во время ультразвукового исследования, проводимого в 12, 22 недели, можно определить пол ребенка. Эти данные не вносят в протокол исследования.
Размеры плода
Сокращения, которые можно встретить в протоколах ультразвукового исследования, имеют следующие значения.
При последующих исследованиях, во 2 и 3 триместрах беременности, определяют следующие показатели развития плода:
Также измеряют длину бедренной кости, плечевой кости, возможно измерение более мелких костей предплечья и голени.
Плацента
В ходе ультразвукового исследования определяют толщину плаценты. В норме до 36 недель беременности толщина плаценты равна сроку беременности +/- 2 мм. С 36-37 недель толщина плаценты составляет от 26 до 45 мм, в зависимости от индивидуальных особенностей.
По данным ультразвукового исследования можно подтвердить предположение об отслойке плаценты, поводом для которого являются кровянистые выделения из половых путей на любом сроке беременности. Участки отслойки видны на экране.
Вся эта информация отражается в протоколе УЗИ.
Пуповина
Околоплодные воды
Матка
В ходе ультразвукового исследования измеряют размеры матки, осматривают стенки матки на предмет наличия или отсутствия миоматозных узлов, на предмет повышенного тонуса мышечной стенки. Измеряют также толщину стенок матки.
Итак, мы перечислили много, но далеко не все признаки, которые определяют во время ультразвукового исследования. Зачастую один признак может свидетельствовать о совершенно разных патологических или физиологических состояниях, поэтому полную ультразвуковую картину может оценить только специалист, а лечащий доктор сопоставит данные УЗИ с результатами наблюдений, жалоб, анализов, других исследований. Только так можно сделать правильные выводы.
Особенно хочется отметить, что при возникновении подозрения на неблагополучное течение беременности тем женщинам, у которых ранее, во время предыдущих беременностей, наблюдались те или иные осложнения (пороки развития плода и т.п.), рекомендуется экспертное УЗИ, которое выполняет высококлассный специалист с большим опытом акушерских исследований на ультразвуковом сканере последнего поколения.
Статья предоставлена журналом «9 Месяцев».
УЗИ аппарат RS85
Революционные изменения в экспертной диагностике. Безупречное качество изображения, молниеносная скорость работы, новое поколение технологий визуализации и количественного анализа данных УЗ-сканирования.