Что такое дисплазия пищевода
Пищевод Барретта: симптомы, прогноз, лечение
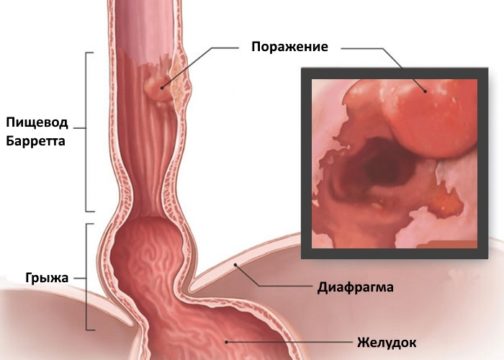
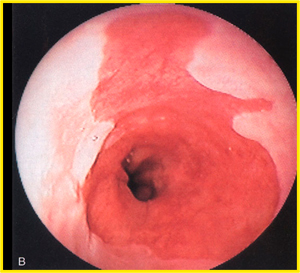
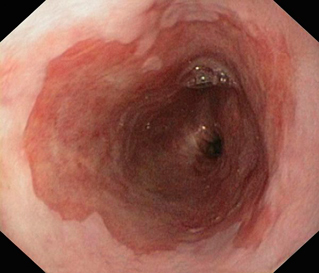
Пищевод Барретта (ПБ, синдром Барретта) — это изменение слизистой нижнего отдела пищевода по цилиндрическому типу любой длины, так называемая метаплазия. Эти изменения могут быть распознаны при эндоскопическом исследовании, после взятия биопсии из измененных участков и гистологического подтверждения.
 |  |
Причины и симптомы заболевания
Пищевод Барретта — это заболевание которое возникает в течении жизни, зачастую по причине следующих факторов:
Наиболее частые формы патологических изменений слизистой оболочки пищевода, которые могут привести к ПБ:
Основные жалобы пациентов и признаки пищевода Барретта
Не следует игнорировать перечисленные симптомы и откладывать поход к врачу, лучше профилактировать заболевание и начать лечение на ранних этапах, ведь процессы, происходящие на клеточном уровне не обратимы.
Диагностика пищевода Барретта
Основной и наиболее эффективный метод диагностики синдрома Барретта — эндоскопический. Его цель — получение биопсийного материала. При этом морфологическое исследование направлено на:
Для определения более точных границ измененной слизистой во время эндоскопического исследования используют хромоскопию, это окраска слизистой. Обычно используют раствор Люголя, при аллергии на йод — метиленовый синий, уксусную кислоту.
Лечение пищевода Барретта
Применяют следующие методы лечения пищевода Барретта:
Еще один применяемый и весьма радикальный метод — удаление нижней части пищевода.
Профилактика
Не существует специфической профилактики синдрома Барретта.
Предупредить его развитие помогает своевременная диагностика и лечение гастроэзофагеальной рефлюксной болезни, регулярные и своевременные посещения гастроэнтеролога, обследования и стойкое динамическое наблюдение.
После эффективного консервативного и хирургического лечения пищевода Барретта всем пациентам необходимо проходить ежегодное эндоскопическое обследование с биопсией эпителия.
Авторская публикация:
ВИНЦКОВСКАЯ АЛЕКСАНДРА ИГОРЕВНА
онколог, эндоскопист
НМИЦ онкологии им Н.Н. Петрова
Что такое дисплазия пищевода
Наиболее серьезным осложнением ГЭРБ является пищевод Баррета (метаплазия Баррета), заболевание, являющееся фактором риска развития рака пищевода (аденокарциномы). Перерождение клеток слизистой оболочки при пищеводе Баррета происходит по типу так называемой кишечной метаплазии, когда обычные клетки слизистой оболочки пищевода замещаются клетками, характерными для слизистой оболочки кишечника.
Кишечная метаплазия может перейти в дисплазию (метаплазия и дисплазия – последовательные по нарастающей тяжести изменений процессы перерождения клеток) и затем развиться в злокачественную опухоль. Поэтому метаплазия Баррета является предраковым состоянием, хотя рак пищевода – довольно редкое заболевание, больше распространенное среди мужчин. Распространенность пищевода Баррета среди взрослого населения составляет 8-10%.
Кроме собственно рефлюксной болезни независимым фактором риска развития аденокарциномы пищевода является ожирение. При наличии обоих факторов риск развития аденокарциномы значительно повышается. Однако абсолютный риск аденокарциномы остается достаточно низким даже у людей с выраженными симптомами рефлюкса.
В зависимости от участка пищевода, где развивается метаплазия Баррета (и затем, возможно, аденокарцинома), специалисты разделяют это заболевание на три типа: метаплазия в области длинного сегмента пищевода, метаплазия в области короткого сегмента пищевода (в 3 см и менее от места перехода пищевода в желудок) и метаплазия в области кардиальной части желудка (часть желудка, расположенная сразу после перехода пищевода в желудок).
Распространенность метаплазии Баррета в области длинного сегмента пищевода по данным эндоскопических исследований составляет около 1%. Этот процент возрастает с увеличением тяжести ГЭРБ. Этот тип метаплазии чаще встречается в возрасте 55-65 лет, значительно чаще у мужчин (соотношение мужчин и женщин 10:1).
Метаплазия Баррета в области короткого сегмента встречается чаще, однако, распространенность этого заболевания оценить сложно, так как этот тип метаплазии при эндоскопическом исследовании сложно отличить от метаплазии в кардиальном отделе желудка. При этом злокачественная опухоль при метаплазии в области короткого сегмента пищевода и кардиальной части желудка развивается реже, чем при метаплазии в области длинного сегмента пищевода.
Хотя совершенно очевидно, что метаплазия Баррета в пищеводе возникает на фоне ГЭРБ и иногда приводит к развитию рака пищевода, остается не совсем ясно, почему происходит перерождение клеток по типу кишечной метаплазии в области кардиальной части желудка. Этот тип метаплазии встречается как при ГЭРБ, так и при гастрите при наличии инфекции Helicobacter pylori. Причем согласно данным исследований, метаплазия Баррета с области кардиальной части желудка, скорее всего, развивается на фоне гастрита даже чаще, чем на фоне ГЭРБ. Однако кишечная метаплазия и воспаление в этой области могут появиться и в отсутствии Helicobacter pylori, и в этом случае являться следствием хронического рефлюкса. Распространенность этого типа метаплазии составляет 1,4%.
Хотя непосредственная причина метаплазии Баррета остается неясной, тем не менее, очевидным является тот факт, что метаплазия развивается на фоне ГЭРБ и связана с чрезмерным патологическим воздействием кислоты на слизистую оболочку пищевода. Исследования с использованием рН-мониторирования показали, что у пациентов с метаплазией Баррета значительно увеличена частота рефлюксов и продолжительность пищеводного клиренса. Это может быть связано с выраженным нарушением сократительной функции мышц пищевода, развивающимся вследствие тяжелого эзофагита. Кроме того, у большинства пациентов с тяжелым эзофагитом имеется грыжа пищеводного отверстия диафрагмы.
Кроме того, манометрические измерения в области длинного сегмента пищевода при метаплазии Баррета показали, что при этом имеется снижение тонуса нижнего пищеводного сфинктера и нарушение перистальтики, сходные с таковыми при тяжелом эзофагите. Остается неясным, почему у одних пациентов с выраженным эзофагитом развивается метаплазия Баррета, а у других – нет. Существует предположение, что определенное значение имеет генетическая предрасположенность.
В терапии больных с пищеводом Баррета основное внимание уделяется двум моментам: лечению ГЭРБ, на фоне которой развилась метаплазия, и предотвращение развития аденокарциномы пищевода. Принципы лечения имеющегося эзофагита и метаплазии Баррета остаются такими же, как и при обычной ГЭРБ, с учетом того, что поскольку имеется более выраженное воздействие кислоты на слизистую оболочку пищевода, терапия должна быть более интенсивной. Обычно бывает достаточно назначения ингибиторов протонной помпы, однако, может потребоваться и хирургическое вмешательство в случае неэффективности медикаментозного лечения.
Некоторые специалисты, основываясь на данных исследований, которые показали, что клеточные изменения происходят именно за счет патологического воздействия кислоты на слизистую оболочку желудка, предлагают использовать для лечения пищевода Баррета препараты, подавляющие секрецию соляной кислоты в желудке. Однако клинически не доказано, что применение антисекреторных препаратов или антирефлюксная операция могут предотвратить развитие аденокарциномы пищевода или привести к обратному развитию кишечной метаплазии. Таким образом, основной целью лечения является терапия эзофагита..
Поскольку в настоящее время не известны пути предотвращения развития метаплазии Баррета, действия врача должны быть направлены на уменьшение риска развития рака пищевода. С этой целью пациенты с пищеводом Баррета периодически проходят эндоскопическое обследование с обязательной биопсией на предмет степени перерождения клеток слизистой оболочки пищевода (метаплазия или дисплазия; насколько выраженная).
Сроки обследования устанавливаются в зависимости от тяжести имеющихся изменений слизистой оболочки пищевода. Так пациенты, у которых имеется только метаплазия Баррета без дисплазии, проходят обследование один раз в 2-3 года.
Если обнаружена дисплазия, проводится более тщательное обследование для определения степени дисплазии, так как при дисплазии высокой степени рак может развиться в течение 4 лет.
Пациентам с низкой степенью дисплазии назначается 12-недельный курс ингибиторов протонной помпы в высоких дозах, затем проводится повторное обследование с биопсией. Если обследование подтверждает наличие дисплазии низкой степени выраженности, то в последующем эндоскопия проводится через 6 месяцев, а затем ежегодно, если не отмечено развития дисплазии высокой степени.
Хирургическое лечение пищевода Баррета
Хирургическое лечение пищевода Баррета направлено на снижение количества эпизодов рефлюкса.
Хотя рефлюксная болезнь является фактором риска развития аденокарциномы пищевода, до конца не ясно, само ли существование пищевода Баррета предрасполагает к развитию рака или какие-то другие причины способствуют злокачественно перерождению клеток при наличии пищевода Баррета.
Уменьшению симптомов заболевания способствует как медикаментозное, так и хирургическое лечение пищевода Баррета. Однако по данным исследований даже прием ингибиторов протонной помпы в больших дозах не способствует уменьшению частоты рефлюкса. Поэтому, несмотря на улучшение состояния пациентов вследствие приема лекарств, хирургическое лечение пищевода Баррета имеет большое значение. Кроме того, данные некоторых исследований показывают, что после лапароскопической фундопликации риск развития рака пищевода значительно снижается, по сравнению с медикаментозной терапией. Хотя после хирургической операции повышается риск смертности, что связано с необъяснимым увеличением частоты заболеваний сердца у таких пациентов. В связи с этим решение об операции принимается врачом после тщательного взвешивания всех аргументов за и против хирургического лечения. Если операция проводится опытным хирургом, то ее результат может быть очень хорошим, хотя и не гарантирует полностью исчезновение симптомов заболевания, что иногда требует послеоперационного приема препаратов.
Данные исследований показывают, что медикаментозная терапия, в отличие от хирургического лечения, оказывает меньший эффект на частоту возникновения рефлюкса во время сна. В этой ситуации достаточно эффективными оказываются как лапароскопическая, так и открытая операция.
Кроме того, по некоторым данным, основанным на продолжительных наблюдениях, после фундопликации риск развития дисплазии и рака пищевода ниже, чем после лекарственной терапии.
Хирургическое лечение рекомендуется также пациентам, с пищеводом Баррета в сочетании с наличием грыжи пищеводного отверстия диафрагмы.
Эндоскопическая абляция
Этот метод хирургического лечения пищевода Баррета сопряжен с меньшим риском развития осложнений, чем большая хирургическая операция. Теоретически, данный метод является относительно безопасным.
Методика операции состоит в удалении пораженной части слизистой оболочки пищевода. На этом месте в дальнейшем происходит восстановление нормальной слизистой оболочки, что снижает риск развития рака пищевода. Пораженная часть слизистой оболочки удаляется с помощью воздействия лазерного или другого высокоэнергетического излучения. При этом пациенту назначается дополнительный прием ингибиторов протонной помпы в высоких дозах для улучшения восстановления нормальной слизистой оболочки пищевода.
Операция проводится либо без подготовки, либо после приема специальных препаратов, воздействующих на клетки измененной части пищевода и подготавливающих к лазерному воздействию для улучшения результата операции.
Хирургическое лечение при наличии высокой степени дисплазии
При дисплазии высокой степени риск развития аденокарциномы также становится высоким. Дисплазия может быть обнаружена только на одном участке слизистой оболочки пищевода (фокальная), а может развиться сразу в нескольких местах (мультифокальная), и такая дисплазия сочетается со значительным риском развития аденокарциномы (27% в течение 3 лет).
У пациентов с пищеводом Баррета с высокой степенью дисплазии не всегда целесообразно проведение эндоскопической абляции слизистой оболочки пищевода. Это связано с тем, что при таком подходе достаточно трудно полностью удалить пораженную ткань, а при высокой степени дисплазии риск развития рака пищевода также является высоким, даже при наличии небольшого участка пораженной ткани. Поэтому для проведения эндоскопической операции должны быть строгие показания. Должен быть тщательно оценен риск операции.
Эндоскопическая абляция проводится у тех пациентов, которым не рекомендуется проведение эзофагэктомии (большая операция, при которой удаляется часть пищевода или весь пищевод). В остальных случаях предпочтительным методом хирургического лечения пищевода Баррета с высокой степенью дисплазии остается эзофагэктомия.
Эзофагэктомия является эффективным методом лечения у молодых и в остальном здоровых пациентов, однако сопряжена с относительно высоким риском смертности (3-10%). В связи с этим некоторые специалисты рекомендуют вместо немедленной операции при дисплазии высокой степени у пациентов с пищеводом Баррета поводить постоянное (с высокой периодичностью) эндоскопическое наблюдение.
Поскольку операция удаления пищевода сопряжена с высоким риском, в качестве альтернативного метода хирургического лечения пищевода Баррета с высокой степенью дисплазии применяется эндоскопическая абляция. Эта операция может проводиться термическим, химическим или механическим способом. В любом случае операция состоит в удалении метаплазированного или дисплазированного эпителия в сочетании с интенсивной антисекреторной терапией, что в последующем обуславливает восстановление нормального эпителия слизистой оболочки пищевода.
Эндоскопическая резекция слизистой оболочки пищевода
Это еще один метод хирургического лечения пищевода Баррета. Методика операции состоит в хирургическом иссечении пораженной части слизистой оболочки с помощью специальных эндоскопических инструментов, в том числе электрокоагулятора (который используется, например, при эндоскопическом удалении полипов).
Успех данной операции достаточно высок, однако часто уже в течение первого года после операции может развиться рецидив заболевания.
Термическая абляция производится с помощью электрокоагулятора, аргонового плазменного коагулятора или лазерного облучения. Одним из осложнений данной операции является перфорация пищевода. Другой способ абляции – фотодинамическое облучение с помощью специального прибора. Как и термическая абляция, данный метод может вызвать некоторые побочные эффекты: боль в груди, тошноту и развитие стриктур пищевода. Кроме того, следует предупредить пациентов о том, что после операции необходимо избегать длительного пребывания на солнце, так как возможно развитие реакции повышенной чувствительности к ультрафиолетовому облучению со стороны кожи. Данная процедура является весьма эффективной и приводит к обратному развитию дисплазии у 90% пациентов. Остаточные явления метаплазии Баррета наблюдаются в течение 2-62 месяцев у 58% пациентов, прошедших процедуру фотодинамической абляции.
Механическая абляция заключается в механическом удалении измененной части слизистой оболочки пищевода с помощью специальных эндоскопических инструментов. Эта процедура рекомендуется тем пациентам, у которых наблюдается ранняя стадия развития рака пищевода и которым по тем или иным причинам не может быть проведена большая хирургическая операция (удаление пищевода).
Можно ли вылечить Пищевод Барретта? (Выпуск 4)
Пищевод Барретта определяется как замещение слизистой пищевода слизистой желудочного типа (цилиндроклеточной метаплазии) с наличием среди нее очагов кишечных клеток (кишечной метаплазии).
Вопрос века
Если развитие цилиндроклеточной метаплазии уже состоялось, можно ли на фоне лечения добиться, чтобы на этом месте образовался нормальный эпителий пищевода? Решению вопроса о том, можно ли вылечить пищевод Барретта было посвящено множество исследований и, к сожалению, на сегодня ни медикаментозное, ни хирургическое лечение обеспечить этого с доказательной достоверностью не могут. В ряде исследований отмечено о появлении даже островков нового эпителия пищевода, но неполное его восстановление. Некоторые авторы сообщали о полной регрессии цилиндроклеточной метаплазии, но только у 2 пациентов из 190 наблюдавшихся.
Можно ли вылечить пищевод Барретта разрушением очагов болезни?
Перспективным и современным методом лечения пищевода Барретта рассматривается в настоящее время различные формы абляции (разрушение очагов пищевода Барретта различными методами). К этим методам прибегают только при прогрессировании пищевода Барретта, т.е. обнаружении на фоне цилиндроклеточной метаплазии, кишечной метаплазии в сочетании с дисплазией.
Также следует отметить, что данные процедуры делаются под контролем зрения человека, не на микроскопическом уровне. Возникает пресловутый «человеческий фактор», когда невозможно точно и повсеместно определить все очаги поражения. Описаны не единичные случаи остаточных микроскопических очагов пищевода Барретта, которые не были разрушены. Поверх этих очагов образовывался новый эпителий пищевода, а под ним из неразрушенных остатков пищевода Барретта продолжал развиваться процесс, который при последующей эндоскопии никак не определялся.
Можно ли вылечить пищевод Барретта изменением мировозрения?
Нужно помнить, что развитие пищевода Барретта – это своеобразный защитный механизм организма от агрессии кислотой и желчью. К этому агрессивному воздействию клетки слизистой пищевода не адаптированы, вот и образуются в этом месте такие клетки (клетки желудка и кишки), которые привычны к кислоте и/или желчи. Поэтому, чтобы вылечить данное состояние, необходимо не только прием лекарственных препаратов для ликвидации уже приобретенных изменений, но и глубоко изменение образа жизни и, если хотите, мировозрения.
Поэтому, отвечая на этот вопрос, сегодня с уверенностью можно сказать: медицине пока это не подвластно. При подозрении и обнаружении пищевода Барретта необходимо проводить пожизненную медикаментозную терапию с оптимальным сочетанием хирургических вмешательств, и при возникновении диспластических процессов в слизистой пищевода Барретт прибегать к из разрушению, т.е абляции.
Пищевод Барретта и профилактика аденокарциномы пищевода
Профессор Эрдес С.И.: – Уважаемые слушатели, уважаемые коллеги, продолжаем наш разговор о канцеропревенции пищевода. И переходим к рассмотрению вопросов, касающихся непосредственно особенностей такой грозной патологии как пищевод Барретта. Позвольте предоставить слово для следующего доклада профессору Шептулину Аркадию Александровичу для сообщения «Пищевод Барретта и профилактика аденокарциномы пищевода».
Профессор Шептулин А.А.: – Добрый день, многоуважаемые коллеги.
(00:35) Заставка: Пищевод Барретта и профилактика аденокарциномы пищевода.
Профессор Шептулин А.А.: – Тема моей краткой лекции: «Пищевод Барретта и профилактика аденокарциномы пищевода». Я начну с демонстрации клинического примера – примера больного, который не так давно был в нашей клинике.
Пациенту 49 лет. Он поступил с достаточно классическим, часто встречающимся комплексом жалоб: тошнота, рвота по утрам, дискомфорт в подложечной области, неприятный вкус во рту и общая слабость. Сам больной считает себя таковым на протяжении трех лет, когда на фоне изжоги у него появилась тошнота и рвота, а при гастроскопии была выявлена картина эрозивного гастрита. Он принимал с хорошим эффектом ингибиторы протонной помпы, и продолжал работать. Но более тщательный расспрос показал, что впервые изжогу больной отметил в 30-летнем возрасте, то есть 20 лет назад. Это очень показательно, потому что большинство больных, которые испытывают изжогу, лечатся самостоятельно по совету друзей, знакомых – так называемый «телефонный рефлюкс». А между тем, гастроэзофагеальная рефлюксная болезнь за это время существенно прогрессирует. И ухудшение у него было с августа 2010 года (этот случай относится к тому году) – это было буквально за два месяца до поступления. На гастроскопии была выявлена язва пищевода, и вновь назначены ингибиторы протонной помпы.
Что можно сказать об анамнезе жизни? Пациент, хоть он поступил и в солидную клинику, относится к не самым высшим слоям общества, мягко говоря. Он работает электромонтером, разведен, злоупотребляет алкоголем. Количество, которое было указано – 150-200 мл, скорее всего, заниженное, причем ежедневное количество. Курит по 20 сигарет в день. О социальном статусе и его уровне говорит хотя бы то, что у него во рту не было ни одного зуба, и он даже не удосужился протезировать. Он так вот и питался, шамкая беззубым ртом. Тем не менее, ориентируясь на результаты предшествующего обследования, мы ему поставили диагноз «рефлюкс-эзофагита IV стадии» по классификации Savary-Miller, поскольку у него была пептическая язва пищевода. И так как больной – заядлый курильщик, у него были проявления хронического обструктивного бронхита и эмфизема легких.
В общем анализе крови, как свойственно больным с обструктивным бронхитом, у него был повышен уровень гемоглобина – вторичный эритроцитоз. У него присутствовал высокий цветовой показатель, и были увеличены размеры эритроцитов – это отражает скрытый дефицит витамина В12 и фолиевой кислоты, и считается одним из косвенных маркеров хронического алкоголизма. В анализе мочи ничего особенного нет, анализ кала отрицательный. Удивляет биохимический анализ крови – идеальное состояние печеночных ферментов и ГГТ (потом доказывай, что алкоголь влияет на печень). Ничего особенного при ультразвуковом исследовании со стороны печени, поджелудочной железы и желчного пузыря обнаружено не было. Но когда была сделана гастроскопия, были обнаружены характерные «языки пламени» – это то, что свойственно пищеводу Барретта: перестройка эпителия по кишечному типу. Также мы смогли пронаблюдать пептическую язву, конвергенцию складок, но, скорее всего, эта язва достаточно быстро зарубцуется. И наш очень опытный эндоскопист эту картину расценил как эрозивно-язвенный рефлюкс-эзофагит, осложненный развитием пищевода Барретта. Мы знаем, к чему может привести пищевод Барретта. Эндоскопист взял семь фрагментов их краев и дна язвы.
Было назначено наиболее интенсивное лечение эзофагита, которое мы применяем при осложненных формах: двухразовое применение ингибиторов протонной помпы, в частности «Париета», который обладает целым рядом преимуществ; комбинация с Н2-блокатором (вечерний прием), которая дает, как считается, самый сильный эффект. И в качестве симптоматической терапии – «Альмагель» и «Мотилиум». Довольно быстро эта пептическая язва абдоминальной части пищевода зарубцевалась, сохранялись явления рефлюкс-эзофагита. Больной чувствовал себя прекрасно и настаивал на выписке, уверяя, что его давно заждались друзья. Тем не менее мы ему сказали, что надо подождать гистологическое заключение. И мы увидели, что действительно подтвердилось наличие пищевода Барретта с перестройкой эпителия по кишечному типу, картина классического эрозивно-язвенного эзофагита. Но что печально, на фоне этого эзофагита были выявлены атипичные клетки. И морфолог интерпретировал эту картину как муцинозную аденокарциному. Соответственно, мы стали дообследовать.
Мы сделали рентген и выявили дефект наполнения. И клинический диагноз был изменен на рак абдоминального отдела пищевода – инфильтративно-язвенная форма. И в качестве фонового заболевания была указана гастроэзофагеальная рефлюксная болезнь: недостаточность кардии, и пищевод Барретта. Этот пример показателен тем, что больной за 20 лет болезни, по поводу которой он не обращался, не лечился, прошел все стадии, которые проходит гастроэзофагеальная рефлюксная болезнь: стадия эрозивного эзофагита, стадия пищевода Барретта и закончил развитием аденокарциномы. Ссылаясь на рекомендации Американского колледжа гастроэнтерологов, можно дать определение, что такое «пищевод Барретта» – это замещение плоского эпителия дистального отдела пищевода цилиндрическим эпителием, которое выявляется при эндоскопии и дальше подтверждается при гистологическом исследовании обнаружением в этом участке кишечной метаплазии. Данные об эпидемиологии, частоте и распространенности пищевода Барретта расходятся: 6% среди всех больных с симптомами диспепсии; 8% среди всех больных с изжогой. Но более правдоподобными являются данные – 10-15% среди всех больных гастроэзофагеальной рефлюксной болезнью (только подчеркнем) эрозивной формы. Применительно ко всем пациентам, включая неэрозивные формы, пищевод Барретта составляет примерно 3%. Весьма показательным является то, что частота пищевода Барретта значительно увеличивается, параллельно с увеличением распространенности гастроэзофагеальной рефлюксной болезни.
И особенно показательно то, что распространенность пищевода Барретта по секционным данным в 5 раз выше, чем по клиническим. То есть из пяти больных четыре пациента с пищеводом Барретта ходят и не знают о наличии у них этого осложнения. Факторы риска, которые предрасполагают к развитию пищевода Барретта: пожилой возраст больных, мужской пол, европеоидная раса, длительный (более 13 лет) анамнез симптомов ГЭРБ – хотя опасаться развития симптомов этого осложнения приходится в тех случаях, когда длительность эрозивного эзофагита превышает пять лет – высокая секреция соляной кислоты и высокое содержание желчных кислот в рефлюктате.
К фактору риска пищевода Барретта относится и метаболический синдром. Наличие этого синдрома повышает риск развития пищевода Барретта в 2 раза, потому что ожирение приводит к увеличению содержания периэзофагеальной жировой ткани. И за счет освобождения из нее цитокинов и хемокинов способствует развитию воспалительных изменений слизистой оболочки пищевода. И это объясняет достаточно низкую частоту пищевода Барретта в Японии. В отличие, скажем, от Соединенных Штатов в Японии сложно найти тучного японца. Распространенность ожирения в Соединенных Штатах – около 60%, избыточный вес, а в Японии – 5%.
Хотелось бы обратить внимание на риск малигнизации при пищеводе Барретта. В целом он невысокий – мета-анализ 25 работ показал, что риск малигнизации составляет 0,5% в год. Но это общий риск, и он может быть разным у разных больных. Прежде всего, различается риск малигнизации при наличии дисплазии и при ее отсутствии. В частности, риск развития аденокарциномы у больных без дисплазии невысок, но зависит от протяженности: короткий сегмент – меньше 3 см, и длинный сегмент – перестройка пищевода Барретта. Мы видим, что при большей протяженности поражения риск малигнизации выше. Также риск малигнизации зависит от наличия дисплазии. Он сравнительно невысокий при дисплазии низкой степени, и существенно возрастает, если мы сталкиваемся уже с дисплазией высокой степени. Ежегодный риск развития дисплазии высокой степени при пищеводе Барретта составляет 1%. Действительно, обследовали и подвергли динамическому наблюдению почти 8 тысяч больных с пищеводом Барретта на протяжении 25 лет. И 1% в год за это время у 20-25% больных – развилась дисплазия высокой степени. Риск развития дисплазии высокой степени зависит от длинны сегмента пищевода Барретта. У тех больных, у которых в течение нескольких лет развилась дисплазия высокой степени или аденокарцинома, длинна сегмента Барретта была 6 см, у тех, у кого прогрессирования не было – только 3 см. Также риск малигнизации зависит от количества очагов дисплазии. При наличии мультифокальной дисплазии, то есть многих очагов, риск развития аденокарциномы в 3 раза выше, чем в тех случаях, когда один очаг перестройки.
«Золотой стандарт» диагностики пищевода Барретта – это эзофагогастродуоденоскопия с множественной биопсией, которая делается через каждые 2 см, таким образом, берется до восьми биоптатов. Что касается дополнительных методов, они играют чисто вспомогательную роль. Наблюдаются трудности скрининга больных с пищеводом Барретта по следующим причинам.
Во-первых, если есть клинические симптомы, то они совершенно не отличаются от клинических симптомов при других формах ГЭРБ, а у половины больных с пищеводом Барретта вообще отсутствуют клинические симптомы. И даже характерная эндоскопическая картина – «языки пламени», они обнаруживаются не у всех больных. Тактика ведения таких пациентов – все определяется наличием или отсутствием дисплазии. Если это просто пищевод Барретта, но нет дисплазии эпителия, то таким больным необходимо дважды сделать в течение года биопсию.
И если дисплазия отсутствует, дальше они подвергаются динамическому контролю с эндоскопическим исследованием раз в три года. Если у пациентов выявлена дисплазия низкой степени, то проводится повторное исследование через шесть месяцев. Диагноз подтверждается независимым экспертом-патологом. И если сохраняется дисплазия низкой степени – показано динамическое наблюдение с повторным эндоскопическим исследованием с интервалом в один год. И, наконец, если у пациентов дисплазия высокой степени, то повторно в течение первых трех месяцев в динамике берутся множественные биопсии для исключения аденокарциномы. И если диагноз «дисплазия высокой степени» подтверждается – решается вопрос о применении эндоскопических или хирургических методов исследования.
Такая калечащая операция – эзофагэктомия, которую раньше делали при пищеводе Барретта и высокой дисплазии, в настоящее время уже не рассматривается. Эндоскопические и хирургические методы лечения дисплазии высокой степени – это, прежде всего, фотодинамическая терапия, часто в комбинации с приемом ингибиторов протонной помпы. Она эффективна почти у 80% больных и снижает риск развития аденокарциномы на 50%. Термоаблация с помощью аргоновой плазменной коагуляции тоже оказывается эффективной более чем у 80% больных. К методам лечения относится и радиочастотная абляция, правда, в позднем периоде при этом возможно развитие стриктур пищевода, и криоаблация. Однако по рекомендации консенсуса экспертов в настоящее время лучшим методом лечения больных пищеводом Барретта с дисплазией высокой степени является эндоскопическая резекция слизистой оболочки пищевода. Она может комбинироваться с радиочастотной абляцией или криоаблацией.
Что же дает дополнительный прием ингибиторов протонной помпы при пищеводе Барретта? Прежде всего, если больные с ГЭРБ длительное время постоянно принимают ингибиторы протонной помпы, то сам по себе риск развития пищевода Барретта снижается в 2 раза. Кроме того, были получены материалы при применении «Париета», которые показали, что длительный прием способствует предупреждению дальнейшего прогрессирования ГЭРБ и развития ее рецидивов. Кроме того, длительный – более 10 лет прием ингибиторов протонной помпы снижает риск развития дисплазии высокой степени и аденокарциномы пищевода. И что интересно, хотя действительно полностью восстановления нормальной структуры не происходит, обзор девяти когортных исследований с длительностью приема ингибиторов протонной помпы до 13 лет показал, что более чем у половины больных происходит восстановление отдельных островков нормального многослойного плоского эпителия. Тем самым протяженность метаплазированной слизистой оболочки пищевода уменьшается.
И, наконец, активная антисекреторная терапия ингибиторами протонной помпы способствует лучшей реэпителизации слизистой оболочки пищевода после радиочастотной терапии. Ну и, к сожалению, «ложка дегтя в бочке с медом» – работа, которая была проведена в Северной Ирландии. Были обследованы почти 500 больных с аденокарциномой. И оказалось, что только у 7% аденокарцинома была обнаружена в ходе динамического наблюдения за пациентами с выявленным ранним пищеводом Барретта. Остальные 90% были такие же, как пациент, о котором я говорил. Они уже пришли на стадии аденокарциномы пищевода. И это еще раз подчеркивает необходимость диспансерного наблюдения больных, особенно с эрозивными формами рефлюкс-эзофагита, дабы предотвратить развитие пищевода Барретта, а затем наблюдать таких больных.
В заключение я могу сказать, что наличие пищевода Барретта следует исключать у любого больного с длительным течением гастроэзофагеальной рефлюксной болезни. Риск развития аденокарциномы оказывается наиболее высоким у больных с длинным сегментом пищевода Барретта и дисплазией высокой степени. Тактика ведения таких пациентов зависит от наличия или отсутствия дисплазии эпителия и ее степени и предполагает динамическое диспансерное наблюдение, проведение повторных эндоскопических исследований с биопсией, длительный прием ингибиторов протонной помпы в виде монотерапии или в комбинации с другими методами лечения.