Что такое диаскопия с какой целью она используется
Диаскопия: показания, методика проведения и результаты
Диаскопия (витропрессия) – диагностическая процедура в дерматологии, позволяющая охарактеризовать элементы сыпи по их свойствам и используемая для проведения дифференциальной диагностики. Благодаря своей простоте и нетребовательности к оборудованию, диаскопия широко применяется в клинической практике у пациентов с различными кожными заболеваниями (псориаз, воспалительные поражения и пр.). Кроме того, диаскопия не имеет каких-либо противопоказаний к своему использованию, так как проводится неинвазивно, без применения каких-либо лекарственных средств.
Показания и противопоказания
Как и любой диагностический метод, диаскопия имеет определенные показания к своему проведению. Как правило, данную процедуру применяют при необходимости дифференциальной диагностики элементов кожной сыпи, в частности, при необходимости определить геморрагический или гиперемический (в связи с расширением сосудов и увеличением кровенаполнения) характер высыпаний. Подобная ситуация может возникнуть при различных заболеваниях: псориаз, идиопатическая тромбоцитопеническая пурпура, системная красная волчанка и прочее. Кроме того, витопрессию применяют для выявления кожной формы туберкулеза и саркоидоза, так как провести между ними четкую грань очень сложно.
Витропрессия – простой и эффективный метод для определения характера возникновения кожной сыпи при различных инфекционных и неинфекционных заболеваниях кожи.
Противопоказаний к проведению процедуры нет, так как метод не требует использования лекарственных средств, не инвазивен и легко переносится всеми категориями людей.
Проведение и возможные результаты
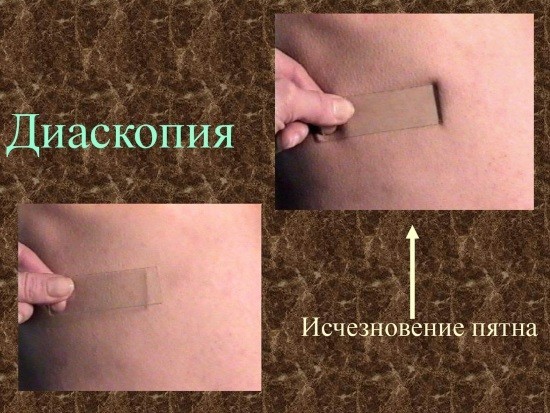
Основной инструментарий для проведения витопрессии – предметное или часовое стекло, желательно прозрачное и с ровными краями. Как правило, обследования проводят при естественном свете, не изменяющем окраску элементов сыпи. Лечащий врач аккуратно придавливает стекло к коже больного в месте высыпаний.
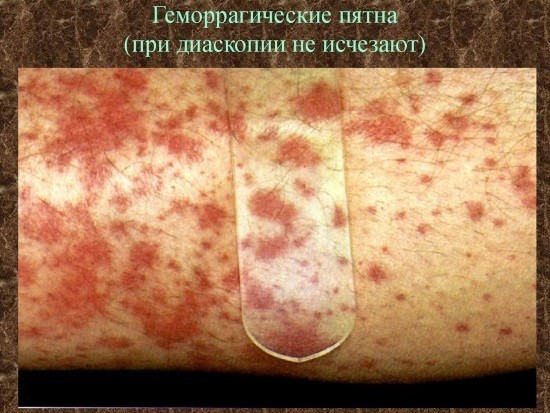
При надавливании в поверхностных слоях кожи нарушается кровоснабжение, что и позволяет отличить сыпь, связанную с кровоизлияниями в кожу, и сыпь, связанную с расширением кровеносных капилляров, что может наблюдаться при воспалении или в случае телеангиэктазий. Если же сыпь имеет геморрагический или пигментный характер происхождения, то окраска элементов никак не меняется при надавливании.
Изменения цвета кожной сыпи позволяют определить природу появления сыпи: связана ли она с расширением капилляров, или же имело место кровоизлияние в кожу.
При выявлении туберкулезного поражения кожи большое значение имеет «феномен яблочного желе». Туберкулезные бугорки в результате прекращения кровоснабжения приобретают желтовато-коричневый цвет, характерный для указанного желе, что позволяет проводить визуальную дифференциальную диагностику. Подобное явление, например, не характерно для кожного саркоидоза, также приводящего к появлению бугорков.
Несмотря на свою простоту и доступность в любом медицинском учреждении, диаскопия широко используется, благодаря своей высокой диагностической ценности и возможности проведения дифференциальной диагностики между воспалительными и невоспалительными поражениями кожи.
Подготовка пациента
Специальной подготовки пациента к проведению витопрессии не требуется, однако, существует ряд рекомендаций, которых необходимо придерживаться:
Соблюдение указанных рекомендаций позволяет повысить диагностическую ценность процедуры и снизить вероятность ошибок.
Важно помнить, что интерпретация витопрессии очень сильно зависит от опыта лечащего врача, в связи с чем, данный метод не должен использоваться в качестве единственного. Обычно врачи применяют комплексное дерматологическое обследование, позволяющее выставить наиболее точный диагноз в связи с имеющимися клиническими симптомами и данными объективных методов исследования.
Таким образом, диаскопия – важнейший вспомогательный метод для постановки диагноза в дерматологии, позволяющий устанавливать природу появления высыпаний с помощью объективного метода. Быстрота проведения, достоверность результатов и отсутствие специальной подготовки к исследованию обуславливают широкое использование витопрессии в клинической практике. Однако важно помнить и об имеющихся ограничениях, связанных с недостаточной объективностью данного способа определения природы кожных высыпаний.
Диагностика заболеваний кожи. Современные методы диагностики в дерматологии
1. Сбор анамнеза
Методы диагностики дерматологических заболеваний не менее разнообразны и сложны, чем сами болезни кожи. Иногда достаточно визуального осмотра, а иногда необходимо комплексное исследование всего организма. Кожные болезни порой влияют на общее состояние человека, и наоборот, – заболевания других систем отражаются на состоянии кожи. Когда человек обращается с жалобами к дерматологу, важно понять, являются ли кожные проявления причиной или следствием болезни.
Казалось бы, кожа – наибольший по площади и самый доступный для диагностики орган человеческого организма. Но именно кожа служит первым защитным барьером на пути всевозможных вредоносных воздействий окружающей среды; кроме того, кожные болезни столь разнообразны, что их диагностика порой составляет более сложную проблему, чем анализ состояния внутренних органов.
Точность при постановке дерматологического диагноза во многом определяется «человеческим фактором»: внимательностью и опытностью врача, его способностью к логическому анализу и синтезу. Диагностика любого дерматологического заболевания включает несколько этапов.
Первый этап дерматологического обследования – сбор анамнеза, что подразумевает внешний осмотр и беседу с пациентом, а иногда и с его родственниками. Необходимо выяснить возможные причины и присутствие факторов, способствующих возникновению кожных заболеваний, наличие коморбидных (сопутствующих или фоновых) болезней, сведения о наследственности, образе жизни, питании, психологическом состоянии, принимаемых лекарствах. Порой при одних и тех же наблюдаемых симптомах очень важными могут быть наличие или отсутствие зуда, стойкость кожных высыпаний, частота и область их появления.
2. Осмотр больного
Когда получены ответы на основные вопросы, производится осмотр кожи, который начинается с поражённого участка и обязательно охватывает всё тело. Самые объективные результаты даёт осмотр кожи при рассеянном дневном свете. Нередко применяется увеличительное стекло. При многих заболеваниях очаги на коже имеют определённые, «узнаваемые» форму, структуру и цвет.
3. Лабораторные исследования
Лабораторные исследования особенно важны, если предполагается, что кожные проявления обусловлены наличием других, недерматологических заболеваний. При подтверждении этого назначается симптоматическое лечение, а основные меры фокусируются на лечении соматического заболевания. Выявить связь между патологией кожи и иными заболеваниями позволяют:
При необходимости дерматолог направляет больного на консультацию к другим специалистам, которые могут назначить ряд более специфических исследований.
4. Специальные методы диагностики
Собственно дерматологическая диагностика включает ряд методов и приемов, дополняющих визуальный осмотр кожи:
Большинство диагностических методик в дерматологии безопасны и безболезненны. Раннее выявление заболевания даёт больше шансов на выздоровление. Даже если кожные высыпания вас не беспокоят болью или зудом, а лишь привлекают внимание как нечто новое на теле – не стоит откладывать визит к врачу.
Диаскопия
Смотреть что такое «Диаскопия» в других словарях:
ДИАСКОПИЯ — (от греч. dia через, сквозь и scopeo смотрю) в дерматологии, иначе витропрессия, метод, облегчающий распознавание волчанки, отдельные элементы которой (люпомы) маскируются гиперемиче ской краснотой от реактивного воспаления окружающей их кожи.… … Большая медицинская энциклопедия
диаскопия — (diascopia; греч. diaskopeo тщательно рассматривать; син. витропрессия) метод диагностики кожных болезней, заключающийся в установлении истинного цвета элементом сыпи путем их обескровливания надавливанием предметным стеклом … Большой медицинский словарь
диаскопия — диаскопия, диаскопии, диаскопии, диаскопий, диаскопии, диаскопиям, диаскопию, диаскопии, диаскопией, диаскопиею, диаскопиями, диаскопии, диаскопиях (Источник: «Полная акцентуированная парадигма по А. А. Зализняку») … Формы слов
диаскопия — диаскоп ия, и … Русский орфографический словарь
диаскопия — (1 ж), Р., Д., Пр. диаскопи/и … Орфографический словарь русского языка
диаскопия — диа/скоп/и/я [й/а] … Морфемно-орфографический словарь
витропрессия — (лат. vitrum стекло + pressio давление, нажим) см. Диаскопия … Большой медицинский словарь
Витропре́ссия — (лат. vitrum стекло + pressio давление, нажим) см. Диаскопия … Медицинская энциклопедия
Обследование больного — I Обследование больного Обследование больного комплекс исследований, направленных на выявление индивидуальных особенностей больного, установление диагноза болезни, обоснование рационального лечения, определение прогноза. Объем исследований при О … Медицинская энциклопедия
ПРОЕКЦИОННЫЙ АППАРАТ — оптич. устройство, формирующее изображения оптические объектов на рассеивающей поверхности, служащей экраном. По способу освещения объекта различают диаскопич., эпископич. и эпидиаскопич. П. а. В диаскопическом П. а. (рис. 1) изображение на… … Физическая энциклопедия
ДЕРМОСКОПИЯ — ДЕРМОСКОПИЯ, дерматоскопия (от греч. derma кожа и scopeo смотрю), приемы, облегчающие распознавание поражений кожи. Сюда можно отнести: 1) смазывание маслами, особенно парафиновым, что делает роговой слой прозрачным; 2) удаление корок и чешуек,… … Большая медицинская энциклопедия
Хромоскопия
Применение прижизненных методов окраски слизистой оболочки становится неотъемлемой частью эндоскопического исследования и существенно расширяет ее возможности в диагностике функциональных и морфологических изменений органов пищеварительного тракта. Повышение интереса специалистов к хромоскопии отчасти связано с доступностью и простотой метода, его безопасностью. Применение витальных методов окраски позволяет эндоскописту выявлять мелкие поражения слизистой оболочки желудочно-кишечного тракта, их протяженность, определять границы, детализировать структурные особенности. Для этих целей используют растворы: генциана фиолетового (0,2%), индиго кармина (0,1-0,5%), конго красного (конгорот 0,3-0,5% водный раствор), Люголя (1-4% водный раствор), метиленового синего (0,25-0,5% водный раствор), нейтрального красного (1%), толуидинового синего (1% водный раствор), фенола красного (0,1%). Красители по механизму действия делятся на абсорбционные (раствор Люголя, метиленовый синий, толуидиновый синий), контрастирующие (индиго кармин, метиленовый синий) и реактивные (конго красный, раствор Люголя, фенол красный).
Эффективность витальных методов окраски основана на способности красителей контрастировать ткани, оказывать на них биологическое, химическое, флюоресцентное воздействие. Суть контрастирования ткани состоит в усилении рельефа слизистой оболочки желудочно-кишечного тракта при нанесении на нее красителя. Биологическое воздействие связано со способностью красителя проникать через мембрану клетки в цитоплазму и окрашивать ее (метиленовый синий). Химическое воздействие обусловлено способностью красителя вступать в химическую реакцию с веществами эпителиальных клеток и секретом (конго красный, нейтральный красный, раствор Люголя).
Применяются прямые методы хромоскопии: краситель наносится на обследуемую поверхность непосредственно во время эндоскопии, этот метод прост и не требует специальной подготовки. Непрямые методы более информативны, но требуют специальной подготовки органа перед нанесением красителя: механической очистки поверхности, применения муколитиков для растворения и удаления слизи, стимуляторов секреции, нейтрализации среды и т.п.
Хромоскопия может выполняться введением красителя непосредственно через биопсийный канал эндоскопа или (это предпочтительнее) распылением по катетеру, введенному через канал эндоскопа. Распыление красителя осуществляется в пищеводе и толстой кишке при направлении эндоскопа и кончика катетера к слизистой оболочке с использованием вращательных движений (по часовой стрелке и против) и одновременной подачей красителя. Для снижения перистальтической активности обследуемого органа перед исследованием целесообразно применение накануне спазмолитиков (например, при
При эзофагоскопии применяют растворы Люголя, метиленового синего, толуидинового синего и уксусной кислоты. Рекомендуется промыть пищевод раствором муколитика и наносить краситель через 2 минуты. Краситель действует на гликогенсодержащие клетки, абсорбируется и взаимодействует с гликогеном. Клиническими показаниями для применения раствора Люголя являются плоскоклеточный рак пищевода, рефлюкс-эзофагит, пищевод Барретта, в том числе для уточнения границ регенерации эпителия у больных, перенесших резекцию слизистой оболочки, фотодинамическую терапию, биполярную электрокоагуляцию.
Применяется от 20 до 50 мл 1-4% или 2-3% (что предпочтительнее) раствора Люголя. Нормальный, неизмененный неороговевающий эпителий пищевода через 2-3 секунды после нанесения красителя окрашивается в черный, темно-коричневый цвет или зеленовато-коричневый цвет, поверхность его становится морщинистой. Участки воспаления, злокачественного поражения слизистой оболочки пищевода, кишечной метаплазии, железистый эпителий, тяжелая дисплазия или метаплазия эпителия при пищеводе Барретта и желудок не окрашиваются.
Толуидиновый синий (Toluidine blue) окрашивает клеточные ядра, используется для диагностики очагов злокачественного перерождения слизистой оболочки желудочно-кишечного тракта. Окрашивание периульцерозной зоны в синий цвет может быть дифференциально-диагностическим признаком между доброкачественным и злокачественным изъязвлением. Применение хромоскопии с толуидиновым синим при пищеводе Барретта позволяет окрашивать участки кишечной метаплазии, но метод не позволяет дифференцировать кишечную и желудочную метаплазию. Поверхность орошается 30 мл 1% раствора уксусной кислоты, через 20 с наносится 10 мл 1% раствора толуидинового синего и через 30 с опять промывается раствором уксусной кислоты.
него в желудке описал Tsuda (1967).
Индиго кармин (Indigo carmine) не окрашивает слизистую оболочку, его применяют для контрастирования ее рельефа, а метиленовый синий, кроме того, окрашивает злокачественные новообразования и кишечную метаплазию. Индиго кармин, скапливаясь в щелях между эпителиальными клетками, усиливает рельефность слизистой оболочки, выделяя повреждения ее целостности, неровности рельефа, нарушения архитектоники.
Диагностическая значимость применения хромоскопии с индиго кармином особенно возрастает при использовании увеличительной эндоскопии (осмотр с применением эндоскопических видеосистем, видеоэндоскопов), в этих случаях высокая разрешающая способность приборов позволяет оценивать рельефность ворсинок при подозрении на пищевод Барретта. В желудке индиго кармин может использоваться для выявления ранних форм рака. Для диагностики глютеновой энтеропатии (целиакии) индиго кармин
может вводиться внутриартериально для получения более точного эндоскопического изображения поражения, его размера и протяженности. Для комбинированной хромогастроскопии применяют 0,1-1,7% (чаше 0,1-0,5%) раствор индиго кармина и 0,25-0,5% раствор метиленового синего. При прямом нанесении краски на слизистую оболочку с помощью фиброскопа мельчайшие структуры выявляются лучше, чем при непрямом. При применении последнего способа краситель, выпитый больным, может смешаться в желудке со слизью и желудочным соком, поэтому требуется тщательная подготовка больных к исследованию. Для устранения пенистой слюны и слизи, которые окрашиваются в синий цвет и мешают оценке результатов, за 20 мин до исследования больной выпивает 20-50 мл раствора, включающего протеолитический фермент, муколитик, буферный раствор и пеногаситель. Эффективным, поддерживающим рН среды на нейтральном уровне является буферный раствор, включающий 500 мг NaHC03, 200 мг КН2Р04, 800 мг Na2HP04. Состав и количество раствора могут варьировать в зависимости от секреторной функции желудка. Премедикация и анестезия — как для проведения обычной гастроскопии. При прямом способе хромогастроскопии после эндоскопического исследования пищевода, желудка и двенадцатиперстной кишки и оценки их видимых изменений на слизистую оболочку желудка в выбранном месте через распылительный катетер наносят 0,25% раствор метиленового синего или индиго кармина. Окрашивание может быть прицельным и тотальным. При прицельном окрашивании предварительно смывают слизь со слизистой оболочки 0,5% раствором бикарбоната натрия. Краситель покрывает поверхность слизистой оболочки желудка, делает ее рельефной или избирательно окрашивает отдельные участки. При непрямом способе хромогастроскопии желудок промывают через зонд раствором бикарбоната натрия, а затем вводят 10-20 мл 0,5% раствора метиленового синего (больной может выпить этот раствор). Срок аппликации красителя и время последующей гастроскопии устанавливают индивидуально в зависимости от моторной функции желудка — 30-120 мин. Если красителя много и он мешает проведению исследования, то можно аспирировать его через биопсийный канал эндоскопа. Результаты хромогастроскопии могут быть различными: краситель либо равномерно покрывает поверхность слизистой оболочки, скапливаясь в ямках и бороздках (он — индиго кармин — легко смывается с непораженной слизистой оболочки струей воды), либо стойко окрашивает в синий цвет язвенные и канцероматозные поражения (метиленовый синий). Слизь, слюна и фибрин окрашиваются в голубой цвет. Синее окрашивание может быть и при кишечной метаплазии. Окрашивание канцероматозной ткани равномерное и стойкое. Для исключения ложных результатов необходимо прибегать к прицельному удалению краски струей воды из катетера, снимать пласты окрашенной слизи щипцами и щеткой. Синее окрашивание при использовании метиленового синего объясняется тем, что при раке происходит диффузия краски через мембрану пораженной клетки, а при кишечной метаплазии — абсорбция ее эпителиальными клетками. Хромогастроскопия дает положительные результаты в том случае, если краска контактирует с тканью опухоли. При внутрислизистом и подслизистом росте методика неэффективна и синего окрашивания не происходит. Однако и в этих случаях можно выявить некоторые косвенные признаки, свидетельствующие о глубоком расположении опухоли: изменения структуры слизистой оболочки, эрозии, различные по размерам, форме и расположению гранулы, грубая поверхность слизистой оболочки с неравномерной гиперемией, образование складок и слияние концентрических складок слизистой оболочки, мелкие выемки с неправильными краями. Эти признаки характеризуют злокачественный процесс и становятся более отчетливыми при рассеивании красителя. При раке хромогастроскопия не дает ложноположительных результатов, ее эффективность достигает 77,8%.
Хромогастроскопия с метиленовым синим позволяет:
1) лучше оценивать изменения макроскопической картины слизистой оболочки, контролировать процесс заживления хронических язв на разных его этапах (границы, количество и качество грануляций);
2) выявлять мельчайшие доброкачественные повреждения (эрозии, рубцы, деформации складок слизистой оболочки);
3) определять распространенность злокачественной инфильтрации;
4) дифференцировать небольшие доброкачественные и злокачественные (ранние
формы рака) поражения;
5) обозначать множественные очаги злокачественного поражения ранним раком и определять возможность их удаления через эндоскоп диатермической петлей.
Главная цель применения метода — обнаружение участков, подозрительных на злокачественное поражение (ранний рак), и определение места проведения прицельной биопсии. Морфологическая верификация диагноза/заключения при хромоскопии является обязательной.
Хромодуоденоскопия с метиленовым синим: натощак за 2 ч 30 мин до исследования с 50 мл теплой воды обследуемому дают 1,5-2 г питьевой соды, чтобы «очистить» желудок от слизи, которая при ее наличии в желудке хорошо окрашивается метиленовым синим и затрудняет точное выявление окрашенной метиленовым синим собственно слизистой оболочки желудка («нормальная», т.е. без кишечной метаплазии или без ракового изменения, слизистая оболочка желудка метиленовым синим не окрашивается). Через 30 мин после приема соды исследуемый выпивает (ничем не запивая) 40 мл 0,25% раствора метиленового синего, а затем лежит в течение часа. Через 2 ч после приема раствора метиленового синего проводят эндоскопическое исследование пищевода, желудка и двенадцатиперстной кишки по общепринятой методике.
Необходимо отметить, что эндоскопическое исследование верхних отделов желудочно-кишечного тракта с использованием метиленового синего не затрудняет тщательного осмотра пищевода, желудка и двенадцатиперстной кишки. При исследовании пищевода практически у всех больных отмечается неинтенсивное (светло-голубое) окрашивание слизи в виде полос на стенках пищевода. В желудке (в «озерке») обычно остается небольшое количество окрашенной в синий цвет жидкости. При желании эту жидкость можно удалить электроотсосом. Поверхностный слизеобразующий эпителий желудка не окрашивается и выглядит, как при обычном эндоскопическом исследовании без применения метиленового синего. При наличии в желудке язвенных дефектов и «свежих» послеязвенных рубцов вокруг язвы или «свежего» рубца при близком рассматривании определяется синий «крап», чаще всего кольцевидно или звездчато окружающий язву или рубец. Гастродуоденоскопия с применением метиленового синего позволяет определять границу между слизистой оболочкой желудка и слизистой оболочкой двенадцатиперстной кишки. Эндоскопически это выглядит в виде четкого перехода розовой окраски, присущей слизистой оболочке желудка, в темно- или светло-синюю. Необходимо отметить, что эта граница не во всех случаях совпадает с анатомической линией перехода желудка в двенадцатиперстную кишку. Диффузность окраски слизистой оболочки двенадцатиперстной кишки метиленовым синим четко коррелирует с наличием в ней визуальных изменений: если луковичный и постбульбарный отделы двенадцатиперстной кишки практически у всех обычно окрашиваются диффузно, то у больных язвенной болезнью двенадцатиперстной кишки (с локализацией язвы в ее луковичной части) окраска слизистой оболочки луковицы двенадцатиперстной кишки во всех случаях носит
очаговый характер — не окрашивался «ореол» вокруг язвы (сама язва, вернее, ее фиброзный налет иногда может окраситься в синий цвет). Подобная картина определяется и при «свежих», и при «старых» рубцах. При наличии визуальных данных, характерных для дуоденита, обычно не окрашиваются различные по протяженности «очаги». Прослеживается существенная разница в гистологическом строении слизистой оболочки двенадцатиперстной кишки, взятой из участков, окрашенных и не окрашенных метиленовым синим. Особенно четкие корреляции между выявлением и не выявлением желудочной метаплазии, соответственно в окрашенных и не окрашенных участках слизистой оболочки двенадцатиперстной кишки метиленовым синим, установлены у больных язвенной болезнью двенадцатиперстной кишки. У них в кусочках слизистой оболочки луковицы, взятых из окрашенных метиленовым синим участков, желудочная метаплазия практически не выявляется. В то же время желудочная метаплазия обнаруживается в большинстве случаев, когда кусочки биопсируют из участков слизистой оболочки двенадцатиперстной кишки, не окрашенных метиленовым синим.
Индиго кармин (Indigo carmine) не окрашивает дуоденальные клетки и скапливается между ворсинами слизистой оболочки. Осмотр луковицы производят сразу после нанесения красителя через катетер. Нормальные и гипертрофированные ворсины в луковице двенадцатиперстной кишки четко контурируются, и нетрудно обнаружить их отсутствие вокруг эрозий, язв и рубцов. Метиленовый синий густо покрывает поверхность слизистой оболочки, окрашивая кишечную метаплазию и абсорбируется дуоденальными клетками. Чтобы оценить состояние слизистой оболочки, краситель смывают водой с помощью катетера. Если слизистая оболочка не окрашивается метиленовым синим, это значит, что ворсины отсутствуют и имеется поражение эпителия. Цвет слизистой оболочки вокруг язвы не изменяется, но кратер ее окрашивается в голубой цвет в связи с наличием экссудата и фибрина. В процессе эпителизации язвы абсорбционная способность восстанавливается и слизистая оболочка вновь начинает окрашиваться. В связи с разной способностью индиго кармина и метиленового синего к окрашиванию первый используют для оценки морфологических, а второй — функциональных нарушений слизистой оболочки двенадцатиперстной кишки. Оба красителя эффективны при выявлении небольших выступающих и углубленных поражений слизистой оболочки: гиперплазии ворсин, бруннеровых желез (желез двенадцатиперстной кишки) и лимфатических желез. Метиленовый синий позволяет определить восстановление эпителия при заживлении хронических язв.
Генциан фиолетовый (Cresyl violet) используется для выявления ранних злокачественных поражений желудочно-кишечного тракта, особенно эффективен при использовании увеличивающей аппаратуры. 0,2% раствор генциана фиолетового может распыляться после индиго кармина для уменьшения числа ошибок при выявлении ранних раков толстой кишки.
Методика хромогастроскопии с конго красным (Congo red, Biphenylene napIhdene sulfonic acid) претерпела со временем значительные изменения.
Конго красный — это рН-индикатор, суть метода состоит в реакции между красителем и хлористоводородной кислотой желудочного сока. Конго красный относится к реактивным
красителям, окрашивающим кислотопродуцирующие (обкладочные) клетки желудка.
Клиническое применение красителя — рак желудка, выявление кислотопродуцирующих клеток желудка.
Ю. М. Панцырев и соавт. (1978) при изучении секреторной топографии желудка с использованием конго красного придают особое значение предварительной нейтрализации кислого содержимого желудка и его эвакуации. После анестезии вводят желудочный зонд и желудок промывают водой. Затем по зонду вливают и через 5 мин удаляют 100-150 мл 4% раствора бикарбоната натрия, для окраски слизистой оболочки в желудок вводят 50 мл 0,5% раствора конго красного и через 8-10 мин краситель эвакуируют, после чего зонд извлекают. Затем производят гастроскопию и маркировку границ антрального отдела желудка. Обычно обнаруживают четкую границу между телом
желудка, имеющим черный цвет, и антральным отделом красного цвета. Необходимость в стимуляции выработки соляной кислоты гистамином или пентагастрином возникает редко, ее производят лишь у больных с гипоацидным состоянием. Краситель может использоваться самостоятельно или в комбинации с метиленовым синим: после предварительной обработки 0,5% раствором бикарбоната натрия распыляют вначале 0,3-0,5% раствор конго красного для выявления зон атрофии с участками разного рельефа, затем метиленовый синий — для определения кишечной метаплазии. Ранний рак при таком окрашивании выделяется как «отбеливаемая» область слизистой оболочки, не красящаяся ни одним из красителей. Конго красный может применяться для выявления кислотопродуцирующих зон, оценки полноценности ваготомии. После предварительной стимуляции секреции желудка гистамином или пентагастрином по время эндоскопии производится орошение слизистой оболочки 0,5% раствором бикарбоната с последующим распылением 0,3-0,5% раствора конго красного. При положительной реакции происходит изменение красного цвета красителя в черный в течение 1-2 минут. В результате происходит выделение кислотопродуцирующих зон, зон с пониженной секрецией кислоты или с отсутствием таковой.
Фенол красный (Phenosulfon phthalein, Phenol red) является индикатором рН, он обнаруживает щелочную рН изменением цвета от желтого до красного. Используют 0,1% раствор, который можно наносить непосредственно на слизистую оболочку без предварительной подготовки. Используют для диагностики Н. pylori. При инфицировании Н. pylori уреаза, синтезируемая инфекционным агентом, приводит к увеличению рН, что проявляется изменением цвета красителя. Рекомендуется также распыление 0,1% раствора фенола красного и 5% раствора мочевины после предварительного применения муколитика (АЦЦ), пеногасителя и М-холинолитика. Положительный результат проявляется изменением цвета от желтого до красного.
Хромогастроскопия с нейтральным красным. Этот метод применяют для изучения секреторной функции желудка. После тщательного эндоскопического исследования слизистой оболочки желудка и двенадцатиперстной кишки и визуальной оценки изменений слизистой оболочки в локтевую вену вводят 5-6 мл 1% раствора нейтрального красного. Наблюдение за выделением красителя слизистой оболочкой желудка и оценку его секреторной функции производят по следующим показателям: времени и месту появления нейтрального красного, интенсивности (слабое, умеренное) и характеру (очаговое, сетчатое, сплошное) окрашивания, времени максимального выделения красителя и границам окрашивания. Начало выделения нейтрального красного слизистой оболочкой желудка определяют по появлению малинового окрашивания, зафиксировать которое не составляет особого труда. Лишь в местах гиперемии и инфильтрации это сделать сложнее, поскольку нарушена экскреторная способность этих отделов и трудно произвести дифференцировку цвета. Нужно внимательно наблюдать за накоплением красителя в углублениях слизистой оболочки на этих участках. Для того чтобы определить первичный очаг выделения красителя, необходимо постоянно наблюдать за всей поверхностью слизистой оболочки, перемещая дистальный конец прибора по оси желудка и осматривая различные поля. Краситель может выделяться одновременно на всей поверхности слизистой оболочки желудка в области расположения обкладочных клеток или на отдельных ее участках. Это зависит от функциональных нарушений процесса образования соляной кислоты и морфологических изменений слизистой оболочки. При осмотре с близкого расстояния можно четко определить, как краситель появляется в желудочных ямках (точечные малиновые пятнышки на желудочных полях), окрашивает желудочные поля и скапливается в разделяющих их бороздках. Визуально можно определить количество желудочных ямок на желудочных полях, из которых выделяется краситель, что имеет большое значение для оценки функциональных и морфологических нарушений кислотообразующей функции желудка. По мере накопления выделившегося красителя он заполняет углубления между желудочными складками. Окрашенные в малиновый цвет участки слизистой оболочки четко дифференцируются от неокрашенных. Время от начала выделения до максимальной экскреции нейтрального красного в норме не превышает 4-5 мин. При повышенной экскреторной и кислотопродуцирующей функции желудка наблюдаются ускоренное выделение красителя, уменьшение интервала между началом выделения и интенсивным окрашиванием. При снижении секреторной способности желудка выделение красителя замедляется, указанный интервал увеличивается, а окрашивание остается очаговым. Определение границ кислотопродуцирующей зоны и антрального отдела желудка производят в процессе наблюдения за экскрецией нейтрального красного и заканчивают при достижении максимального выделения краски. На результаты исследования влияют такие факторы, как положение больного во время исследования, характер моторной функции желудка, скорость выделения красителя и интенсивность окрашивания. В положении больного на левом боку краситель стекает в тело желудка, в положении на спине — в антральный отдел, т.е. определяемые границы кислотопродуцирующей зоны могут быть уже или шире истинных. При выраженной перистальтике антрального отдела и резком повышении выделительной функции желудка ошибка более вероятна. При поверхностных гастритах в результате отека желудочные поля уплощаются, желудочные ямки сдавливаются, а бороздки между полями суживаются, становятся мелкими и в большинстве случаев совсем исчезают вследствие заполнения фибрином. Наблюдается характерная для поверхностного гастрита картина микрорельефа: ярко-розовые желудочные поля окружены нежными белыми полосками фибрина. Краситель не задерживается в желудочных ямках, полях и бороздках, стекает с них и скапливается между складками. Таким образом, при поверхностных гастритах не получается характерный сетчатый рисунок слизистой оболочки в момент выделения краски. В зависимости от степени атрофии слизистой оболочки снижается или полностью отсутствует кислотообразование в желудке. Оставшиеся участки слизистой оболочки сохраняют свою функцию, но она резко снижена: краситель выделяется поздно (к 10-15-й минуте), а окрашивание слабое, очаговое. Анализ результатов хромогастроскопии у больных язвенной болезнью показал, что характер расположения обкладочных клеток, величина и границы кислотообразующей зоны зависят от локализации язвы. При дуоденальных язвах отмечается равномерное сплошное распределение обкладочных клеток в дне и теле желудка. У 60% обследованных больных кислотообразующая зона занимала значительную часть слизистой оболочки желудка и спускалась в антральный отдел. При язвах желудка отмечены смещение нижней границы кислотопродуцирующей зоны вверх, особенно по малой кривизне, неравномерность распределения обкладочных клеток в этой зоне и наличие атрофических процессов. При этом чем выше в желудке располагалась язва, тем выше была и нижняя граница окрашивания. При локализации язвы в теле желудка малая кривизна, как правило, не окрашивалась, а по большой кривизне нижняя граница кислотопродуцирующей зоны проходила выше проекции угла желудка. Эти наблюдения позволили сделать вывод, что хронические язвы желудка локализуются вне зоны расположения обкладочных клеток или в переходной зоне.
Таким образом, хромогастроскопия позволяет дифференцировать специфичные изменения секреторной топографии желудка при различных заболеваниях и визуально разграничивать его функциональные зоны (кислотопродуцирующую и антральную).
Маркировку границ кислотопродуцирующей зоны производят тушью. Раствор китайской туши вводят в подслизистый слой желудка с помощью инъекционной иглы до образования темной точки. Количество точек зависит от целей исследования. Для маркировки резецируемого антрального отдела желудка необходимо обозначить его границы по малой и большой кривизне и передней стенке в 5-6 точках, а для проведения селективной проксимальной ваготомии — лишь по малой кривизне.
Хромодуоденоскопия с закисленным конго. Для изучения ощелачивающей функции антрального отдела желудка и определения рН двенадцатиперстной кишки можно использовать простую методику хромоскопии с закисленным конго. Закисление конго красного производят путем добавления к нему соляной кислоты из расчета 1 мл 1% раствора кислоты на 100 мл красителя (рН раствора 2,0). При этом раствор конго приобретает черный цвет. Его распыляют через катетер в луковице и нижележащих отделах двенадцатиперстной кишки, а затем фиксируют время восстановления окраски красителя, что имеет прогностическое значение. В двенадцатиперстной кишке, имеющей в норме щелочную среду, краситель быстро изменяет черную окраску на красную, а при кислом содержимом в двенадцатиперстной кишке сохраняет черный цвет.
Хромоколоноскопия. Индиго кармин и метиленовый синий можно применять при колоноскопии для контрастирования рельефа слизистой оболочки, что позволяет выявить незначительные изменения ее и наблюдать за динамикой патологического процесса. Красители наносят на слизистую оболочку прямым распылением через катетер под визуальным эндоскопическим контролем или вводят в виде клизмы. Неизмененная слизистая оболочка приобретает голубоватый цвет и зернистый вид. Такую эндоскопическую картину не удается увидеть без окрашивания. Атрофически измененные участки слизистой оболочки, доброкачественные полипы и язвы не окрашиваются метиленовым синим, четко определяются на голубом фоне окрашенной слизистой оболочки. При язвенном колите интенсивность окрашивания уменьшается или слизистая оболочка вовсе не окрашивается. На основании этих данных можно судить о фазе (активная, ремиссия) колита, его локализации и распространенности. Злокачественные поражения (малигнизированные полипы, язвенные и полиповидные формы рака) окрашиваются в интенсивный синий цвет, который не исчезает при отмывании водой. Индиго кармин, особенно при использовании аппаратуры высокого разрешения, в толстой кишке может использоваться для изучения поверхностных различий между гиперпластическими (имеющими типичную форму, гладкую поверхность) и аденоматозными полипами (имеющими дольчатую, пересеченную поверхность), повышает вероятность выявления раннего рака. Частота ложноотрицательных результатов хромоколоноскопии при атрофических изменениях слизистой оболочки составила 2,5%, а при злокачественных поражениях ложноотрицательных результатов не отмечено. В 46,6% случаев границы злокачественной инфильтрации при обычной колоноскопии казались уже, чем при хромоскопии.