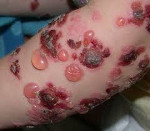
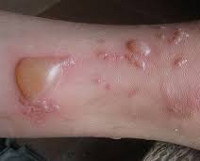
Что такое буллезные дерматиты
Буллезный дерматит: симптомы и лечение
Причины возникновения буллезного дерматита бывают внешние и внутренние. К внешним относятся: лекарственные средства, солнечные лучи, ультрафиолет, косметические средства, краска для волос, скипидар, температуры (очень низкие и очень высокие), посуда, ювелирные изделия, содержащие никель и т.д. К внутренним относятся: генетические дефекты и некоторые заболевания (герпес, диабет, импетиго). Особенность буллезного дерматита – симптоматика полностью зависит от причины появления.
Симптомы буллезного дерматита
Диагностика и лечение буллезного дерматита
Для того, чтобы правильно поставить диагноз, необходимо определить фактор, который спровоцировал заболевание. Если врач подозревает, что пузырьки инфекционного характера, то необходимо сделать бактериоскопию жидкости, находящейся внутри пузырьков. Для постановки диагноза очень эффективна биопсия, взятая из неповрежденного булла и эпителия вокруг него. Для определения аллергической природы заболевания проводят анализ на реакцию прямой и непрямой иммунофлуоресценции. Помимо гистологического исследования биоматериала, врач может назначить анализы мочи и крови. После постановки диагноза врач назначит лечение.
При бессоннице из-за сильного зуда назначают Персен. При тяжелом протекании болезни врачи вынуждены назначать очень сильные лекарственные средства (Азатиоприн, Дексамектазон). Вскрытие пузырьков, обработка ранок и кожи под пузырьками должна производиться в условиях стационара. Буллы, образовавшиеся вследствие ожогов (солнцем, огнем) или обморожения лечат в ожоговых центрах. Буллезный дерматит приносит много неудобств, поэтому лучше не допускать его возникновения: избегать прямых лучей солнца; не контактировать с экзотическими растениями; соблюдать технику безопасности при работе с лаками, красками и другими химическими средствами; при работе с вредными веществами пользоваться спецодеждой и перчатками и т.д.
Что такое буллезные дерматиты
б) Особенности диагностики. Обследование пациента с пузырными заболеваниями начинается со сбора анамнеза и физикального исследования. Для установления окончательного диагноза могут потребоваться лабораторные исследования или биопсия кожи.
Анамнез:
• Когда появились высыпания и как они выглядели?
• Изменялись ли их внешний вид или локализация?
• Реагировали ли они на какое-либо лечение?
• Отмечались ли какие нибудь сопутствующие симпто мы или провоцирующие факторы?
• Как заболевание повлияло на жизнь пациента?
• Какие сопутствующие хронические состояния наблюдаются у пациента?
• Принимает ли пациент какие-либо медикаменты?
• Имеются ли какие-либо особенности семейного анамнеза?
• Где локализуются высыпания?
• Пузыри вялые или напряженные?
• Наблюдаются ли другие высыпания (эрозии, экскориации, папулы, волдыри)?
• Симптом Никольского положительный или отрицательный (отслаивается ли непораженная кожа около пузыря при боковом трении)?
• Симптом Асбо-Хансена положительный или отрицательный (происходит ли отслойка окружающей кожи при вертикальном надавливании на пузырь сверху)? Иногда симптом Асбо-Хансена также называется симптомом Никольского.
• Признак Дарье положительный или отрицательный (формируется ли волдырь при трении кожи)?
• Каково общее состояние кожи (подвержена ли она воздействию солнца; наблюдается ли поствоспалительная гиперпигментация, лихенификация, рубцевание)?
• Отмечается ли у пациента лимфаденопатия или гепатоспленомегалия?
1. Аутоиммунные буллезные заболевания:
— При буллезном пемфигоиде у пациентов наблюдаются обширные напряженные пузыри, которые первично поражают туловище, паховую область, подмышечные впадины, проксимальные участки конечностей и сгибательпые поверхности.
— Вульгарная пузырчатка характеризуется эрозиями и вялыми пузырями, которые часто поражают слизистую полости рта. Фактически, поражение слизистых оболочек может быть начальным проявлением заболевания. Если поражается кожа, симптомы Никольского и Асбо-Хансена становятся положительными.
— Листовидная пузырчатка представлена кожными эрозиями и никогда не поражает слизистые оболочки. Симптомы Никольского и Асбо-Хансена положительные.
— Вегетирующая пузырчатка характеризуется бородавчатыми бляшками, поражающими складки тела, особенно подмышечные впадины и паховую область.
— Эритематозная волчанка клинически напоминает сыпь на щеках при волчанке, при этом очаги локализуются на носу, щеках и ушных раковинах.
— Пемфигоид беременных развивается во время беременности или в послеродовом периоде. Это состояние характеризуется буллезным компонентом. У больных обычно наблюдаются уртикарные папулы и бляшки с пузырями, локализующиеся вокруг пупка и на конечностях. Затем сыпь становится генерализованной, поражаются ладони и подошвы. Лицо, волосистая часть кожи головы и слизистые оболочки, как правило, свободны от высыпаний.
— Буллезный приобретенный эпидермолиз отличается пузырями и эрозиями, вызванными травмой, возникающими обычно в дистальных отделах конечностей. У пациентов наблюдаются рубцевание, милиум и дистрофия ногтей. Повышен риск раз вития солидных опухолей, особенно аденокарциномы.
— Герпетиформный дерматит характеризуется классическими симметричными зудящими высыпаниями, поражающими разгибательные поверхности конечностей, волосистую часть кожи головы и ягодичную область. У пациентов отмечаются зудящие везикулы и крустозные папулы с поверхностными экскориациями.
— IgA линеарный буллезный дерматоз развивается у детей и часто имеет кольцевидную картину распределения высыпаний. В 50% случаев по ражаются слизистые оболочки.



2. Травмы/физическая нагрузка как причина буллезных высыпаний:
— Пузыри формируются в результате трения в зонах, подверженных давлению и трению, какими чаще всего служат дистальпые отделы нижних конечно стей.
— Безболезненные диабетические пузыри развиваются после травмы у больных, страдающих сахарным диабетом, как правило, в акральных отделах.
— Послеожоговые пузыри, например, такие как наблюдаются в результате тяжелого солнечного ожога второй степени, появляются через несколько часов после воздействия повреждающего фактора.
— Потницу вызывает закупорка эккринных протоков кератином в жаркое время года. Маленькие поверхпостные везикулы могут возникать на лице, туловище или конечностях.
3. Метаболические причины буллезных высыпаний:
— При поздней кожной порфирии (ПКП) поражается открытая воздействию солнца кожа, особенно на тыльных поверхностях кистей, предплечьях, ушных раковинах и лице. У пациента нередко наблюдаются сопутствующие изменения, такие как милиум, рубцевание и нарушение пигментации. ПКП может ассоциироваться с инфекционным гепатитом С.
4. Иммунологические причины пузырей на коже:
— Парапсориаз лихеноидный и оспенновидный острый обычно проявляется папуло-некротическими высыпаниями, однако могут наблюдаться везикулы, напоминающие оспу. Обычно вовлечены передняя поверхность туловища, сгибательные поверхности верхних конечностей и подмышечные впадины. Общее состояние пациента не нарушено, хотя в большинстве случаев отмечается лимфаденопатия. CD8 Т-клетки являются преобладающим типом клеток в кожных очагах. Заболевание чаще всего встречается у молодых мужчин и может протекать хронически.
— Аллергический контактный и ирритантиый (раздражительный) контактный дерматиты при тяжелом течении могут проявляться пузырями. Особое внимание следует обратить на место расположения и рисунок поражения. Например, линейные вези кулы и пузыри предполагают дерматит, вызванный растениями, такими как ядовитый плющ, ядовитый дуб или ядовитый сумах. Пузыри в пупочной области обусловлены никелевым дерматитом. Очаги на боковой поверхности стоп часто отмечаются при «мокасиновом» (обувном) дерматите; аналогичным образом поражение боковых поверхностей ладоней связанно с «перчаточным» дерматитом.
5. Лекарственные препараты как причины булл на коже:
— При буллезпой токсидермии высыпания могут быть либо ограниченными двумя различными слизистыми поверхностями с минимальным вовлечением кожи, либо генерализованными с поражением всех слизистых оболочек и большей части поверхности кожи. Симтомы Никольского и Асбо-Хансена па пораженной коже положительные.
7. Гидростатические причины пузырей на коже:
— Отечные пузыри образуются при повышении осмотического давления, которое развивается во время выделения трансцеллюлярной жидкости. Такие пациенты, как правило, страдают сердечной недостаточностью, циррозом печени или почечной недостаточностью.
8. Врожденные причины пузырей на коже:
— Токсическая эритема новорожденных проявляется бессимптомными розовыми пятнами, папулами, пустулами или волдырями на лице, туловище, проксимальных отделах верхних конечностей или ягодичной области. Ладони и подошвы обычно остаются свободными от высыпаний. Заболевание отмечается с момента рождения и до двух недель жизни, а затем самопроизвольно разрешается. Встречается примерно у 10% всех новорожденных.
— Потница развивается вследствие закупорки эккринных протоков. Невоспалительные везикулы наблюдаются на лице, туловище пли конечностях. Заболевание возникает примерно у 15% новорожденных и наиболее часто встречается в странах с жарким климатом.
— Транзиторный неонатальный пустулезный меланоз проявляется пустулами или везикулами без сопутствующей эритемы, которые расположены группами на лбу, в заушной области, подбородке, шее, верхней части передней грудной стенки, спине, ягодичной области, животе и бедрах и спонтанно разрешаются, оставляя после себя пигментированные пятна. Заболевание развивается примерно у 4% доношенных младенцев и чаще всего наблюдается в популяции афроамериканцев.
— Акропустулез новорожденных развивается в первые недели или месяцы жизни и спонтанно разрешается к 2-3 годам. При этом состоянии гроздевидные скопления везикул или пустул поражают ладони и подошвы, вызывая зуд.
— Эозинофнльный пустулезный фолликулит является редким состоянием, при котором желтоватые пустулы поражают лицо, волосистую часть кожи головы, туловище и конечности, обычно вызывая зуд и раздражение. Исследования на бактериальную, вирусную и грибковую инфекции оказываются отрицательными. Может наблюдаться у ВИЧ-положительных пациентов.
— Неопатальный герпес беременных ассоциирован с материнским заболеванием. У новорожденных отмечаются эритематозные пятна, папулы, везикулы и пузыри, поражающие туловище, голову и конечности. Заболевание, как правило, спонтанно разрешается в течение первого года жизни, однако высыпания могут персистировать в течение двух первых лет.
— Неонатальная пузырчатка наблюдается у новорожденных, матери которых страдали активной вульгарной пузырчаткой (не листовидной пузырчаткой). Ребенок рождается с пузырями, которые спонтанно разрешаются в течение 1-2 недель.
— Буллезный эпидермолиз является врожденным заболеванием, при котором незначительное трение или травма вызывают появление везикул, пузырей и эрозий. Наиболее часто поражаются дистальные отделы конечностей.
— Врожденные инфекции, вызванные вирусом простого герпеса, обычно проявляются везикулами. Кроме того, везикулезные высыпания у новорожденных могут быть вызваны сифилисом новорожденных, который является единственной формой сифилиса с везикулезной картиной.
9. Гематологические причины пузырей на коже:
— Буллезный мастоцитоз обусловлен аккумуляцией тучных клеток в коже. Буллезная картина является очень редкой, однако высыпания обычно возникают в любой области тела. При обследовании симптом Дарье, как правило, положительный, отмечается дермографизм. Следует соблюдать осторожность, чтобы не вызвать реакцию раздражения, которая может спровоцировать генерализованную дегрануляцию тучных клеток. Необходимо тщательное обследование для выявления признаков системного поражения, включая тучноклеточный лейкоз. Для подтверждения лимфаденопатии и гепатосплепомегалии рекомендуются тщательная пальпация лимфатических узлов и исследование органов брюшной полости.
г) Анализы и обследования при заболевании. При неясной клинической картине для постановки диагноза применяются различные лабораторные исследования. Некоторые состояния необходимо подтвердить данными биопсии даже при кажущейся однозначности диагноза. Например, биопсию необходимо выполнить в любом случае при подозрении на пузырчатку, поскольку лечение предусматривает продолжительное применение потенциально токсических лекарственных препаратов.
Лабораторная диагностика буллезных заболеваний:
• Если подозревается простой герпес или опоясывающий лишай, можно выполнить прямую флюоресценцию с определением антител в соскобе из очага. Результат исследования в большинстве случаев становится известен в течение суток.
• Соскоб с каплей минерального масла для выявления чесотки.
• Исследование с КОН для выявления возможной буллезной грибковой инфекции (например, буллезной грибковой инфекции стоп).
• При подозрении на генетические дефекты рекомендуется направить пациента на генетическое консультирование.
Биопсия буллезных болезней кожи:
• Для патоморфологической оценки проводится 4-мм трепанобиопсия, при этом достоверным считается исследование материала, включающего край пузыря. Тангенциальная биопсия является альтернативой при условии, что эпидермис пузыря остается в материале биоптата.
• На иммунофлюоресцентное исследование направляется образец кожи, полученный с помощью 4-мм трепана из перифокальной зоны очага и помещенный в специальную среду. Исключением являются случаи, подозрительные в отношении герпетиформного дерматита: биоптат для иммунофлюоресценции должен быть получен из непораженного участка кожи.
• Если подозревается наличие инфекции, рекомендует ся выполнение двух 4-мм трепанобиопсий для исследования бактериальной, грибковой и вирусной культур, а также микроскопии окрашенного препарата, В тех случаях, когда культуральный анализ и другие менее инвазивные исследования малоинформативны. Образец помещается в стерильную чашку на стерильную марлю, смоченную стерильным изотопическим раствором. Если биопсия выполняется с целью про ведения культурального анализа, необходимо использовать анестетик без консервантов и изотонический раствор.
Другие методы исследования. Пациенты с рубцующимся пемфигоидом и токсическим эиидермальиым иекролизом нуждаются в осмотре офтальмолога. Пациентам с тяжелыми формами бул лезного эпидермолиза и герпетиформного дерматита необходима консультация гастроэнтеролога. При паранеопластических состояниях, таких как приобретенный буллезный эпидермолиз и рубцующийся пемфигоид, показаны тщательный скрининг для выявления опухоли и целенаправленный анализ симптомов.
д) Список использованной литературы:
1. Bolognia JL, Jorizzo JL, Rapini RP. Dermatology. London: Elsevier Health Sciences, 2003.
2. James WD, Berger TG, Elston DM. Andrews’ Diseases of the Skin: Clinical Dermatology. 10th ed. Philadelphia: Elsevier Health Sciences, 2005.
3. Schachner I,A, Hansen RC. Pediatric Dermatology. 3rd ed. New York: Mosby, 2003.
4. Spitz JL. Genodermatoses: A Clinical Guide to Genetic Skin Disorders. Philadelphia: Lippincott Williams & Wilkins, 2004.
Редактор: Искандер Милевски. Дата обновления публикации: 7.4.2021
Буллёзный дерматит
Буллёзный дерматит — это воспалительное поражение кожи с образованием на ней заполненных жидкостью пузырей. Чаще всего буллёзный дерматит возникает в результате контакта кожи с каким-либо агрессивным фактором внешней среды. Однако он может быть симптомом других дерматологических заболеваний, следствием метаболических и эндокринных нарушений или проявлением генетических аномалий. В диагностике буллёзного дерматита имеет большое значение определение воздействующего на кожу внешнего фактора, выявление сопутствующей патологии, лабораторная диагностики и биопсия.
Общие сведения
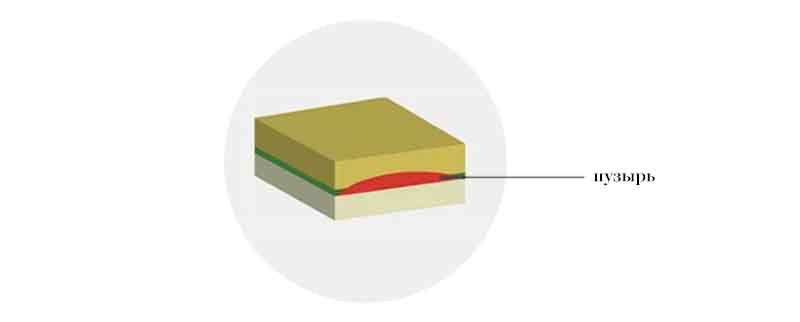
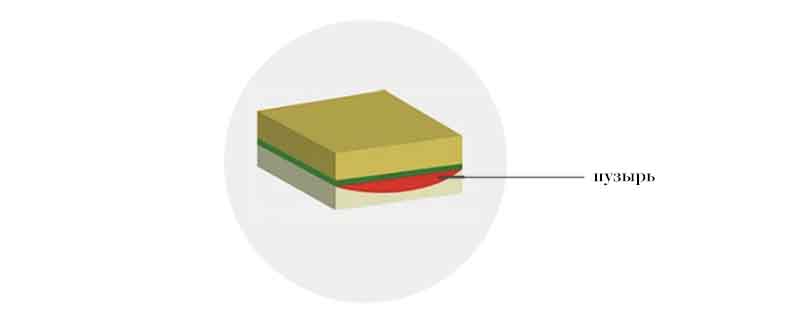
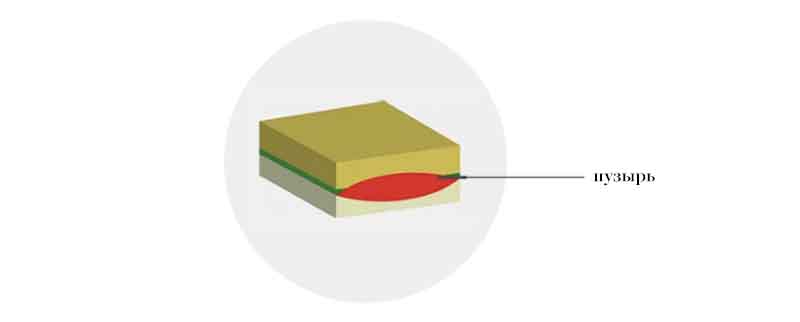
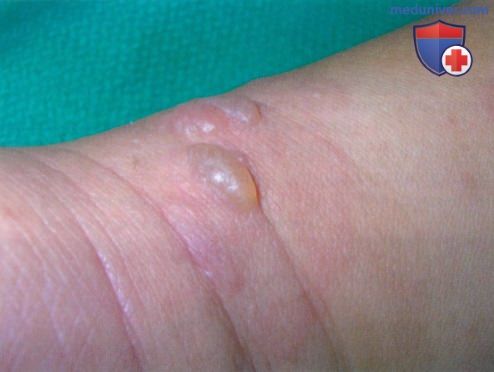
При буллёзном дерматите пузыри располагаются под эпидермисом (субэпидермально) или непосредственно в нем (интраэпидермально). Субэпидермальная локализация пузырей характерна для буллёзного пемфигоида, буллёзной формы системной красной волчанки, буллёзного эпидермолиза. Интраэпидермальные пузыри появляются при буллёзной эритродермии, болезни Хейли-Хейли. При размере более 5 мм пузыри называют буллами, менее 5 мм — везикулами.
Причины
К внешним факторам, вызывающим контактный буллёзный дерматит относится воздействие солнечных лучей и искусственных источников ультрафиолетового излучения, низких и высоких температур, агрессивных химических веществ (скипидар, урсол, краска для волос и т. п.), некоторых растений и лекарственных средств. При этом буллезный дерматит бывает обусловлен прямым воздействием фактора (простой контактный дерматит) или спровоцированной им аллергической реакцией (аллергический контактный дерматит).
Буллёзный дерматит может быть проявлением инфекционных заболеваний: герпес, буллёзная дерматофития, импетиго; воспалительных дерматозов: пузырчатка, буллёзная системная красная волчанка, буллёзный пемфигоид; метаболических нарушений: порфирия, пеллагра, диабетический буллёз, энтеропатический акродерматит; генетических аномалий: врожденная буллёзная эритродермия, болезнь Хейли-Хейли, буллёзный эпидермолиз.
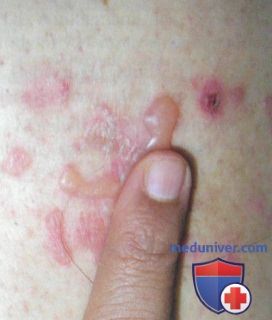
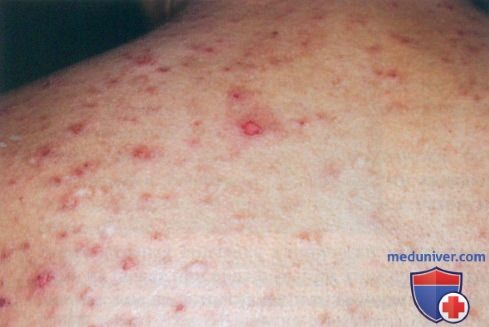
Симптомы буллёзного дерматита
Буллёзный дерматит от воздействия низкой температуры — это отморожения. Они характеризуются первоначальным спазмом сосудов. Затем сосуды расширяются и на коже возникает покраснение, сопровождающееся чувством жжения и боли. Присоединяется отечность и появляются вялые пузыри с серозным или кровянистым содержимым. Эрозии, образующиеся после вскрытия пузырей, при заживлении покрываются корочками. Воздействие на кожу высокой температуры вызывает ожоги. Их клиническая картина сходна с отморожениями, но пузыри образуются сразу же после воздействия. Буллёзный дерматит возникает при отморожении или ожоге II степени.
Солнечный буллёзный дерматит развивается в течение нескольких часов после слишком длительного пребывания под прямыми лучами солнца. После покраснения кожи на ней образуются пузыри разного размера. При солнечном дерматите отмечается зуд, болезненность и жжение, возможно повышение температуры и нарушение общего самочувствия. После заживления эрозий на коже остаются участки гиперпигментации.
Буллёзный дерматит от химических факторов, возникая на участке кожи, контактировавшем с химическим веществом, может затем принимать генерализованный характер. Так, при контакте с урсолом излюбленное расположение пузырей при генерализации — это лицо и шея. Возникающий отек может захватывать веки с полным закрытием глазной щели.
Метаболический буллёзный дерматит развивается на фоне существующих эндокринных заболеваний или обменных нарушений. Диабетический буллёз возникает при сахарном диабете любого типа. При нем напряженные пузыри находятся на дистальных отделах ног или рук. Энтеропатический акродерматит связан с недостатком цинка и характеризуется локализацией пузырей на дистальных отделах конечностей, во рту, на губах и вокруг глаз.
Наследственный буллёзный дерматит обычно развивается сразу после рождения. Для буллёзного эпидермолиза характерно самопроизвольное внезапное появление пузырей и их образование в местах незначительного травмирования кожи. Болезнь Хейли-Хейли имеет клиническую картину пузырчатки, но передается наследственным путем.
Диагностика
В первую очередь проводится оценка клинической картины буллёзного дерматита. Имеет значение расположение пузырей, их характер, размер, количество и стадии развития, симметричность поражения, вовлечение слизистых оболочек.
В диагностике буллёзного дерматита контактной природы большое внимание уделяют выявлению провоцирующего фактора. При подозрении инфекционной природы пузырьков проводят бактериоскопию и посев содержащейся в них жидкости.
Одним из информативных методов диагностики буллёзного дерматита является биопсия с последующим гистологическим изучением. В качестве биопсийного материала берут свежий неповрежденный пузырь, немного захватывая расположенную вокруг него кожу. Для подтверждения аллергической природы дерматита в дополнение к гистологическом исследованию проводят реакции прямой и непрямой иммунофлуоресценции (РИФ).
Диагностику наследственных буллёзных дерматитов проводят с применением электронно-микроскопического исследования. При подозрении на порфирию исследуют мочу на наличие порфиринов, при подозрении на энтеропатический акродерматит в крови определяют концентрацию цинка.
Лечение буллёзного дерматита
В лечении контактного буллёзного дерматита основное — это устранение провоцирующего фактора. Если дерматит является проявлением или осложнением других заболеваний, то в первую очередь проводят лечение основного заболевания. При наследственных формах буллёзного дерматита проводится симптоматическое лечение.
Местно могут применяться кортикостероидные и антибактериальные мази, противовоспалительные смеси, средства способствующие заживлению эрозий, остающихся после пузырей. При необходимости производят вскрытие пузырей с тщательным соблюдением условий стерильности.
Больно, незаразно, не лечится и еще 9 фактов о буллезном эпидермолизе
Буллезный эпидермолиз — это пожизненная проблема, от которой нельзя избавиться по желанию, с помощью дорогостоящего лечения или иностранных врачей. Поэтому буллезный эпидермолиз оказывает на больного сильное психологическое воздействие: наличие видимых изменений кожи и частое посещение больниц могут повлиять на социальную, учебную и профессиональную жизнь человека, значительно снизив ее качество. Сказывается и не всегда корректная реакция незнакомых людей.
Кроме того, несмотря на развитость информационных технологий, далеко не все врачи в России сегодня знают о буллезном эпидермолизе и могут поставить правильный диагноз. В итоге многих «бабочек» (так называют пациентов с диагнозом) годами «лечат» от мнимой пищевой аллергии или других заболеваний, не имеющих к реальности никакого отношения.
Чем больше общественность, в том числе и профессиональная, будет знать о буллезном эпидермолизе и связанных с ним проблемах, тем больше внимания, принятия и квалифицированной медицинской помощи будут получать такие больные. В России Неделю буллезного эпидермолиза проводит Благотворительный фонд «Дети-бабочки».
Маргарита Гехт,
ведущий врач-дерматолог благотворительного фонда «Дети-бабочки»
Что такое буллезный эпидермолиз
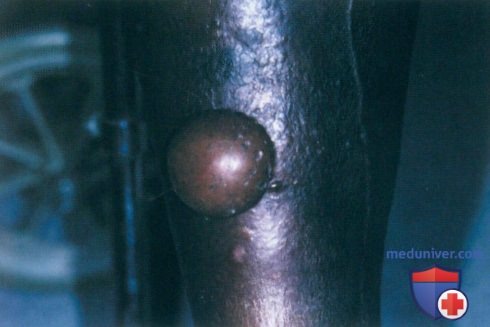
Буллезный эпидермолиз (БЭ) — не одно, а целая группа редких генетических заболеваний. У людей с таким диагнозом кожа и слизистые оболочки очень хрупкие. От малейшего прикосновения на них образуются пузыри. Лопаясь, они оставляют после себя болезненные раны.
Эти пузыри наверняка знакомы и вам. Такая влажная мозоль возникает на коже после целого дня, проведенного в тесных туфлях. Вечером вы нередко обнаруживаете ее уже вскрывшейся. Но если у обычных людей такие пузыри вздуваются из-за длительного трения тесной обуви и плотно прилегающей кожи, то у людей с БЭ — спонтанно или в результате малейших травм. Именно поэтому пациентов с этим заболеванием метафорично называют «бабочками». Как известно, даже легкое прикосновение к крылу бабочки снимает с него защитный слой, в результате чего она уже не может летать. При БЭ поврежденная кожа болит и может инфицироваться.
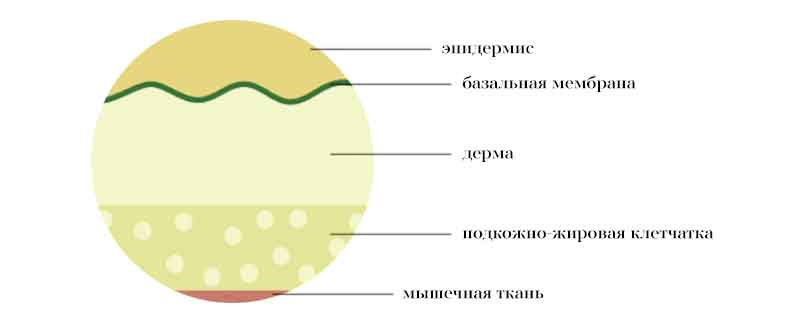
Чтобы понять, как возникает буллезный эпидермолиз, необходимо знать строение человеческой кожи.
Как устроена кожа
Кожа — самый большой орган нашего тела. Она защищает организм от микробов и аллергенов, помогает регулировать температуру тела и позволяет ощущать прикосновение, тепло и холод.
Кожа имеет три слоя:
Эпидермис
Внешний слой кожи, видимый глазу. Его основные функции — защитная и сохранения водонепроницаемого барьера — гидролипидной мантии.
Дерма
Этот слой находится под эпидермисом. Содержит плотную соединительную ткань, волосяные, сальные фолликулы, потовые железы, коллаген, эластин. В дерме проходят кровеносные сосуды и нервные окончания.
Между эпидермисом и дермой находится базальная мембрана — важная структура, соединяющая эти два слоя.
Гиподерма, или подкожно-жировая клетчатка
Глубокий слой кожи. Он состоит из жировой и соединительной ткани.
Работу, а главное, взаимодействие слоев кожи между собой определяют различные «помощники»: гены, ферменты, белки, дополнительные структуры и клетки. В случае нарушения работы хотя бы одного из «помощников» в коже происходят различные изменения. Так, при внезапно возникающих или вызванных искусственно стойких изменениях наследственных структур появляются генодерматозы, в том числе и буллезный эпидермолиз.
Что такое генодерматозы
Генодерматозы — наследственные заболевания кожи, насчитывающие несколько сотен нозологических форм и проявляющиеся различными патологическими процессами.
Причина их возникновения кроется в генах человека. Они хранят информацию, которая переводится в структуры кожи, содержащие белки, а именно — в кератин, коллаген, ламинин и интегрин, которые обеспечивают целостность и устойчивость кожи. При генетических поломках эти структуры перестают выполнять свою скрепляющую функцию, в результате кожа теряет целостность и становится хрупкой.
Буллезный эпидермолиз — один из самых тяжелых видов дерматозов данной группы.
Какие бывают виды буллезного эпидермолиза
Существует четыре основных формы буллезного эпидермолиза:
Классификация БЭ зависит от того, на каком уровне кожи произошел патологический процесс.
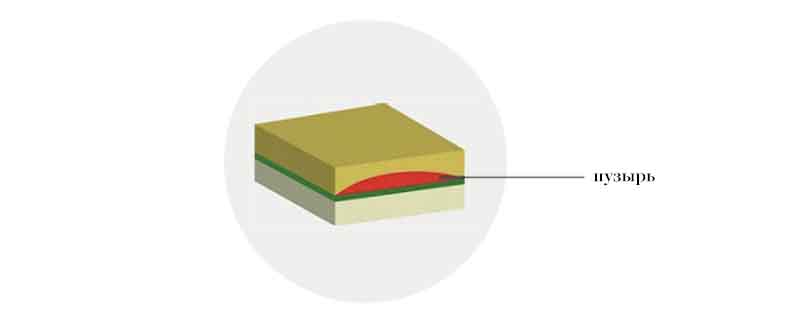
Простая форма
При данной форме БЭ пузыри появляются в пределах эпидермиса. Они не приводят к образованию рубцов, но причиняют сильную боль. Кроме того, летом, когда усиленное потоотделение провоцирует образование новых пузырей, простая форма БЭ всегда протекает тяжелее.
Пограничная форма
В данном случае расщепление происходит внутри базальной мембраны — структуры, которая «скрепляет» эпидермис и дерму. Более того, при определенном подтипе такой формы базальная мембрана вообще отсутствует. Из-за этого одна кожная структура может «находить» на другую, в результате чего на коже возникают многочисленные пузыри и обширные раны. Сливаясь, раны часто не оставляют на коже живого места и могут вызвать сепсис, а значит, потенциально опасны для жизни.
Дистрофическая форма
При данном типе БЭ расщепление происходит ниже базальной мембраны, в дерме. В этой области залегают ключевые структуры, которые определяют плотность и упругость кожи, — коллаген и эластин. При такой форме БЭ патологический процесс протекает именно в коллагене, в результате чего пузыри заживают с последующим образованием рубцовой ткани.
Синдром Киндлера
В этом случае пузыри могут образовываться одновременно на разных уровнях кожи. Кожные проявления могут быть вариабельны и зависят от степени вовлеченности гена в мутацию.
Чем отличаются врожденный и приобретенный БЭ
БЭ можно разделить на две группы — врожденный и приобретенный.
Врожденный БЭ, которому посвящена большая часть данной статьи, обусловлен генетическим дефектом. Этот дефект возникает еще внутриутробно, а сразу после рождения становятся видны внешние клинические проявления — раны на коже. Сегодня эта форма БЭ не имеет патогенетического лечения.
Приобретенный БЭ — это аутоиммунный дерматоз, связанный с выработкой специфических антител к собственному коллагену VII типа — наиболее важному компоненту фибрилл. Фибриллы — особые структуры в форме якоря, которые вместе с другими компонентами кожи скрепляют ее слои между собой.
При приобретенном БЭ образование пузырей происходит после связывания аутоантител — это антитела, которые выработались на собственные белки в результате воздействия на организм триггерных факторов (среди которых можно выделить стресс, перенесенные заболевания и оперативные вмешательства с коллагеном VII типа). Это, в свою очередь, приводит к активации каскада воспалительных реакций со стороны кожи.
Клинически заболевание характеризуется натянутыми пузырями на травмированных участках тела, которые заживают с образованием рубца. Так проявляется механобуллезная форма приобретенного БЭ. Второй наиболее частый подтип приобретенного БЭ — буллезное пемфигоидоподобное заболевание. Для него характерен кожный зуд и поражение слизистых оболочек. Для лечения приобретенного БЭ назначают местное и системное использование глюкокортикоидов и введение внутривенных иммуноглобулинов.
Как диагностируется буллезный эпидермолиз
Детальная лабораторная диагностика необходима для определения формы и подтипа БЭ и точной причины его возникновения на генетическом и белковом уровнях. Это помогает прогнозировать тяжесть состояния, оказывать надлежащую медицинскую помощь и участвовать в клинических испытаниях.
В лабораторной диагностике БЭ используются два основных метода:
1. Генетическое тестирование, которое направлено на выявление в ДНК мутации в конкретном гене, вызывающей заболевание.
2. Анализ образцов кожи с использованием методов, работающих на уровне белка, который позволяет выявить изменения в белке и компонентах кожи.
Влияет ли буллезный эпидермолиз только на кожу
Хотя физические эффекты БЭ затрагивают в основном кожу, при некоторых формах БЭ поражается не только кожа, но и слизистые оболочки внешних и внутренних органов: глаз, полости рта, пищевода, кишечника.
Заразен ли буллезный эпидермолиз
БЭ — генетическое заболевание. Это значит, что с ним рождаются. Заразиться буллезным эпидермолизом нельзя.
Как наследуется это заболевание
БЭ может быть унаследован одним из трех способов:
Аутосомно-доминантное наследование
В этом случае один из родителей страдает заболеванием и имеет дефектный ген. Он передает измененный ген своему ребенку. Вероятность того, что любой их ребенок родится с БЭ, составляет 50%.
Аутосомно-рецессивное наследование
В этой ситуации оба родителя клинически здоровы и не имеют внешних проявлений заболевания, но являются его генетическими носителями. Чтобы их ребенок родился с БЭ, он должен унаследовать дефектный ген — часть гена от матери, часть — от отца. Возникает всем известная математическая комбинация, когда минус на минус дает плюс в виде болезни у ребенка. Вероятность того, что это произойдет, составляет 25%.
Мутации, вызывающие БЭ, которые происходят de novo
Человек, несущий вариант de novo, то есть родившийся с БЭ при здоровых родителях, в том числе не имеющих генных мутаций, имеет 50%-й шанс передать заболевание своим детям.
Можно ли вылечить БЭ
На сегодняшний день нет эффективного лечения ни одной из форм БЭ. Все доступное лечение направлено на облегчение симптомов, чтобы, в конечном счете, улучшить качество жизни человека с данным генодерматозом.
Какова продолжительность жизни пациентов с БЭ
Продолжительность жизни при буллезном эпидермолизе зависит от формы заболевания, качества ухода за кожей, профилактики внекожных проявлений, качества оказываемой медицинской помощи и прохождения ежегодных обследований. При соблюдении этих условий пациенты могут жить полноценной и качественной жизнью. В таких случаях ее продолжительность близка к продолжительности жизни людей без особенностей здоровья.
Что включает в себя облегчение симптомов БЭ
Симптоматическое лечение имеет важнейшее значение для людей с БЭ. Обычно оно включает ежедневный уход за непораженной кожей, за кожей с пузырями и ранами, а также обезболивание.
Пациентам с более тяжелыми типами БЭ требуются дополнительные процедуры, в том числе прием препаратов железа, переливание эритроцитарной массы и альбумина — белка, находящегося у данных пациентов в большом дефиците. Именно от его количества в организме зависит скорость заживления кожи, в том числе и после хирургических вмешательств. Пузыри поражают слизистую и заживают только через образование рубца, который сужает просвет органа или ограничивает его функцию. Хирургические операции позволяют освободить сросшиеся пальцы и открыть пищевод для нормального поступления пищи.
Как выглядит симптоматическое лечение при БЭ
Характер и стоимость ухода за ранами зависят от многих факторов, в том числе имеют значение:
Основное лечение подразумевает использование атравматического материала, с которым при снятии не будет отходить кожа.
Основные этапы перевязки:
Тщательная подготовка к перевязке со всеми необходимыми материалами и доступным механизмом утилизации старого перевязочного материала сокращает длительность перевязки и снижает риск возникновения инфекции.
Все лица, участвующие в смене повязок, должны в обязательном порядке проводить предварительную дезинфекцию рук.
Оценка состояния кожи
Все пузыри на коже необходимо вскрывать, затем очищать образовавшиеся раны, при инфицировании — лечить.
При перевязке на кожу сначала накладывают сетчатую или губчатую повязку, затем для впитывая экссудата и излишков крема — промежуточную, после этого — фиксирующую повязку.
Что важно при выборе перевязочных средств и уходе за кожей при БЭ
Интенсивность ухода за ранами определяется в первую очередь формой БЭ. При простой форме, когда пузыри и раны возникают на отдельных участках тела, а не повсеместно, перевязка проходит гораздо быстрее, чем при более тяжелой дистрофической форме, требующей обработки повязками большей части кожи.
К счастью, в настоящее время есть множество перевязочных средств и медикаментов, которые подходят для ухода за ранами при буллезном эпидермолизе. Однако найти «правильный» материал все еще нелегко. То, что подходит для одного больного, может оказаться совсем неподходящим для другого. Поэтому даже при одной и той же форме БЭ перевязочный материал и уходовые средства подбираются индивидуально. Оценка такого соответствия должна всегда производиться совместно с врачом.
При выборе перевязочных средств необходимо также учитывать их доступность на местном уровне, ведь в разных странах для этих целей разработаны и доступны разные продукты. Кроме того, на перевязочные средства требуется значительная сумма. Так, в России на уход за кожей человека-бабочки ежемесячно нужно от 50 до 400 тыс. руб. Сегодня наше государство не всегда покрывает эти траты, а при обеспечении за счет бюджета отдает предпочтение менее дорогостоящим материалам.
Еще одним важным аспектом в лечении больного БЭ является гигиена и уход за участками кожи с рубцами, без пузырей и ран. Такой коже в первую очередь требуются восстановление и увлажнение. Чем лучше и качественнее увлажнена кожа, тем меньше выражены рубцы, меньше зуда и ниже риск инфицирования. Увлажняющие крема необходимо наносить на открытые участки кожи два-три раза в день.
Может ли легкая форма буллезного эпидермолиза перейти в тяжелую
Нет, поскольку причины, вызывающие одну форму БЭ, отличаются от причин возникновения других типов этого заболевания. Они, по сути, являются отдельными состояниями, поэтому одна форма не может перерасти в другую.