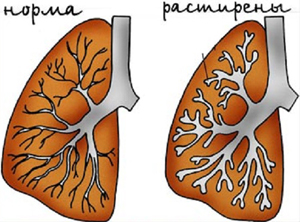
Что такое бронхоэктазы легкого
Что такое бронхоэктазы?
Причины развития бронхоэктазов
Выделяют две основные группы причин развития бронхоэктазов:
Что такое бронхоэктатическая болезнь
Бронхоэктазы могут быть выявлены случайно и не проявляться никакими жалобами. Если в ходе дальнейшено обследования пульмонолог не выявляет признаков воспалительного процесса, то в этом случае бронхонхоэктазы не требуют лечения. Рекомендуется только специальный комплекс дыхательной гимнастики и профилактические прививки.
Если же в бронхоэктазах скапливается воспалительный секрет, вокруг бронхов в легочной ткани постоянно существует воспаление, формируются рубцы, то такое состояние называется бронхоэктатическая болезнь. Это заболевание склонно к постоянному прогрессированию, то есть распространению изменений в бронхах и легочной ткани, с образованием новых бронхоэктазов. Бронхоэктатическая болезнь всегда требует профилактического лечения или лечения в период обострения у пульмонолога.
Приобретенные бронхоэктазы
Попробую объяснить механизм формирования деформации бронхов (бронхоэктазов) если они появляются в легочной ткани уже после рождения. Мы с Вами уже говорили, что изменения формы и просвета бронхов при этой болезни носят стойкий, необратимый характер. Чаще всего механизм развития бронхоэктазов следующий:. сначала развивается повреждение стенки бронха (в основном, вследствие тяжелой или вяло текущей инфекции или токсического повреждения). Затем его просвет может расшириться из-за «давления» на стенку бронха изнутри скопившейся в его просвете мокроты или сформировавшиеся на фоне воспаления грубые рубцовые изменения легочной ткани могут «растянуть» бронхи и привести к изменению их формы.
Проявления бронхоэктатической болезни
Симптомы, которые могут помочь заподозрить бронхоэктазы:
Диагностика бронхоэктатической болезни
Дополнительные исследования, которые необходимо провести после выявления бронхоэктазов
Лечение бронхоэктатической болезни
Бронхоэктазии — необратимые морфологические изменения (расширение, деформация) и функциональная неполноценность бронхов, приводящие к хроническому нагноительному заболеванию легких. Весь комплекс легочных и внелегочных изменений при наличии бронхоэктазов называют бронхоэктатической болезнью.
Бронхоэктазы врожденные и приобретенные

Основной этиологический фактор приобретенных бронхоэктазов — генетически определенная неполноценность бронхиального дерева (недоразвитие элементов бронхиальной стенки), которая в сочетании с нарушением бронхиальной проходимости и появлением воспаления приводит к стойкой деформации бронхов.
Формированию бронхоэктазов в значительной степени способствует коклюш, ОРЗ, корь, бронхиты, пневмонии, абсцессы легких, туберкулез, инородные тела в трахеобронхиальном дереве.
Основные жалобы: кашель с большим количеством гнойной мокроты, кровохарканье, боли в груди, одышка, лихорадка, потливость, снижение массы тела и работоспособности. Количество и характер мокроты зависят от степени поражения бронхов. В ней могут быть примеси крови и гноя, неприятный запах.
Заболевание характеризуется обострениями и ремиссиями. Во время обострений повышается температура, появляется одышка, хрипы в груди, посинение губ. На фоне долгого течения пальцы больного приобретают характерную форму барабанных палочек, а ногти — часового стекла. Постепенно общее состояние пациента ухудшается.
Бронхоэктатическая болезнь часто осложняется легочным кровотечением, абсцедированием, развитием пневмофиброза и эмфиземы легких, «легочным сердцем», амилоидозом.
Современная тактика лечения
При бронхоэктазе назначают современные антибиотики класса макролидов, чтобы подавить патогенную микрофлору, и β2-агонисты для устранения рефлекторных спазмов мелких бронхов. Также эффективны муколитики, разжижающие слизь и облегчающие ее откашливание. Чтобы купировать воспаление, при лечении бронхоэктаза показаны гормональные средства. Для активизации собственных защитных сил организма в терапевтическую схему включают иммуностимуляторы.
Ключевая процедура консервативного лечения бронхоэктаза — санация бронхиального древа (очистка просвета бронхов от гнойной мокроты с последующим введением антибиотиков). При признаках кислородной недостаточности назначают кислородотерапию. Больному также назначают комплекс упражнений, способствующих эвакуации бронхиальной мокроты, и вибрационный массаж грудной клетки. Для общего укрепления организма показаны:
Учитывая необратимость процесса, а, следовательно, бесперспективность консервативной терапии, единственным радикальным методом лечения бронхоэктатической болезни следует считать хирургический, объем которого зависит от распространения бронхоэктазов.
Реабилитация, профилактика, возможные риски
Важная составляющая комплексной реабилитации при бронхоэктатической болезни — коррекция образа жизни. Пациенту необходимо гулять на свежем воздухе, бросить курить и избегать пассивного курения, придерживаться сбалансированного рациона, заниматься физкультурой, регулярно делать дыхательные упражнения.
Важно находиться на диспансерном учете у пульмонолога, с назначенной врачом частотой посещать профилактические приемы, при необходимости проходить курсы физиотерапии. Комплексная профилактика предусматривает своевременную терапию респираторных заболеваний и закаливание.
Без адекватного лечения бронхоэктатической болезни развиваются хронические бронхиты, легочная и сердечная недостаточность, легочное сердце, бронхиальная астма. У пациентов снижается работоспособность и ухудшается качество жизни. Крайне важно своевременно обратиться к врачу, чтобы добиться длительной устойчивой ремиссии.
Бронхоэктазы, не обусловленные муковисцидозом: эпидемиология, диагностика и лечение
Бронхоэктазы относительно нередко встречаются у детей и взрослых и проявляются продуктивным кашлем с отделением гнойной мокроты, который может сопровождаться кровохарканьем. Ведущей причиной бронхоэктазов, не связанных с муковисцидозом, считают инфекции нижних дыхательных путей, в том числе туберкулез, однако всем больным следует проводить тщательное обследование для исключения более редких причин бронхоэктазов. Основной метод диагностики – компьютерная томография высокого разрешения. Лечение бронхоэктазов в значительной степени остается эмпирическим. Важное значение имеет применение физических методов лечения, позволяющих улучшить отхождение мокроты. С этой же целью может быть использован 7% гипертонический раствор хлорида натрия в сочетании с гиалуроновой кислотой. Для лечения инфекционных обострений необходимо применять антибиотики, которые при частых рецидивирующих бронхолегочных инфекциях обычно назначают на длительный срок, в том числе ингаляционно.
Бронхоэктазы встречаются у детей и взрослых, характеризуются стойким расширением бронхов, проявляются рецидивирующими бронхо-легочными инфекциями и могут привести к развитию дыхательной недостаточности и легочного сердца 3. Бронхоэктазы традиционно подразделяют на локальные, в основе которых, как правило, лежит обструкция долевого или сегментарного бронха, и диффузные [3]. Судить об истинной распространенности бронхоэктазов, не связанных с муковисцидозом, в популяции сложно. В США она варьировалась от 4,2 на 100 000 населения в возрасте 18-34 года до 271,8 на 100 000 населения в возрасте ≥75 лет, а расчетное число пациентов с бронхоэктазами составило более 110 000 человек [4,5]. Однако популяционные данные о заболеваемости бронхоэктазами могут быть заниженными. Например, с помощью компьютерной томографии высокого разрешения (КТВР) бронхоэктазы выявляли у 15-30% больных, наблюдавшихся с диагнозом хронического бронхита или хронической обструктивной болезни легких (ХОБЛ) [5,6]. Благодаря применению антибиотиков прогноз у пациентов с бронхоэктазами улучшился [7], тем не менее, это заболевание по-прежнему ассоциируется со значительным ухудшением качества жизни и снижением ее ожидаемой продолжительности, особенно при колонизации дыхательных путей Pseudomonas aeruginosa.
Причины бронхоэктазов
Важную роль в развитии бронхоэктазов, не связанных с муковисцидозом, как у детей, так и взрослых играют пневмонии и другие инфекции нижних отделов дыхательных путей (до 30-40% пациентов), в том числе туберкулез. В связи с этим необходимо обращать внимание на связь симптомов со стороны дыхательных путей с перенесенной бронхолегочной инфекцией, хотя следует учитывать, что хронические симптомы могут появиться не сразу (иногда спустя годы после пневмонии) [8]. У детей и в меньшей степени у взрослых важное значение имеют первичные и вторичные нарушения иммунной функции, ассоциирующиеся с пониженной выработкой антител, такие как вариабельный иммунодефицит, Х-связанная агаммаглобулинемия и дефицит IgA [1]. Предполагать иммунодефицит следует у пациентов с тяжелыми, персистирующими или рецидивирующими инфекциями, особенно имеющими различную локализацию или вызванными оппортунистическими патогенами. Своевременная диагностика дефицита антител имеет важное значение, так как заместительная терапия иммуноглобулином может привести к значительному улучшению функции легких [9].
Другие этиологические факторы бронхоэктазов встречаются значительно реже, хотя их идентификация может оказать существенное влияние на тактику ведения пациентов [1]. К редким причинам бронхоэктазов относят врожденные пороки дыхательных путей, такие как синдром Вильямса-Кемпбелла, трахеобронхомегалия, синдром Марфана и др., и врожденные нарушения цилиарной функции, которые следует исключать у всех пациентов с бронхоэктазами, в том числе взрослых. У детей причиной обструкции дыхательных путей, вызывающей формирование бронхоэктазов, нередко служит аспирация инородных тел [10], которая иногда наблюдается и у взрослых, например, при травме, неврологических заболеваниях, потере сознания, стоматологических вмешательствах [11]. Возможной причиной бронхоэктазов считают аспирацию желудочного содержимого [12].
Центральные бронхоэктазы – это характерный признак аллергического бронхолегочного аспергиллеза, который проявляется также бронхиальной астмой, эозинофилией (в том числе гиперэозинофилией) и повышением уровня общего IgE и IgE- и IgG-опосредованного ответа на Aspergillus fumigatus. С помощью КТВР бронхоэктазы могут быть выявлены и у пациентов с бронхиальной астмой, особенно при наличии необратимой обструкции дыхательных путей и тяжелом течении заболевания [13]. Соответственно, бронхиальную астму можно считать причиной бронхоэктазов, если отсутствуют другие этиологические факторы [1]. В некоторых исследованиях бронхоэктазы выявляли у значительной части пациентов, наблюдавшихся с диагнозом ХОБЛ [5,6,14], тем не менее, этиологическая роль этого заболевания в развитии бронхоэктазов нуждается в подтверждении [1].
Бронхоэктазы встречаются также при системных аутоиммунных заболеваниях [15]. Например, по данным КТВР частота бронхоэктазов достигала 4-8% у пациентов с ревматоидным артритом [16,17]. Она была еще выше при наличии клинических симптомов со стороны дыхательных путей [18,19]. Известна также ассоциация бронхоэктазов с язвенным колитом [20]. У значительной части больных (до 30-40%) причина бронхоэктазов остается неизвестной.
По данным систематизированного обзора 12 исследований, установить причину бронхоэктазов, не связанных с муковисцидозом, удалось у 63% из 989 детей [21]. Основными этиологическими факторами были инфекции (17%), первичный иммунодефицит (16%), аспирация инородного тела (10%), цилиарная дискинезия (9%), врожденные аномалии бронхов (3%) и вторичный иммунодефицит (3%). В то же время у 277 взрослых пациентов, обследованных в Греции, самыми частыми причинами бронхоэктазов были инфекции (25,2%) и туберкулез (22,3%) [22]. У трети больных этиология бронхоэктазов не была установлена. По данным S. Lonni и соавт., проанализировавших в целом 1258 взрослых пациентов, включенных в европейские когорты, бронхоэктазы чаще всего ассоциировались с инфекциями (20%), ХОБЛ (15%), заболеваниями соединительной ткани (10%), иммунодефицитом (5,8%) и бронхиальной астмой (6%) [23].
Клиническая картина
Основным симптомом бронхоэктазов является хронический продуктивный кашель, который развивается более чем у 90% пациентов и может сопровождаться кровохарканьем и редко легочным кровотечением. Мокрота часто имеет гнойный характер и выделяется в большом количестве (до 300-500 мл). При аускультации могут определяться персистирующие влажные хрипы в легких. У большинства пациентов с длительно сохраняющимися бронхоэктазами отмечается одышка. Прогрессирующее ухудшение состояния больных может быть связано с инфекционными обострениями, характеризующимися нарастанием имеющихся симптомов (например, объема мокроты, одышки, кашля, недомогания/слабости, появлением гнойной мокроты) или появлением новых симптомов (лихорадки, плеврита, кровохарканья).
У пациентов с предполагаемым диагнозом ХОБЛ заподозрить наличие бронхоэктазов, в том числе как причины симптомов, позволяют замедленное купирование инфекций нижних дыхательных путей, частые обострения и отсутствие курения в анамнезе.
Диагноз
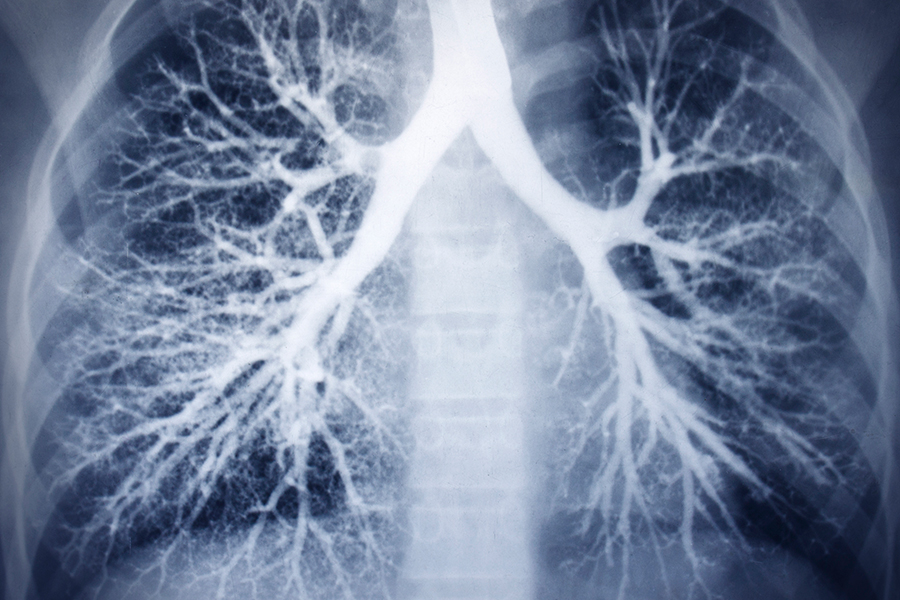
Стандартная рентгенография органов грудной клетки недостаточно информативна в ранней диагностике бронхоэктазов, поэтому отсутствие изменений на рентгенограммах не исключает этот диагноз. Более надежным методом диагностики считают КТВР (рис. 2). К характерным признакам бронхоэктазов, которые могут быть выявлены с помощью этого метода, относят дилатацию бронха, диаметр просвета которого превышает таковой прилегающей легочной артерии. Типично также отсутствие постепенного сужения бронха в дистальном направлении, благодаря чему он приобретает цилиндрическую форму. Утолщение стенки бронха – это частый, но не постоянный признак бронхоэктазов, интерпретировать который бывает сложно [24], так как небольшое утолщение стенки может наблюдаться у здоровых людей, пациентов с бронхиальной астмой, курильщиков [25]. В качестве критерия патологического утолщения стенки бронха предложено считать уменьшение его внутреннего диаметра 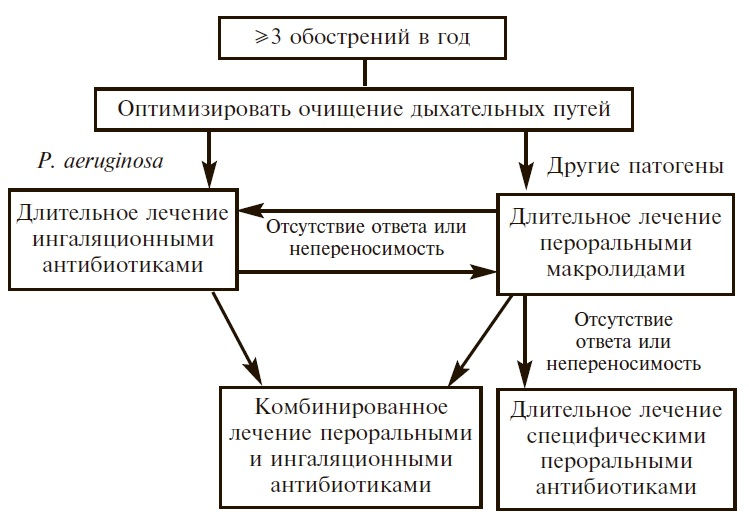
Благодаря широкому применению КТВР бронхоскопия сегодня не играет особой роли в диагностике бронхоэктазов. У детей этот метод может быть использован для выявления и удаления из бронхов инородных тел, а у взрослых – для идентификации микробных патогенов в нижних дыхательных путях, например, при отрицательных результатах повторного посева мокроты и недостаточной эффективности антибиотикотерапии. Результаты цитологического исследования бронхиальных секретов, полученных с помощью бронхоскопии, могут указывать на аспирацию желудочного содержимого (наличие макрофагов, содержащих включения жира) [27].
У всех пациентов с бронхоэктазами следует проводить посев мокроты с целью определения возможных патогенов и их чувствительности к антибиотикам. Как у детей, так и взрослых в мокроте чаще всего выявляют Haemophilus influenzae, реже – другие возбудители, такие как S. pneumoniae, S. aureus и M. catarrhalis [1]. Частота выделения P. aeruginosa у взрослых выше, чем у детей, и достигает 5-31%. Персистирование S. aureus в мокроте (и/или P. aeruginosa у детей) характерно для аллергического бронхолегочного аспергиллеза или муковисцидоза [1]. X. Miao и соавт. провели систематизированный обзор исследований, в которых изучалась частота выделениях различных патогенов из мокроты и бронхоальвеолярной лаважной жидкости (БАЛЖ) у пациентов с бронхоэктазами, не связанными с муковисцидозом [28]. В целом результаты посева мокроты были положительными в 74% случаев, БАЛЖ – в 48%. Как в мокроте, так и БАЛЖ чаще всего обнаружили H. influenzae (29% и 37%, соответственно). P. aeruginosa (28% и 8%), S. pneumoniae (11% и 14%), S. aureus (12% и 5%), M. catarrhails (8% и 10%).
У всех пациентов с бронхоэктазами следует регулярно (по крайней мере ежегодно) определять показатели функции легких, в том числе объем форсированного выдоха за 1 с (ОФВ1), форсированную жизненную емкость легких (ФЖЕЛ) и пиковую объемную скорость выдоха, а также оценивать обратимость бронхиальной обструкции, особенно в более молодом возрасте. Улучшение показателей функции легких может быть объективным критерием эффективности антибиотикотерапии.
В 2014 году европейские эксперты предложили индекс тяжести бронхоэктазов (Bronchiectasis Severity Index – BSI), который позволяет выделить больных с наиболее высоким риском осложнений на основании возраста пациента, показателей вентиляционной способности легких, количества обострений, колонизации P. aeruginosa и др. [29].
Лечение
Ключевую роль в лечении больных с бронхоэктазами играет улучшение эвакуации мокроты с помощью физических методов (мануальные техники, постуральный дренаж и др.) и медикаментозных средств, в частности 7% гипертонического раствора (ГР) натрия хлорида, который вызывает улучшение реологических свойств и эвакуации бронхиального секрета за счет нескольких механизмов, в том числе регидратации слизи вследствие усиления осмоса воды под действием ионов, содержащихся в растворе [30]. Кроме того, ГР ослабляет связи между отрицательно заряженными гликозаминогликанами и ингибирует ENaC- [31]. Эти эффекты также способствуют снижению вязкости бронхиального секрета. Эффективность ГР установлена в нескольких плацебо-контролируемых исследованиях у больных муковисцидозом, у которых ингаляции препарата вызывали улучшение качества жизни и снижение частоты обострений [32]. Ингаляции ГР могут вызывать кашель и бронхообструкцию, для профилактики которой рекомендуют применять ингаляционный бронходилататор. Для улучшения переносимости ГР предложено использовать гиалуроновую кислоту, которая усиливает гидратирующий эффект препарата, предупреждает бронхоконстрикцию, стимулирует движения ресничек и уменьшает неприятный вкус раствора ГР (комбинированный препарат зарегистрирован в Российской Федерации под торговым названием Гианеб®) [33].
В рандомизированном клиническом исследовании у 24 пациентов с бронхоэктазами, не связанными с муковисцидозом, была сопоставлена эффективность однократного постурального дренажа, который проводили отдельно (1) или в сочетании с введением (2) тербуталина, (3) тербуталина и физиологического раствора (0,9%) или (4) тербуталина и ГР (7%) c помощью небулайзера [34]. Применение ГР в дополнение к физиотерапии по сравнению с физиологическим раствором привело к достоверному увеличению массы отделяемой мокроты, уменьшению ее вязкости и облегчало отделение мокроты (оценивали по визуальной аналоговой шкале) (табл. 1). Эти благоприятные изменения ассоциировались с более выраженным увеличением ОФВ1 у пациентов, получавших ГР. Те же авторы опубликовали результаты длительного рандомизированного, перекрестного ис сле дования в котором сравнивали эффективность введения изотонического физиологического раствора и ГР с помощью небулайзера у 32 больных в возрасте в среднем 56,6 лет (16 мужчин) с бронхоэктазами [35]. Длительность ежедневного применения каждого препарата (по 4 мл в день) составляла 3 мес, а длительность отмывочной фазы – 4 недели. Применение ГР по сравнению с изотоническим физиологическим раствором привело к значительному увеличению ОФВ1 (на 15,1 и 1,8% по сравнению с исходным; p ТАБЛИЦА 1. ффективность небулизированного гипертонического раствора (7%) натрия хлорида у больных с бронхоэктазами, не связанными с муковисцидозом
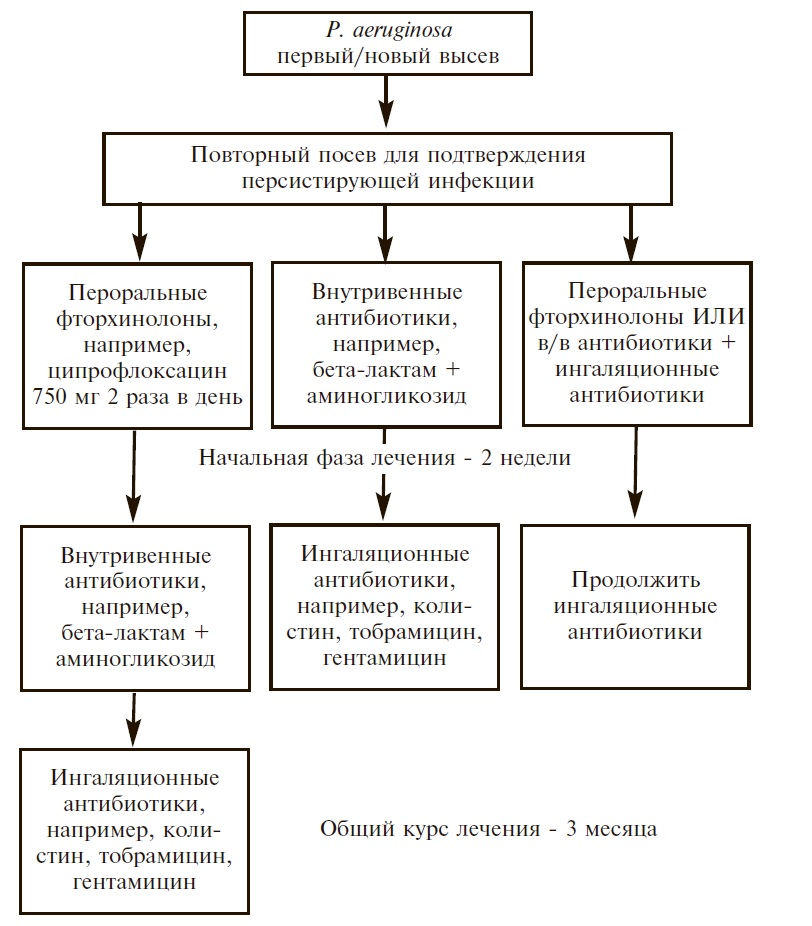 Рис. 3. Варианты эрадикации P. аeruginosa у пациентов с бронхоэктазами [43]
Рис. 3. Варианты эрадикации P. аeruginosa у пациентов с бронхоэктазами [43]J. Yang и соавт. провели мета-анализ 8 рандомизированных контролируемых исследований, в которых изучались эффективность и безопасность длительной терапии ингаляционными антибиотиками (тобрамицином, колистином и др.) у 539 больных с бронхоэктазами [42]. Ингаляционная антибактериальная терапия привела к значительному снижению числа бактерий в мокроте и частоты обострений и увеличению частоты эрадикации P. aeruginosa, однако ассоциировалась с увеличением риска развития бронхоспазма. Сходные результаты были получены другими авторами [45].
В международных рекомендациях по ведению больных с бронхоэктазами мало внимания уделено такому методу, как фибробронхоскопия с санационной целью. Вероятно, с учетом российской практики у большей части больных с обострением бронхоэктазов, требующих наблюдения в стационарных условиях, данный метод может быть востребован [46].
У пациентов с локальными бронхоэктазами, которые не поддаются медикаментозной терапии, возможно оперативное лечение (резекция легких) [47].
Заключение
С помощью КТВР бронхоэктазы относительно нередко выявляют у детей и взрослых с хроническими симптомами со стороны дыхательных путей, прежде всего продуктивным кашлем, сопровождающимся отделением гнойной мокроты и кровохарканьем. Ведущую роль в этиологии бронхоэктазов, не связанных с муковисцидозом, играют инфекции нижних дыхательных путей, в том числе туберкулез, однако всем больным следует проводить тщательное обследование для исключения более редких причин бронхоэктазов. По крайней мере у трети больных установить этиологию не удается (идиопатические бронхоэктазы). Бронхоэктазы часто считают следствием ХОБЛ, хотя по мнению зарубежных экспертов, в частности Британского торакального общества, связь между этими состояниями не установлена, а бронхоэктазы могут быть причиной симптомов у части больных с диагнозом ХОБЛ, особенно некурящих.
Лечение бронхоэктазов в значительной степени остается эмпирическим, так как эффективность многих лекарственных средств, например, ингаляционных глюкокортикостероидов или муколитиков, в рандомизированных контролируемых исследованиях убедительно не доказана. Важное значение имеет применение физических методов лечения, позволяющих улучшить отхождение мокроты. С этой же целью может быть использован 7% гипертонический раствор хлорида натрия в сочетании с гиалуроновой кислотой (Гианеб® по одному флакону 5 мл два раза в день). Для лечения инфекционных обострений необходимо применять антибиотики, которые при частых рецидивирующих бронхолегочных инфекциях нередко назначают на длительный срок, в том числе ингаляционно.
Бронхоэктатическая болезнь
Бронхоэктатическая болезнь – патология бронхов врожденного или приобретенного характера, в процессе развития которой органы дыхания поражает гнойное воспаление с одновременной деформацией бронхиальной стенки. Свое название патология получила от медицинского термина «бронхоэктазы», что означает расширение внутреннего пространства бронхов под влиянием воспалительного процесса или вследствие врожденной аномалии.
Причины бронхоэктатической болезни
Факторы, обусловившие развитие патологии, могут быть врожденными или приобретенными. В первом случае причина заболевания – нарушение процесса формирования тканей бронхов в период внутриутробного развития плода, когда они располагаются по поверхности бронхиального дерева в хаотичном порядке. Если заболевание носит приобретенный характер, его причинами выступает нарушение защитных функций организма, а также недоразвитие тканевых структур органов дыхания и острый воспалительный процесс на тканях стенки. Его могут вызывать:
Также начало заболевания могут вызвать продолжительное вдыхание токсичных летучих веществ, нахождение в условиях загрязненного воздуха, аспирация содержимого желудка при тошноте. Бронхоэктатическая болезнь может быть вызвана муковисцидозом и цилиарной дискинезией, которые нарушают процесс нормального функционирования эпителиальной ткани дыхательных путей.
Общий механизм развития заболевания выглядит так:
В зависимости от выраженности симптомов различают:
Симптомы бронхоэктатической болезни
Безошибочно указать на развитие патологии способны:
Осложнения бронхоэктатической болезни
При отсутствии своевременной диагностики и лечения заболевание может стать причиной развития следующих патологических состояний:
Отказ пациента от консультирования и медицинской помощи может вызвать тяжелое состояние с прямой угрозой для жизни. Длительное течение заболевания может стать причиной инвалидности.
Диагностика заболевания
Безошибочно указать диагноз и его причину, а также наметить путь лечения патологии позволяют следующие методы исследований:
Комплексная картина, полученная в результате проведенных исследований, позволяет безошибочно наметить курс лечения и добиться стабилизации состояния пациента.
Лечение патологии
Основная задача курса лечения – подавление воспалительного процесса и санация бронхов для удаления скопления слизи. С этой целью пациентам рекомендованы:
Эффективным считается бронхоальвеолярный массаж, который заключается в промывании бронхов с одновременным удалением из них слизисто-гнойного содержимого. В ходе процедуры можно ввести в ткани лекарственные препараты антибиотического или муколитического действия, а также использовать ультразвуковое оборудование для очищения внутреннего пространства бронхов. В случае обширного кровотечения пациент может быть направлен на лобэктомию – удаление пораженной части легкого.
Прогноз и профилактика
При условии раннего обнаружения патологии и своевременного удаления бронхоэктазов можно гарантировать пациенту полное выздоровление. Закрепить достигнутый результат позволяют курсы противовоспалительной терапии. Они приобретают особое значение в холодное время года, когда возрастает риск простуд и инфекционных заболеваний.
В перечне эффективных мер профилактики:
Также принципиальное значение для пациента имеет своевременное лечение заболеваний челюстного аппарата и ротовой полости, а также – вирусных и бактериальных респираторных инфекций.
Вопросы-ответы
Какой врач лечит бронхоэктатическую болезнь?
Консультирование, осмотр и назначение курса лечения при данном заболевании – в компетенции врача-пульмонолога.
Есть ли шанс полностью справиться с бронхоэктатической болезнью?
Современная медицина готова гарантировать избавление от симптомов воспалительного процесса в легких при условии своевременной диагностики и удаления пораженных тканей вместе с очагом воспалительного процесса.
Может ли бронхоэктатическая болезнь носить врожденный характер?
Такие случаи достаточно многочисленны – около 5-7% от общего числа пациентов. Для них причиной патологии стал сбой в процессе формирования тканей бронхов на начальном этапе внутриутробного развития из-за генетических нарушений, вредных привычек родителей, тяжелого заболевания матери и прочих причин.