Что такое брадикардия плода
Что такое брадикардия эмбриона
Брадикардия – это медицинский термин, обозначающий аномально медленное сердцебиение. Нарушение сердечного ритма ребенка во время беременности или родов называется аритмией плода.
Во время беременности и родов брадикардия эмбриона часто является важным первым признаком того, что ребенок находится под угрозой жизни. Брадикардия плода возникает, когда частота сердечных сокращений ребенка падает ниже 110 в течение более 10 минут или 100 в течение 5 минут.
Нормальная частота сердечных сокращений плода обычно составляет от 120 до 160 ударов в минуту. Существует несколько различных типов брадикардии плода: синусовая брадикардия, предсердная эктопическая блокада и атриовентрикулярная (АВ) блокада. Брадикардия эмбриона на ранних сроках может вызывать особое беспокойство, потому что, если сердце ребенка бьется слишком медленно, он может не получать достаточно кислорода с кровью в мозг.
Частота сердечных сокращений при брадикардии по неделям
Эмбриональная частота сердечных сокращений при брадикардии была классифицирована следующим образом:
Как диагностируется брадикардия?
Первоначальный диагноз брадикардии эмбриона при беременности ставится с помощью устройств электронного мониторинга плода (EFM). Контроль частоты сердечных сокращений ребенка – важная часть родов. Обычно это делается снаружи с помощью устройства, известного как полоска для мониторинга плода. Это ремень, который натягивается на живот матери и регистрирует частоту сердечных сокращений ребенка в электронном виде.
Так же можно эффективно использовать УЗИ при брадикардии у эмбриона.
Эхокардиография плода используется, чтобы сделать более глубокий анализ брадикардии сердца эмбриона. Эхокардиограмма позволяет врачам анализировать характер проводимости и определять, какой именно тип брадикардии имеет место.
Причины брадикардии у эмбриона?
Брадикардия плода может быть вызвана любым событием или осложнением при родах, которое подвергает ребенка физическому стрессу и / или ограничивает приток кислорода к ребенку. Осложнения, которые могут потенциально вызвать брадикардию, включают: выпадение пуповины, отслойку плаценты и разрыв матки. Различные виды наркотиков в организме матери могут вызвать брадикардию плода.
Брадикардия плода также может быть результатом эпидуральной анестезии перед родами или синтетических гормонов, таких как окситоцин, которые используются для облегчения родов. Гипотония у матери (низкое кровяное давление) также может вызвать брадикардию плода. Сжатие или перекручивание пуповины и другие осложнения во время родов также могут вызвать или спровоцировать брадикардию.
Наиболее частые причины брадикардии во время родов включают:
Брадикардия эмбриона на ранних сроках беременности также может быть вызвана врожденными пороками сердца плода или дефектами проводимости, такими как врожденная блокада сердца. Умеренная вариабельность сердечного ритма плода обычно обнадеживает.
Минимальная вариабельность сердечного ритма плода может быть связана с нормальным циклом сна плода и приемом лекарств для матери (например, опиоидов, сульфата магния). Более тревожные причины снижения вариабельности включают снижение оксигенации плода и неврологические аномалии плода, такие как анэнцефалия.
Лечения брадикардии эмбриона
Обнаружение брадикардии плода и принятие соответствующих мер могут быть очень важны для здоровья ребенка. Соответствующее ведение или лечение будет зависеть от того, на какой стадии беременности или родов возникает брадикардия.
Когда брадикардия плода возникает на ранних сроках беременности, соответствующее лечение будут сильно различаться в зависимости от того, какой тип брадикардии присутствует. Фторированные стероиды, иммуноглобулины и бета-симпатомиметики используются в различных случаях для лечения определенных типов брадикардии на ранних сроках беременности. Когда брадикардия плода возникает на более поздних сроках беременности или во время родов, может потребоваться экстренное кесарево сечение.
Этот вопрос рассматривается в судебных процессах о травмах при рождении каждый год. Как правило, некоторое беспокойство вызывает брадикардия продолжительностью более минуты. Но, конечно, минутная брадикардия не повод для паники. Однако брадикардия, которая длится десять минут и более, вызывает серьезную озабоченность.
Другая проблема с брадикардией плода заключается в том, что это не просто предупреждающий знак, а причина гипоксически-ишемической энцефалопатии, поскольку она частично истощает запасы кислорода у ребенка.
Внутриродовая брадикардия плода в контексте ранее нормальных исходных родов, особенно в сочетании с отсутствующей или минимальной вариабельностью сердечного ритма плода, требует немедленной оценки для выявления и устранения основной причины.
Следует начать внутриматочные реанимационные мероприятия, включая положение матери на боку, введение кислорода матери и внутривенное болюсное введение жидкости. Если эти меры не устраняют брадикардию, особенно при отсутствии или минимальной вариабельности, следует выполнить цифровую стимуляцию кожи головы или виброакустическую стимуляцию и контролировать частоту сердечных сокращений плода для получения соответствующей реакции.
Согласно стандартам ACOG, если брадикардия с минимальной вариабельностью или отсутствием вариабельности, длительные замедления или и то, и другое не разрешаются, то эта брадикардия вызывает опасные последствия и в этом случае рекомендуется незамедлительное родоразрешение
Брадикардия у детей
Брадикардия – это состояние, характеризующееся уменьшением частоты сокращений сердца относительно возрастной нормы. Она может быть проявлением самых разных заболеваний, начиная от кардиологической патологии и заканчивая особенностями психоэмоционального развития. Вне зависимости от причины брадикардия сердца у детей, подростков и взрослых требует постоянного мониторинга и своевременного лечения.
Общая информация
Современная медицина не выделяет урежение частоты сердечных сокращений в самостоятельное заболевание, а расценивают ее как симптом тех или иных патологических процессов. Как правило, у детей (в том числе новорожденных) и подростков выявляется синусовая форма брадикардии сердца, которая может также сопровождаться аритмией.
Оценка наличия или отсутствия патологии требует комплексного подхода, поскольку нормы ЧСС в зависимости от возраста – это лишь усредненные значения.
Симптомы брадикардии у детей
Легкая форма синусовой брадикардии сердца у ребенка или подростка состояние не вызывает никаких патологических симптомов. Ткани организма получают достаточное количество кислорода, так что малыш не испытывает дискомфорта.
При значительном замедлении частоты сердечных сокращений появляются признаки кислородного голодания тканей: утомляемость, сонливость, снижение успеваемости в школе, забывчивость. По мере прогрессирования заболевания появляются головокружения различной тяжести, приводящие к падениям и потере сознания. При этом кожа становится бледной с синюшным оттенком, появляется синева вокруг рта и холодный липкий пот. Как правило, приступ длится несколько секунд. При постоянной брадикардии обмороки нередко возникают на фоне пребывания в душном помещении, стресса, физической перегрузки.
Причины брадикардии у детей
Брадикардия – это, в первую очередь, реакция сердца на те или иные состояния. В связи с этим список причин, которые могут вызвать подобную проблему, очень велик. Наиболее важны следующие факторы:
В зависимости от возраста малыша, в числе наиболее вероятных причин преобладают те или иные группы факторов.
Брадикардия у недоношенных и новорожденных детей
Сниженная частота сердечных сокращений при рождении раньше срока является физиологической и связана с незрелостью систем регуляции ЧСС. При должном уходе и медикаментозной поддержке состояние постепенно купируется.
Самыми частыми причинами развития брадикардии у новорожденного ребенка являются пороки сердца, различные виды энцефалопатии, родовые травмы. Иногда выраженное снижение ЧСС говорит о развитии поперечной атриовентрикулярной блокады (АВ-блокады). Это опасное состояние, требующее немедленной медицинской помощи.
Брадикардия у детей первого года жизни (грудничков)
В этом возрасте патологическое состояние может быть вызвано теми же причинами, что и у новорожденных. Кроме того, стоит обратить внимание на уровень гормонов щитовидной железы. Гипотиреоз часто вызывает урежение частоты сердечных сокращений.
Брадикардия у дошкольников
Брадикардия у ребенка в возрасте от 2 до 7 лет нередко связана с инфекционными заболеваниями, которые осложнились миокардитом – воспалением сердечной мышцы. Также в этом возрасте часто встречаются отравления и передозировки лекарственных препаратов. Третьей распространенной причиной брадикардии у ребенка в возрасте 3–4 лет и старше являются аденоиды. Затруднение носового дыхания приводит к хронической гипоксии, вызывающей урежение ЧСС.
Брадикардия у школьников и подростков
Снижение частоты сердечных сокращений в школьном возрасте может быть обусловлено теми же причинами, что у дошкольников, но к ним присоединяются различные виды гастритов и дуоденитов, связанные с изменением режима питания.
Подростки нередко сталкиваются с проявлением вегето-сосудистой дистонии, которая может протекать по ваготоническому типу. Снижение ЧСС сопровождается падением давления, головокружениями, обмороками. В этом же возрасте нередко манифестируют аутоиммунные заболевания, синдром слабости синусового узла.
Особняком стоит синусовая брадикардия сердца у подростков спортсменов, которая не является симптомом заболевания. Регулярные интенсивные занятия спортом приводят к развитию физиологического снижения ЧСС в спокойном состоянии, поскольку сердце адаптируется к дополнительной работе во время тренировок.
Осложнения брадикардии у детей
Наиболее грозным осложнением брадикардии в любом возрасте является приступ Морганьи-Адамса-Стокса – внезапная потеря сознания вследствие острого кислородного голодания головного мозга. Состояние длится не более 3–10 секунд, но внезапное падение может стать причиной различных травм. Кроме того, ишемия в некоторых случаях приводит к развитию инфаркта миокарда или инсульта.
Диагностика брадикардии у детей
Диагностикой брадикардии у детей любого возраста занимается детский кардиолог. В его задачи входит не только выявление факта замедления частоты сердечных сокращений, но и поиск причины этого состояния, а также подбор адекватного лечения. Помимо базового осмотра, выслушивания сердечных тонов, оценки пульса и измерения артериального давления, обследование включает:
Дополнительные исследования и консультации могут быть направлены на поиски конкретной причины. В зависимости от показаний проводится УЗИ щитовидной железы и надпочечников, оценивается содержание электролитов в крови и т. п.
Лечение брадикардии у детей и подростков
Лечение легкой или умеренной брадикардии и аритмии у ребенка любого возраста направлено на нормализацию частоты сердечных сокращений, а также устранение причины патологического состояния. В зависимости от ситуации могут быть использованы средства экстренной помощи и лекарства для постоянного приема, направленные на стабилизацию работы сердца. Выбор метода лечения брадикардии осуществляется врачом-кардиологом.
При развитии у ребенка выраженной брадикардии, сопровождающейся частыми обмороками, приступами Морганьи-Адамса-Стокса и другими состояниями, нарушающими привычный ритм жизни, используется хирургическое лечение. Опытные кардиохирурги имплантируют электрокардиостимулятор, подчиняющий себе работу сердца. Это лечение актуально также, если состояние возникло на фоне тяжелых пороков и блокад.
Прогноз и профилактика
Прогноз при брадикардии у ребенка зависит от ее причины и выраженности. В одних случаях достаточно скорректировать образ жизни или гормональный статус для нормализации работы сердца, в других требуется комплексное лечение и пожизненный контроль. Профилактика развития патологии включает, в первую очередь, приучение ребенка к здоровому образу жизни, предупреждение и своевременное лечение заболеваний, которые могут спровоцировать это состояние.
Если Ваш ребенок или подросток столкнулся с брадикардией, не ждите прогрессирования заболевания, запишитесь к детским кардиологам клиники «СМ-Доктор». Вас ждет комплексное обследование, современное и эффективное лечение при необходимости, а также регулярное наблюдение опытного специалиста.
Сердцебиение плода: норма
Сроки обнаружения ЧСС плода
В первые месяцы гестации уже слышно сердечко будущего ребенка. С помощью ультразвуковой диагностики специалисты на 5-й неделе гестации слышат сердечно. Еще раньше (на 3-й или 4-й неделе) ЧСС плода можно услышать, пройдя диагностику вагинальным датчиком. Именно на этих сроках можно услышать сердце своего будущего ребенка первый раз.
Со сроком вынашивания и с активностью плода меняется и ЧСС. 110-130 ударов в мин регистрируют на 6-8-й неделе. Максимум 190 ударов выслушивается в 8-11 нед гестации, а 140-160 ударов можно услышать, начиная с 11-й недели от зачатия. Гинеколог должен оценить, в какой фазе находится активность ребенка во время определения ЧСС, время проведения процедуры, есть ли у будущего малыша болезни, и есть ли определенные патологии у его мамы.
Причины нарушение сердечного ритма плода
Причины могут быть самыми разными. Если ЧСС менее 80 уд/мин, на первых неделях это может говорить о том, что беременность может прерваться. Если срок менее 4 недель, то ЧСС может быть меньше 120 уд/мин, это не будет патологией. С 12-й недели до последнего дня гестации ЧСС меньше 120 уд/мин может говорить о сдавлении пуповины или нехватке воздуха (хронической) у плода. Такая же ЧСС при родах говорит о том, что ребенок находится в состоянии острой гипоксии, или что пуповина сдавлена мышцами матери во время схватки.
Частота биения сердца плода от 170 ударов в минуту в редких случаях может говорить о нарушении функции плаценты, но в основном это вариант нормы. На 12-й неделе и позже повышенная частота сердцебиения плода говорит об хронической гипоксии, или может возникать в ответ на стрессы будущей мамы. Причины повышенной ЧСС при родах аналогичные описанным выше.
Если тоны прослушиваются глухо, врач прикладывает усилия для прослушки ЧСС плода, это может говорить о таком:
Глухие тоны, начиная с 12-й недели гестации и до последнего дня вынашивания могут иметь такую причину:
Если врач не может выслушать тоны сердца плода, не пугайтесь раньше времени. Опять таки, причина может быть в старом УЗИ-датчике. Но это может говорить и о более серьезных проблемах, включая начинающийся аборт или замершую беременность (плод перестает развиваться и погибает в животе матери). Отсутствие ЧСС плода, начиная с 12-й недели говорит о том, что произошла антенатальная гибель плода, или врач использует старый датчик, или неправильно выслушивает тоны сердца. При родах причины аналогичные двум, названным последними.
Для чего определяют сердцебиение плода?
Когда женщина видит на домашнем тесте на беременность положительный результат, она должна направиться к гинекологу. Он делает УЗИ, чтобы подтвердить или опровергнуть результат теста. С третьей недели, как уже было отмечено, можно услышать стук сердца эмбриона. Если же на первом приеме вам говорят, что в матке нет плодного яйца, или что биения сердца эмбриона не слышно, не впадайте в панику! Через неделю, скорее всего, сердце вашего малыша будет уже достаточно сформированным, и врач услышит его биение.
В части случаев при повторном визите к гинекологу обнаруживается деформация плодного яйца, отсутствие ЧСС. Тогда врач говорит о замершей беременности. Нужен медицинский аборт. Врач назначает препараты на основе гормонов. Заново можно пытаться зачать ребенка через 3-6 мес после аборта по медицинским показаниям.
Все факторы окружающей среды и здоровья матери сказываются на сердечке ребенка. ЧСС зависит от:
— процента кислорода в воздухе, которым дышит мать в данный момент
— физической нагрузки беременность
— стресса, который в данный момент переживает мать
Но при воздействии этих факторов биение сердца малыша меняется на время. Если же долгое время ЧСС не соответствует норме, врач может подозревать, что малыш не получает достаточно крови. Ставится диагноз фетоплацентарной недостаточности. Почти всегда она хроническая. Иногда состояние требует проведения экстренных родов.
Роды — сложный этап жизни малыша. Происходит нехватка кислорода, он сдавливается при проходе через родовые пути матери. В основном сердце малышей выдерживает этот стресс. Но в части случаев бывают экстренные состояния, и без помощи квалифицированных врачей ребенок не выживет. В процессе родов принято проверять ЧСС ребенка после каждой схватки, иначе можно пропустить тот момент, когда начинается острая гипоксия, опасная для жизни малыша.
Методы выслушивания сердцебиения плода
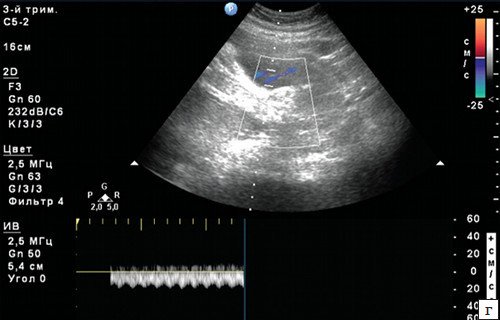
С помощью УЗИ можно не только услышать сердце ребенка, но и посмотреть, в каком состоянии находится плацента, какие размеры имеет плод и т. д. Особое внимание на ЧСС плода гинеколог-акушер обращает, если у беременной есть пороки развития, или дети, рожденные ею в прошлом, имели пороки развития сердца и сосудов.
Для реализации этого метода нужен акушерский стетоскоп. Актуален только с 18-й или даже 20-й недели гестации. Но этот метод не всегда просто реализуем. В этих случаях аускультацию провести сложно (а иногда и невозможно):
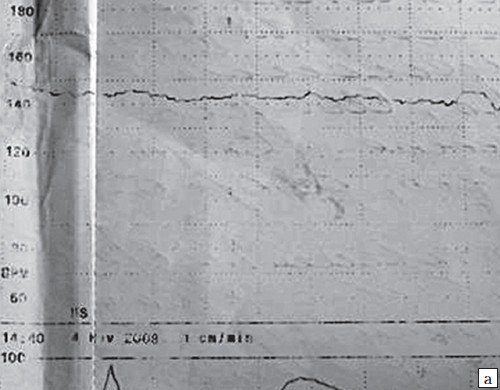
Метод помогает выявить гипоксию и провести нужно лечение. Во время измерения ЧСС этим методом биения сердца записываются на специальную пленку. Также определяется активность матки, что очень важно при родовом процессе. Процедура занимает в основном около часа, иногда чуть меньше. Такая длительность объясняется тем, что малыш какой-то период может спать, а потом просыпается. Это влияет на ЧСС и показатели, которые фиксируются при КТГ.
Иногда врач выносит решение, что датчики на животе женщины должны оставаться сутки. Первый раз кардиотокография проводится после 32-й недели гестации. Более раннее проведение нецелесообразно. За 9 месяцев нужно 2 раза пройти КТГ. Для плода и самой мамы процедура абсолютно безопасна. То, что будет зафиксировано на ленте, обычный человек не поймет. Расшифровывать должен доктор, учитывая данные анализов и ультразвуковой диагностики.
Нормы КТГ:
Эти три фактора важны для определения индекса ПСП, который должен быть менее 1.
КТГ может показывать отклонения от нормы при:
Это еще один метод выслушивания сердцебиений ребенка. Актуален метод для 18-й – 28-й недели гестации, если врач подозревает, что сердце ребенка формируется не совсем правильно. Эхокардиография показывает строение сердца и кровотока.
Определение пола малыша по сердцебиению
Существует миф среди беременных и среди малограмотных медработников, что при разном поле ребенка ЧСС разная. Говорят, что у плодов женского пола ЧСС составляет 150-160 р/мин, а у мальчиков этот показатель 135-150 уд в мин. Но научных доказательств вы нигде не найдете, потому нельзя по биению сердца определить пол ребенка. ЧСС больше зависит от того, хватает ли малышу кислорода. Если вы хотите знать пол малыша, просто сходите на УЗИ.
Как самой услышать биение сердца ребенка?
Не обязательно идти к гинекологу, чтобы услышать сердце своего ребенка. Первое, как можно прослушать ЧСС, это стетоскоп. Его можно купить в аптеке по низкой цене. Но вам понадобится помощь. До 25-й недели гестации люди без соответствующего медицинского образования почти никогда не могут услышать сердце плода. Можете повторять прослушивание стетоскопом каждую неделю. Важно помнить, что звуки шевеления плода можно спутать с биением его сердца, а также со звуками процессов, которые происходят в животе мамы.
Второй способ услышать самостоятельно сердце ребенка — фетальный допплер. Это УЗИ-детектор, который вы можете купить сами. Он не записывает данные на пленку, но биение сердца малыша вы будете слышать. Актуален метод с 8-й и позже недели гестации. Длительность процедуры: максимум 10 мин. Аппарат имеет высокую стоимость, потому его могут позволить себе не все беременяши.
Третий способ: приложить ухо к животу беременной. Но это актуально только после 30-й недели гестации. Но, если женщина имеет лишний вес, этот способ не сработает. Если плод находится вниз головкой, его сердце лучше слушать ниже пупка беременной.
Если вы склонны переживать из-за мелочей и самостоятельно ставить диагнозы себе и ребенку, лучше доверьте прослушивание сердцебиения плода и определение нормы врачам. Радуйтесь материнству и пребывайте в гармонии с собой.
Фетальные аритмии: антенальная ультразвуковая дифференциальная диагностика, прогнозирование постнатальных результатов и перинатальная практика
УЗИ аппарат HM70A
Экспертный класс по доступной цене. Монокристальные датчики, полноэкранный режим отображения, эластография, 3D/4D в корпусе ноутбука. Гибкая трансформация в стационарный сканер при наличии тележки.
Введение
При обнаружении любых фетальных аномалий неотъемлемой составляющей работы специалиста пренатальной эхографии и медицины плода является прогнозирование исхода беременности. Сложность адекватного перинатального и постнатального прогноза при нарушениях сердечного ритма плода заключается в их неопределенном клиническом значении, так как эти нарушения могут быть как благоприятными, транзиторными, так и крайне опасными, связанными с риском тяжелых осложнений на всех этапах перинатального периода. Не более 15% фетальных аритмий являются опасными для жизни плода [1].
Нерегулярный ритм ЧСС
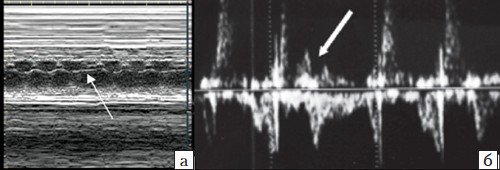
Периодические неритмичные сокращения (экстрасистолы) генерируются эктопическими клетками проводящей системы. Эпизодические или периодические преждевременные сокращения предсердий (предсердные экстрасистолы, ПЭ) встречаются чаще, их возникновение связано обычно с «незрелостью» проводящих путей сердца плода. Аускультативно и эхографически ПЭ проявляются в виде внеочередных и «выпадающих» сокращений, соответствующих эктопическому импульсу и компенсаторной паузе (рис. 4, а). В абсолютном большинстве случаев ПЭ изолированы, имеют транзиторный и доброкачественный характер и не требуют лечения на пренатальном и постнатальном этапах [6].
Преждевременные сокращения желудочков (желудочковые экстрасистолы, ЖЭ) встречаются реже (рис. 4, б) и могут ассоциироваться с патологией миокарда внутрисердечных перегородок, в котором залегают проводящие пути, к примеру, с дефектами перегородок [2, 4].
а) Предсердная экстрасистола, за которой следует компенсаторная пауза (стрелка), во всех случаях эти нарушения сердечного ритма имели транзиторный и доброкачественный характер;
б) Желудочковая экстрасистола (стрелка) в нашем наблюдении ассоциировалась с дефектами миокарда межжелудочковой перегородки и необходимостью коррекции после рождения.
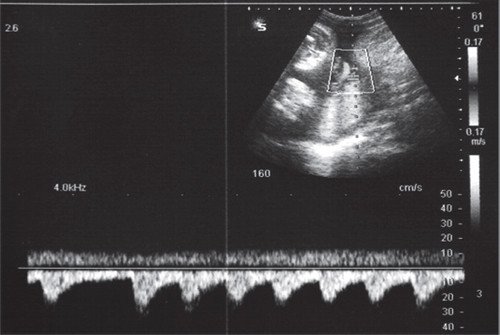
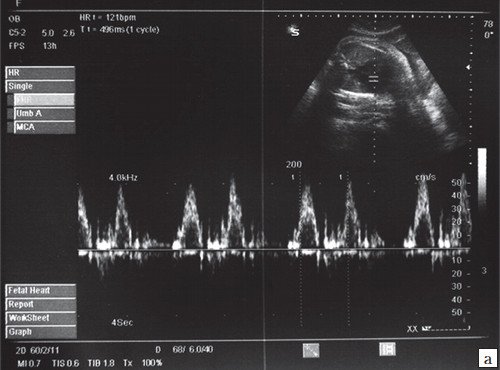
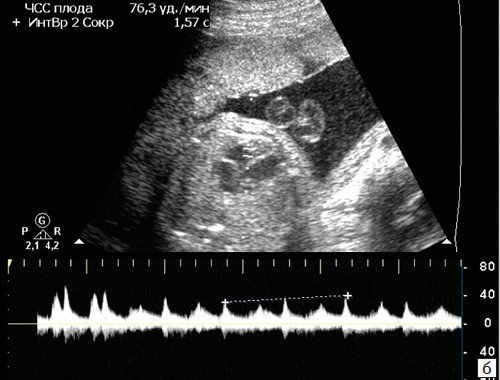
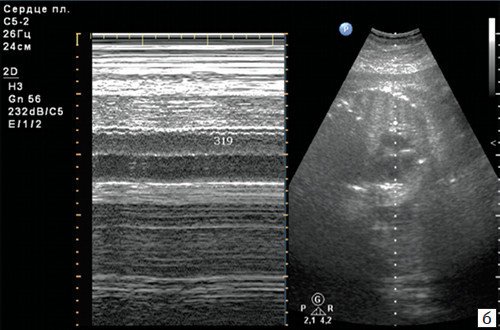
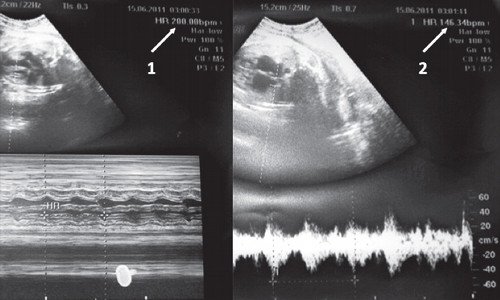
Брадикардия плода
Короткие эпизоды брадикардии (длительностью до 1-2 минут) либо асистолии (длительностью до нескольких секунд) нередко возникают в I-II триместрах беременности (рис. 5), являются транзиторными, доброкачественными и не требуют мониторинга либо терапии.
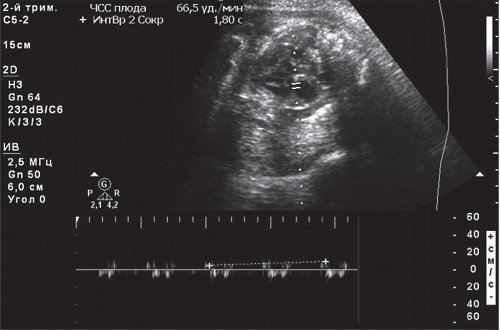
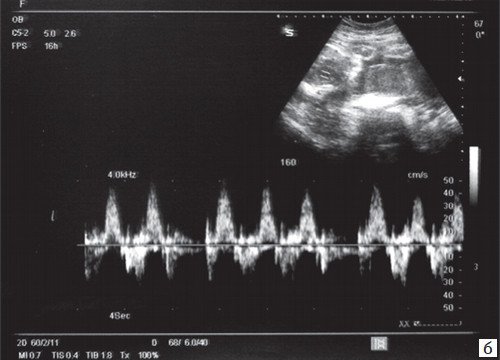
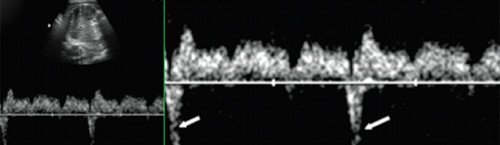
При предсердной бигеминии или тригеминии (преждевременных блокированных сокращениях предсердий) частота сокращений желудочков плода может снижаться до 60-100 уд/мин. При этом блокируется проведение к желудочкам каждого второго (бигеминия) либо каждого третьего (тригеминия) предсердного импульса (рис. 7-9).
а) При предсердной бигеминии в 28 недель беременности.
б) При предсердной тригеминии в 35 недель c блокированным проведением предсердно-желудочковых импульсов.
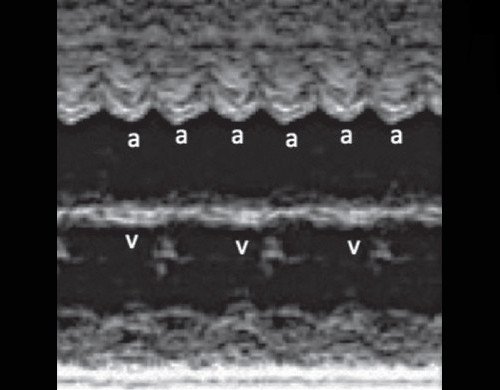
Регистрация частоты сокращения предсердий (а) и желудочков (v) в М-режиме.
а) Каждое третье сокращение предсердия (стрелка) возникает преждевременно и блокируется, не проводится к желудочку.
б) В результате формируется желудочковая брадисистолия 76 уд/мин.
Усиление реверсного компонента в нижней полой вене (стрелки) как признак объемной перегрузки правых отделов сердца (снимок предоставлен проф. И.С. Лукьяновой).
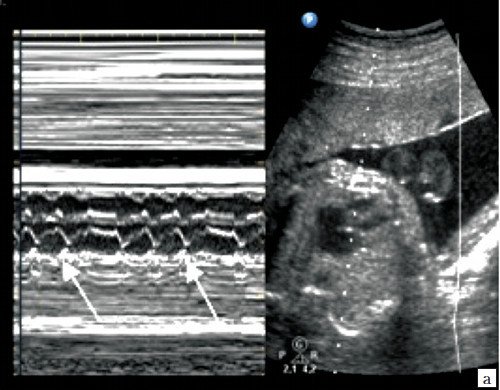
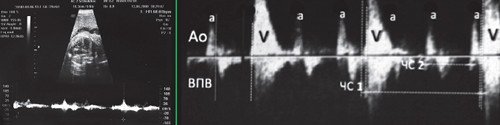
При III степени AV блокады (полной AV блокаде) предсердно-желудочковое проведение полностью прервано, сокращения предсердий и желудочков абсолютно разобщены (рис. 11).
Сокращения предсердий (а) и желудочков (v) разобщены. Частота сокращений желудочков (ЧС1) в несколько раз меньше частоты сокращения предсердий (ЧС2). Интервалы AV времени (промежутки между вертикальными пунктирными линиями) различаются.
Предсердная бигеминия (тригеминия) с блокированными преждевременными кращениями может быть спутана с тяжелой AV блокадой, так как оба состояния характеризуются более высокой частотой сокращений предсердий, чем желудочков. Однако дифференциальный диагноз этих состояний важен в связи с разным прогнозом: желудочковая брадисистолия при предсердной бигеминии не требует лечения и может спонтанно восстанавливаться, тогда как полная AV блокада является необратимым состоянием, может сопровождаться водянкой плода и неблагоприятным перинатальным результатом.
В сравнении с опытом лечения фетальных тахикардий, сведения об эффективности пренатального лечения АV блокады ограничены имеющимися единичными сообщениями [8].
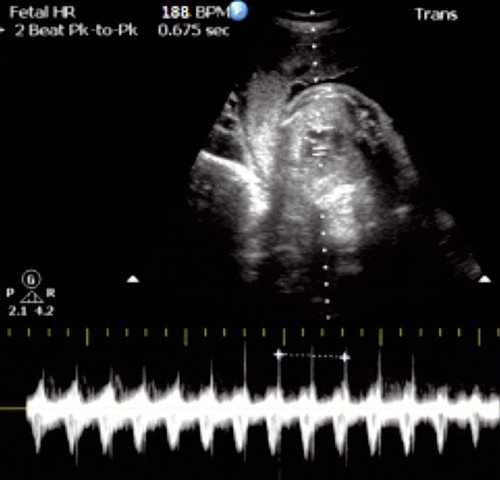
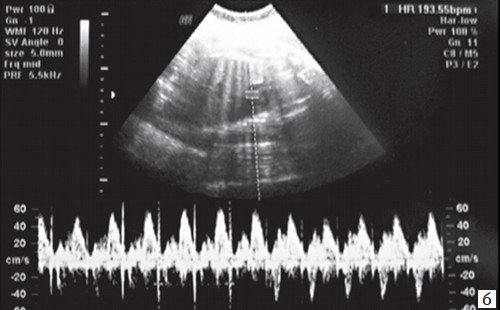
Тахикардия плода
Базальная ЧСС 188 уд/мин на фоне анемической формы гемолитической болезни плода.
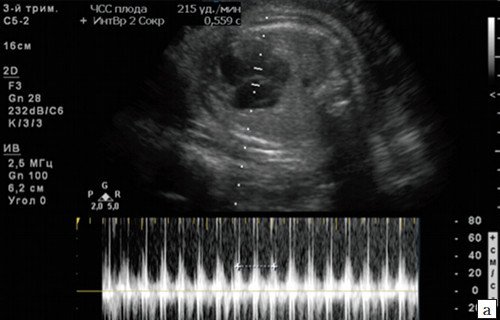
а) Беременность 35 недель, ЧСС 215 уд/мин с АV проведением 1:1. Индуцированные роды в 38 недель, сразу после пересечения пуповины восстановился нормальный сердечный ритм плода.
б) Беременность 35 недель, базальная ЧСС 194-205 уд/мин с АV проведением 1:1. Высокая ЧСС сохранялась и после рождения (постнатальный WPW-синдром), в связи с чем новорожденному назначались антиаритмические препараты.
а) ЧCC 220-260 уд/мин, АV проведение 1:1, без структурных аномалий сердца.
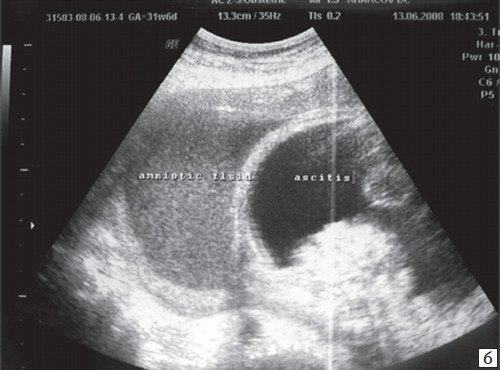
б) Универсальный отек плода развился после трех суток тахиаритмии.
а) При очень высокой ЧСС плода крайне сложно интерпретировать аускультативные данные, кардиотокограмма также не отражает истинной ЧСС плода и выглядит как монотонный ареактивный ритм, все это может повлечь ошибочную клиническую диагностику дистресса плода.
б) В М-режиме регистрируется ЧCC плода 300-320 уд/мин при АV проведении 1:1.
в) Универсальный отек плода.
г) Допплеровский спектр в артерии пуповины без признаков повышения дистальной резистентности.
а) По типу трепетания предсердий с блоком 2:1.
Одновременная артериально-венозная импульсно-волновая допплерография восходящей аорты и ВПВ c оценкой соотношения AV и VA интервалов позволяет дифференцировать варианты тахиаритмий с длинным и коротким VA интервалом, которые имеют разный механизм (рис. 17). Короткий VA интервал (VA/AV отношение AV).
Тахиаритмии с длинными и короткими VA интервалами имеют различный механизм, поэтому и различный прогноз трансплацентарной терапии.
В настоящее время досрочное родоразрешение при суправентрикулярной тахикардии признано патогенетически необоснованной тактикой (высокий риск развития отека легких у ребенка после рождения на фоне сохраняющейся тахиаритмии) [12]. Клиническими протоколами большинства зарубежных стран регламентировано проведение внутриутробной трансплацентарной антиаритмической терапии. В качестве препарата первой линии антиаритмического лечения плода широко применяется дигоксин. Соталол, амиодарон и флекаинид используются в качестве препаратов второго ряда, когда при помощи дигоксина не удается достичь нормализации синусового ритма [7, 13, 14].
Материал и методы
Результаты
Необходимость в трансплацентарном антиаритмическом лечении, а также кардиохирургической или терапевтической коррекции после рождения имели новорожденные со следующими типами антенатальных аритмий: преждевременные сокращения желудочков (ассоциировались с дефектом межжелудочковой перегородки); СВТ 220-260 уд/мин с универсальным отеком плода; СВТ 194-205 уд/мин (постнатально нестабильный ритм за счет WPW-синдрома).
Выводы
Литература
УЗИ аппарат HM70A
Экспертный класс по доступной цене. Монокристальные датчики, полноэкранный режим отображения, эластография, 3D/4D в корпусе ноутбука. Гибкая трансформация в стационарный сканер при наличии тележки.