Что такое биофизический профиль плода
Оценка состояния плода во время беременности и в родах
Общая информация
Краткое описание
Оценка состояния плода во время беременности и в родах
Название протокола: «Оценка состояния плода во время беременности и в родах»
Код протокола:
Код(ы) МКБ-10:
Z34 – наблюдение за течением нормальной беременности:
Z34.0 – наблюдение за течением нормальной первой беременности;
Z34.8 – наблюдение за течением другой нормальной беременности;
Z34.9 – наблюдение за течением нормальной беременности неуточненной.
Z35 – наблюдение за течением беременности, подверженной высокому риску:
Z35.0 – наблюдение за течением беременности у женщины с бесплодием в анамнезе;
Z35.1 – наблюдение за течением беременности у женщины с абортивными выкидышами в анамнезе;
Z35.2 – наблюдение за течением беременности у женщины с другим отягощенным анамнезом, касающимся деторождения или акушерских проблем;
Z35.3 – наблюдение за течением беременности у женщины с недостаточной предродовой помощью в анамнезе;
Z35.4 – наблюдение за течением беременности у многорожавшей женщины;
Z35.5 – наблюдение за старой первородящей;
Z35.6 – наблюдение за очень юной первородящей;
Z35.7 – наблюдение за беременностью у женщины, подверженной высокому риску вследствие социальных проблем;
Z35.8 – наблюдение за течением беременности у женщины, подверженной другому высокому риску;
Z35.9 – наблюдение за течением беременности, подверженной высокому риску неуточненного характера.
Z36 – дородовое обследование с целью выявления патологии у плода (антенатальный скрининг):
Z36.0 – антенатальный скрининг для выявления хромосомных аномалий;
Z36.1 – антенатальный скрининг для выявления повышенного уровня альфафетопротеина в амниотической жидкости;
Z36.2 – другой вид антенатального скрининга, основанный на амниоцентезе;
Z36.3 – антенатальный скрининг с помощью УЗИ или других физических методов для выявления аномалий развития;
Z36.4 – антенатальный скрининг с помощью ультразвука или других физических методов для выявления задержки роста плода;
Z36.5 – антенатальный скрининг для выявления изоиммунизации;
Z36.8 – другой вид антенатального скрининга;
Z36.9 – неуточнённый.
Дата разработки протокола: апрель 2013 года.
Категория пациентов: беременные с физиологической и осложненной беременностью.
Пользователи протокола: врач акушер-гинеколог, врач общей практики, акушерка.
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных диагностических мероприятий:
— гравидограмма;
— аускультация сердечного ритма плода.
Перечень дополнительных диагностических мероприятий:
— тест на шевеление плода;
— ультразвуковое исследование (УЗИ);
— кардиотокография (КТГ);
— оценка биофизического профиля плода (БПП);
— допплерометрия маточно-плацентарно-плодового кровотока.
Диагностические критерии: отклонения от нормативных показателей гравидограммы и аускультации сердечного ритма плода.
Цель протокола: своевременное выявление нарушений состояния плода.
Тактика: методы оценки (мониторинга) состояния плода во время беременности и родов.
Оценка состояния плода в антенатальном периоде
1. Измерение высоты дна матки (ВДМ) и окружности живота (ОЖ)
В клинической практике применяются два показателя, по которым можно судить о размерах, а значит, о динамике развития плода:
— ВДМ – расстояние от верхнего края симфиза до дна матки;
— ОЖ – окружность живота на уровне пупка.
Оба показатели – субъективны.
Прогностическая ценность ВДМ увеличивается при использовании серии исследований и при графическом изображении показателей в виде гравидограммы [1,2,3,4]. Данный график должен быть приложением к каждой обменной карте.
Гравидограмма является скрининговым методом для выявления низкой массы плода для данного срока беременности.
Рисунок 1. Гравидограмма
Начиная с 20 недель беременности ВДМ должна измеряться при каждом посещении. При исследовании беременная лежит на спине с немного согнутыми ногами, мочевой пузырь должен быть пустым. Методом пальпации определяют положение плода (результат оценивается только при продольном положении) и сантиметровой лентой измеряется расстояние от верхнего края лона до самой отдаленной точки дна матки. Если ВДМ более, чем на 2 см ниже нормы, возникает подозрение на ЗВРП, маловодие или меньший срок беременности, чем установлено. Если ВДМ более, чем на 2 см больше нормы, можно заподозрить многоплодную беременность, крупный плод, многоводие.
2. Оценка двигательной активности плода
Проводится с 28 недели беременности. Ухудшение шевеления плода в течение суток является тревожным симптомом при беременности, о котором необходимо сообщить будущей матери на одном из первых приемов (не позже 20-й недели) для того, что бы она могла вовремя сориентироваться и обратиться за медицинской помощью. Двигательная активность плода считается достаточной, если беременная чувствует не менее 4-5 сильных движений в час.
При изменении качества шевеления плода рекомендуется использовать методику подсчета шевелений плода – Sadovsky. В течение одного часа после приема пищи женщина должна лежа, концентрироваться на движениях плода. Если пациентка не ощутила 4 движения в течение часа, ей следует фиксировать их в течение второго часа. Если спустя два часа пациентка не ощутила 4 движений, она должны обратиться к специалисту.
В особых случаях, например, при наблюдении за беременностью высокого риска можно предлагать неформальное наблюдение за шевелениями плода для самоконтроля.
Не получено каких-либо данных по эффективности подсчета количества шевелений за определенный промежуток времени для предотвращения случаев антенатальной гибели плодов в поздние сроки (Уровень доказательности 1В)[1,3,5], поэтому рутинно подсчет шевелений плода не должен быть рекомендован (Уровень А) [1,4,6].
3. Аускультация сердечного ритма плода
Аускультация плода проводится начиная с 24 недель беременности акушерским стетоскопом или портативными аппаратами.При этом можно установить жив ли плод, оценить среднюю частоту сердцебиения плода и заметить некоторые формы аритмии. Частота сердечных сокращений у доношенного плода – 110-160 ударов в минуту.
Прогностическая ценность аускультации плода не установлена. Если размеры плода соответствует гестационному возрасту, двигательная активность достаточная, аускультация не является обязательной во время каждого визита беременной[1,2,3,7]. При наличии брадикардии (менее 110 уд/мин), тахикардии (более 160 уд/мин) или аритмии требуется проведение дополнительного обследования (расширенный антенатальный мониторинг).
Расширенный антенатальный мониторинг дополнительно включает:
1. Ультразвуковое исследование (УЗИ).
2. Кардиотокография (КТГ).
3. Оценка биофизического профиля плода (БПП).
4. Допплерометрия маточно-плацентарно-плодового кровотока.
Показания для расширенного мониторинга состояния плода:
— отклонение параметров гравидограммы (подозрение на ЗВРП);
— ухудшение шевеления плода, отмеченные беременной;
— преэклампсия;
— сахарный диабет;
— субкомпенсация или декомпенсация хронических заболеваний матери;
— антенатальное кровотечение;
— многоплодие;
— подозрение на патологию амниона (маловодие или многоводие);
— срок беременности 41 неделя и более (признаки перенашивания).
4. Ультразвуковое исследование проводится дополнительно к срокам скрининга с обязательным определением поведенческих реакций плода: двигательных движений, дыхательной активности плода, мышечного тонуса плода, а также объема околоплодных вод, толщины плаценты, расширенной фетометрии и тщательным исследованием анатомии плода.
Размеры плода оцениваются по следующим параметрам: бипариетальный размер; объем головки; объем живота; длина бедренной кости. На основе полученных данных рассчитывается предполагаемая масса плода, она может отличаться от реальной на 10% и более [3,7,8].
Достоверные признаки ЗВРП:
— несоответствие в 2 недели и более фетометрических показателей фактическому сроку беременности;
— нарушение взаимоотношения между размерами головки и туловища плода;
— снижение темпов понедельного прироста основных фетометрических показателей (интервал 1-3 недели).
Увеличение фетометрических показателей (рост плода) по данным динамической фетометрии может констатировать, что плод маловесный к сроку гестации (МГВП), это исключает ЗВРП. При подозрении на ЗВРП ультразвуковая фетометрия проводится повторно каждые 2 недели, при этом следует учитывать, что ранним симптомом ЗВРП может быть маловодие.
Определение сердечной деятельности плода. Тревожными симптомами являются:
— тахикардия;
— брадикардия;
— экстрасистолы.
Определение поведенческих реакций плода. Тревожными симптомами являются:
— снижение двигательной активности;
— дыхательных движений;
— тонуса плода.
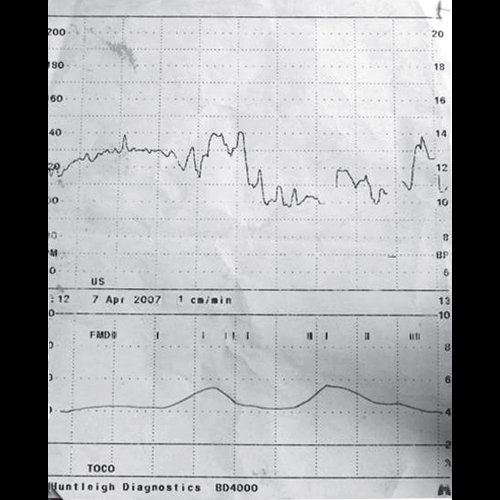
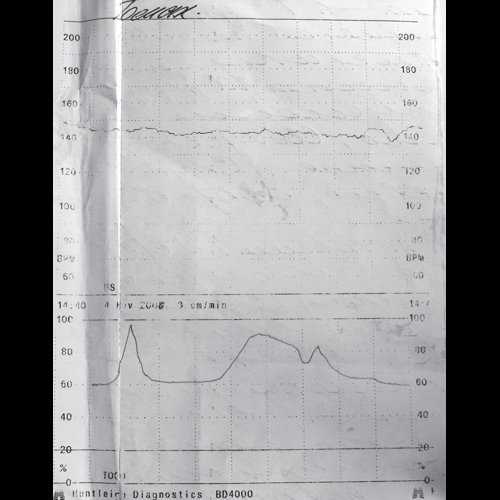
5. Кардиотокография: нестрессовый тест (НСТ)
Проводится с 32 недель беременности, так как к этому сроку заканчивается формирование миокардиального рефлекса и становление цикла “активность-покой” плода. Прогностическая ценность КТГ повышается после 35-36 недель.
Британский Королевский колледж акушеров-гинекологов не рекомендует рутинное проведение кардитокографии, т.к. это не улучшает перинатальные исходы и не приводит к снижению перинатальной смертности (Уровень А)[1,2,6,9].
Основа НСТ: Сердечная деятельность здорового плода должна реагировать на маточное сокращение или собственное движение в матке учащением ЧСС (акцелерации).В случае наличия акцелерации в ответ на маточное сокращение или собственное движение плода в матке тест расценивается как реактивный.
НСТ считается нереактивным, если в течение 40 минут не зарегистрировано ни одной акцелерации достаточной продолжительности и амплитуды.В этом случае показано проведение дополнительных исследований –повторить НСТ в течение 1-2 часов или определить БПП и провести допплерометрию. При повторном нереактивном НСТ (особенно при сниженной вариабельности сердцебиения) вероятность угрожающего состояния плода значительно увеличивается.
Так как гипогликемия снижает активность плода, рекомендуется незадолго до проведения теста принять пищу или выпить стакан сока. С целью избежания синдрома сдавления нижней полой вены, беременную следует уложить в положение полулежа.
Первоначальное время проведения теста – 20 минут. При отсутствии акцелераций мониторинг продолжается еще 20 минут.
Показания для проведения НСТ – ситуации, требующие незамедлительной оценки состояния плода:
— снижение количества шевелений плода;
— гипертензивные состояния, вызванные беременностью;
— подозрение на ЗВРП;
— переношенная беременность;
— маловодие, многоводие;
— изоиммунизация;
— многоплодная беременность;
— кровотечение с третьем триместре беременности;
— хронические декомпенсированные болезни матери;
— антифосфолипидный синдром и др.
Таблица 1. Оценка параметров КТГ
| Параметры | Нормальная КТГ | Угрожающая КТГ | Патологическая КТГ |
| Базальный ритм уд/мин | 110-160 | 100-109, 161-180 | Менее 100, более 180 |
| Вариабельность базального ритма уд/мин (средняя) | 6-25 | Более 25 | Амплитуда менее 5 или вариабельность отсутствует |
| Акцелерации за 30-40 мин | спорадические | 1-2 или отсутствие при сохранной вариабельности | Отсутствие, при регистрации монотонного, низковариабельногоили синусоидального ритма |
| Децелерации | Нет или неглубокие, вариабельные, ранние | Глубокие пролонгированные вариабельные (до3-х мин) или 1-2 поздние единичные | Поздние, неблагоприятные вариабельные (более 70 уд в 1 мин и продолжительностью более 60 сек.) |
| Действие | Динамическое наблюдение до родов | Динамический контроль КТГ ежедневный | Общая оценка ситуации, дальнейшее обследование, в некоторых случаях родоразрешение |
6. Биофизический профиль плода (БПП) –это комбинированное кардиотокографическое и ультразвуковое исследование, которое имеет более высокую прогностическую ценность, чем нестрессовый тест [6,10]. БПП состоит из 5 основных компонентов:
— НСТ;
— дыхательные движения плода (должно быть не менее одного эпизода дыхательного движения продолжительностью 30 секунд);
— движения плода (должно быть не менее 3 движений туловища или конечности);
— тонус плода (должно быть не менее одного эпизода перехода плода с согнутого положения в прямое с возвращением в согнутое);
— нормальное количество околоплодных вод (ИАЖ более 5 см или вертикальное измерение самого глубокого кармана более 2 см).
Рутинный интранатальный мониторинг:
1. Аускультация сердечного ритма плода.
2. Наблюдение за окраской околоплодных вод (выявление мекониальных вод).
Периодическая аускультация сердцебиений плода является основным и достаточным методом наблюдения за состоянием плода в родах при отсутствии особых показаний (Уровень доказательности 1А) [1,2,3,7]. Аускультация осуществляется в латентную фазу каждые 30 минут в течение одной минуты, в активную фазу – каждые 30 минут в течение одной минуты, во II периоде – каждые 5 минут, в фазе активных потуг – после каждой потуги [5].
Выслушивание сердцебиения плода можно производить обычным акушерским стетоскопом, ручным допплеровским прибором или при помощи прибора КТГ с обязательной документальной фиксацией (пленка КТГ, отражение ЧСС плода в партограмме).
Нормальная частота сердцебиения у доношенного плода в родах – 110-160 ударов в минуту. При отклонении от нормального ритма следует перейти к мониторной кардиотокографической оценке состояния плода.
Меконий в околоплодных водах: небольшое количество мекония в околоплодных водах требует расширения интранатального мониторинга – непрерывная КТГ в родах. Следует обратить внимание, что при тазовом предлежании плода меконий в околоплодных водах может быть в норме, однако при ведении родов при тазовом предлежании, необходимо проведение постоянной КТГ плода. Появление любого количества мекония, особенно в процессе родов, может быть признаком угрожающего состояния плода, что требует незамедлительного решения вопроса о родоразрешении на основании комплексной диагностики состояния плода (аускультация, КТГ).
Расширенный интранатальный мониторинг:
1. Непрерывная интранатальная кардиотокография.
2. Определение величины рН и кислотно-щелочного состава крови из кожи головки плода.
1. Интранатальная кардиотокография – это одновременная графическая регистрация сердечного ритма плода и маточных сокращений монитором. Применение рутинного мониторного наблюдения за состоянием плода в родах не приводит к снижению перинатальной смертности, но сопровождается повышением частоты операции кесарева сечения и послеродовой заболеваемости [2,3,9], в связи, с чем КТГ в родах проводится при наличии показаний.
Показания для проведения непрерывной интранатальной кардиотокографии:
Показания со стороны матери:
— роды с рубцом на матке (предшествующее кесарево сечение, консервативная миомэктомия и др.);
— преэклампсия;
— переношенная беременность (> 41 недель);
— индуцированные роды;
— длительный безводный период (> 48 часов);
— гестационный сахарный диабет, сахарный диабет;
— резус-конфликтная беременность;
— другие медицинские показания связанные с соматическими заболеваниями матери.
Показания со стороны плода:
— отклонение от нормального ритма сердцебиения плода при аускультации акушерским стетоскопом;
— задержка развития плода;
— преждевременные роды (недоношенность);
— маловодие, многоводие;
— нарушение плодово-маточно-плацентарного кровотока по данным допплерографии;
— сомнительная или патологическая кардиотокограмма в антенатальном периоде;
— многоплодие;
— наличие околоплодных вод окрашенных меконием;
— тазовое предлежание плода.
Состояния, связанные с течением родов:
— стимуляция родовой деятельности окситоцином;
— эпидуральная анестезия;
— вагинальное кровотечение во время родов;
— гипертермия матери (38 и выше);
— появление мекония в водах в процессе родов.
Техника проведения интранатальной КТГ.
Регистрация сердечного ритма проводится датчиком фетального монитора, прикрепленным на передней стенке живота роженицы в месте наилучшего выслушивания сердцебиения плода. Сокращения матки регистрируются датчиком, который прикрепляется в области самых больших колебаний тонуса матки (чаще дно или правый угол дна матки). Рекомендуемая скорость записи – 1 см в минуту. На ленту монитора должны быть занесены данные о пациентке (фамилия, номер истории родов). Любые вмешательства в родах, которые могут повлиять на интерпретацию КТГ (влагалищное исследование, введение лекарственных средств, эпидуральная анестезия и т.д.) должны быть отмечены на ленте с указанием времени и подписью медицинского работника. Каждая лента КТГ должна храниться в истории родов.
При физиологическом сердечном ритме повторная запись КТГ осуществляется каждые 3 часа и при любом вмешательстве, направленном на изменение маточной активности.
При интранатальном кардиомониторинге для интерпретации КТГ обязательным условием является запись токограммы[3,4,10].
Для принятия решения о тактике ведения целесообразно классифицировать полученные результаты КТГ на нормальные, угрожающие и патологические признаки (таблица 2).
Таблица 2. Оценка состояния плода в родах
1. Установить возможную причину.
2. Попытаться устранить причину, продолжая запись КТГ.
3. Произвести влагалищное исследование для оценки акушерской ситуации.
4. Рассмотреть необходимость оперативного родоразрешения – наложения акушерских щипцов, вакуум-экстракции, экстракции плода за тазовый конец или кесарева сечения (при отсутствии возможного срочного родоразрешения через естественные родовые пути).
Способы улучшения маточно-плацентарного кровотока во время родов:
1. Изменение позиции роженицы (единственный метод с доказанной эффективностью).
2. Прекращение стимуляции матки.
3. Гидратация (инфузия 500 мл натрия хлорида струйно).
4. Изменение техники потуг.
5. Если причиной патологического сердцебиения плода является состояние матери, необходимо провести соответствующее лечение.
6. Если дистресс плода продолжается и/или нарастает, необходимо безотлагательное родоразрешение.
2. Методика определения величины рН и кислотно-щелочного состава крови из кожи головки плода во время родов. Данный метод облегчает интерпретацию данных КТГ и способствует оптимизации тактики ведения родов [3,5]. Однако данный метод может применяться при наличии необходимой аппаратуры и подготовленного квалифицированного персонала.
Для взятия крови из кожи головки плода необходимы следующие условия:
— раскрытие шейки матки не менее чем на 3—4 см;
— отсутствие плодного пузыря;
— плотная фиксация головки плода во входе в малый таз.
Манипуляция: в асептических условиях после обработки наружных половых органов антисептиком ввести во влагалище ложкообразные зеркала, к головке плода подвести специальный пластиковый конус (амниокскоп), обнажая на ней участок кожи. Обнаженный участок кожи головки очистить стерильным ватным тампоном от выделений, сделать надрез скальпелем, забрать кровь в капилляр. Кровь исследуют сразу же после взятия. Рану прижать до остановки кровотечения.
Информация
Источники и литература
Информация
III. ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ВНЕДРЕНИЯ ПРОТОКОЛА
Список разработчиков протокола с указанием квалификационных данных:
Исина Г.М. – д.м.н., зав. кафедрой акушерства и гинекологии АГИУВ.
Рецензенты:
Кудайбергенов Т.К. – главный внештатный акушер-гинеколог МЗ РК, директор РГП «Национальный центр акушерства, гинекологии и перинатологии».
Укыбасова Т.М. – д.м.н., профессор, руководитель отдела акушерства и гинекологии АО «ННЦМД».
Указание условий пересмотра протокола: Пересмотр протокола производится не реже, чем 1 раз в 5 лет, либо при поступлении новых данных, связанных с применением данного протокола.
Указание на отсутствие конфликта интересов: конфликта интересов нет.
Биофизический профиль плода в классических публикациях и современных рекомендациях
УЗИ сканер RS80
Эталон новых стандартов! Беспрецедентная четкость, разрешение, сверхбыстрая обработка данных, а также исчерпывающий набор современных ультразвуковых технологий для решения самых сложных задач диагностики.
Физиологические и патофизиологические основы БПП
В процессе формирования центральной нервной системы (ЦНС) плода происходит созревание регуляторных центров, отвечающих за двигательную активность, суточные циклы, а также изменение ЧСС плода при его движениях.
Фетальный миокардиальный рефлекс (МКР) проявляется ускорением (акцелерацией) ЧСС плода в ответ на его же собственные спонтанные движения. При ацидозе плода функции ЦНС, в том числе и МКР угнетаются, из-за чего вариабельность сердечного ритма плода снижается. Выраженность МКР характеризует компенсаторные возможности плода.
| Мозговые центры | Биофизическая активность плода |
|---|---|
| Продолговатый мозг | Акцелерации ЧСС |
| Дыхательный центр | Дыхательные движения |
| Кора головного мозга | Общие движения |
| Подкорковые структуры | Мышечный тонус |
К 28 нед гестации формируется система комплексных поведенческих моделей плода, которую называют «биофизическим профилем», или тестом фетального благополучия (fetal well-being test) [2]. В акушерской практике тест БПП получил широкое распространение благодаря высокоспецифичному и воспроизводимому соответствию уровню плодовой рН крови, а также корреляциям результатов теста с оценкой состояния новорожденного по шкале Апгар [4]. Это позволяло еще в начале 1980-х гг. судить о состоянии внутриутробного плода и прогнозировать исходы беременности [5].
КТГ критерии
а) Вариабельный НСТ, характерный для нормальной реактивности сердечной деятельности плода, с наличием учащений (акцелераций) в ответ на движения.
б) Ареактивный, монотонный, авариабельный НСТ. ЧСС без акцелераций, риск дистресса и антенатальной гибели плода крайне высокий.
Ультразвуковые критерии БПП
Их анализ требует обозначения времени начала исследования и проведения непрерывного УЗ-мониторинга плода длительностью 30 мин [9]. Исследование может быть прекращено раньше, если регистрируются все критерии нормального теста. Однако эхографические критерии БПП оцениваются как аномальные лишь при длительности наблюдения не менее 30 мин [2]. УЗ-компоненты БПП непременно оцениваются в тот же день, что и НСТ.
Видео 1. Дыхательные движения плода, поступление амниотической жидкости в дыхательные пути плода.
Видео 2. Дыхательные движения плода, движения брюшной и грудной стенок.
Видео 3. Нормальный мышечный тонус и двигательная активность плода.
Для аномального мышечного тонуса плода характерно устойчивое разгибательное положение позвоночника в шейном отделе, разгибательные позиции локтевых и коленных суставов. Необходимо понимать, что наличие двигательной активности плода невозможно без наличия мышечного тонуса, т.е. позитивная оценка двигательных характеристик плода всегда совпадает с позитивными тонусными характеристиками. В случаях негативной оценки движений плода общее снижение мышечного тонуса свидетельствует о прогрессировании внутриутробного неблагополучия (рис. 4).
а) Двухплодная беременность 28 нед, антенатальная гибель одного из близнецов.
б) Прогрессирующая устойчивая разгибательная позиция шейного отдела позвоночника выжившего близнеца в сочетании с его маловодием, клинически антенатальный дистресс, разгибательное вставление головки в родах, неблагоприятный постнатальный результат.
Традиционная методология БПП
Классические методики оценки БПП основаны на использовании шкал F.A. Manning и соавт. [8] либо A.M. Vintzileos и соавт. [4], которые различаются количеством параметров и балльными интерпретациями (табл. 2, 3).
| Критерий/оценка | 2 балла | 0 баллов |
|---|---|---|
| НСТ | Наличие двух акцелераций ЧСС с амплитудой 15 уд/мин продолжительностью 15 с | Ареактивный НСТ |
| Дыхательные движения | Регистрация эпизодов длительностью 30 с | Отсутствие дыхательных движений плода (апноэ) либо длительность эпизодов менее 30 с |
| Двигательная активность | Наличие 3 и более генерализованных движений | 0-2 эпизода генерализованных движений |
| Мышечный тонус | Регистрация хотя бы одного эпизода сгибаний/разгибаний позвоночника или конечностей | Атония плода |
| Амниотическая жидкость | Глубина кармана амниотической жидкости, не содержащего пуповины, более 2 см | Олигогидрамнион (глубина максимального вертикального кармана менее 2 см) |
| Критерий/оценка | 2 балла | 1 балл | 0 баллов |
|---|---|---|---|
| НСТ (наблюдение на протяжении 20 мин) | Наличие 5 или более акцелераций ЧСС амплитудой 15 уд/мин продолжительностью 15 с | Наличие 2-4 акцелераций ЧСС амплитудой 15 уд/мин продолжительностью 15 с | 0-1 акцелерация ЧСС |
| Дыхательные движения | Один или более эпизодов продолжительностью 60 с | Хотя бы один эпизод продолжительностью 30-60 с | Отсутствие дыхательных движений плода (апноэ) либо длительность эпизода менее 30 с |
| Двигательная активность | Регистрация хотя бы 3 эпизодов движений туловища и/или конечностей * | Регистрация 1-2 движений | Отсутствие движений |
| Мышечный тонус | Один эпизод сгибания/разгибания конечностей и один эпизод сгибания/разгибания позвоночника | Хотя бы один эпизод сгибания/разгибания конечностей (или один эпизод сгибания/разгибания позвоночника) | Конечности разогнуты. Нет возврата к флексорному положению. Ладони раскрыты |
| Амниотическая жидкость | Амниотическая жидкость визуализируется во всех отделах амниотической полости. Глубина вертикального кармана 2 см и более | Глубина вертикального кармана 1-2 см | Глубина вертикального кармана менее 1 см |
| Плацентарные градации | 0, I, II степень зрелости плаценты | Задняя позиция плаценты (затрудненная визуализация) | III степень зрелости плаценты |
Модифицированный БПП
Изначально, по замыслу авторов методики, основой оценки БПП являлись УЗ-критерии шкалы, а НСТ проводился избирательно, при аномальных данных УЗ-мониторинга [8].
Исследования, проведенные позже, показали, что именно НСТ является высокоспецифичным и наиболее объективным методом мониторинга состояния плода, первоочередным в антенатальном наблюдении при высоком риске дистресса. Эхографические критерии БПП, по наиболее современным представлениям, не имеют первостепенного значения, они должны оцениваться в случаях ареактивного либо трудно интерпретируемого результата НСТ, например при аритмии плода [10].
Еще более неэффективным (как показали недавние систематические клинические обзоры) является использование только эхографических данных БПП, без учета НСТ, выполненного в один день с УЗ-cканированием [11].
Согласно рекомендациям американской National Imaging Association 2011, метод традиционного развернутого теста БПП имеет преимущества и показан к применению в следующих случаях:
Клиническое применение БПП: современный взгляд
Рутинное применение методики БПП в акушерской практике на протяжении нескольких десятилетий, накопленный клинический опыт сформировали объективный и весьма критический взгляд на методику с позиций практического использования и прогностической ценности [14].
Мнения об эффективности теста противоречивы. Некоторые обсервационные исследования показали связь между аномальным БПП и перинатальной смертностью и церебральным параличом [4], в то время как другие не демонстрировали этой ассоциации и показывали низкую диагностическую эффективность методики на фоне высокой частоты ложноположительных и ложноотрицательных результатов [15]. Также противоречивы данные об ассоциации результата БПП с фетальной ацидемией [16]. В большом обсервационном исследовании частота ложноотрицательных результатов БПП составила 0,8/1000, но 60 % аномальных тестов имели ложноположительный результат [17].
Тем не менее многочисленные актуальные национальные рекомендации по дородовому наблюдению поддерживают концепцию необходимости биофизического тестирования с кратностью 2 раза в неделю при высоком перинатальном риске, в частности при пролонгировании беременности после 42 нед, а также при инсулинзависимом диабете.
Практический опыт использования метода показывает, что оценка мышечного тонуса и разных типов движений плода в той или иной мере подвержена не только объективным факторам, перечисленным выше, но и субъективизму исследователя. К недостаткам метода относят его высокую экономическую затратность в связи с регламентированным 30-минутным временем мониторинга. Внесение поправок на сон плода как важный фактор фетальной поведенческой модели фактически требует еще более значительных затрат времени [7]. Кроме того, ряд факторов, которые оказывают непосредственное влияние на параметры БПП [9], усложняют интерпретацию и снижают диагностическую ценность методики (табл. 4).
| Фактор/ Критерии БПП | Акцелерации ЧСС | Мышечный тонус | Двигательная активность | Дыхательные движения | Амниотическая жидкость |
|---|---|---|---|---|---|
| Сон плода | ↓ | ↓ | ↓ | ↓ | |
| Гестационный возраст > 42 нед | ↓ | ↓ | ↓ | ↓ | |
| Прием матерью глюкозы | — | — | |||
| Назначение матери препаратов магния | ↓ | ↓ | |||
| ПРПО | ↓ | ↓ | |||
| Родовая деятельность | ↓ |
В последние годы проводились систематические обзоры исследований, посвященных применению БПП в акушерской клинике. В результате было показано низкое клиническое значение оценки БПП, так же как и антенатального КТГ наблюдения у беременных общей популяции при низком риске перинатальных осложнений [18]. Эффективность теста БПП для предупреждения перинатальных потерь в субпопуляции беременных высокого риска также на сегодня убедительно не доказана [12].
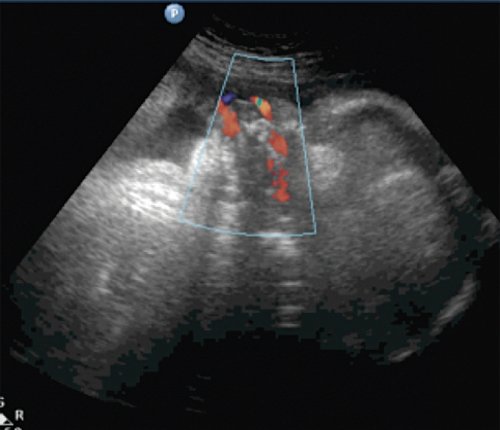
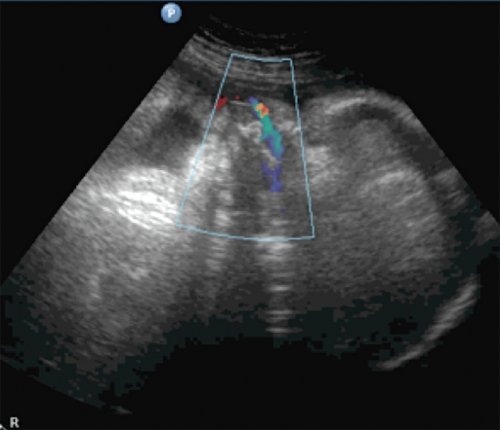
В то же время роль допплерографии артерии пуповины в снижении перинатальной смертности при высоком перинатальном риске имеет уровень доказательности А (т. е. доказана систематическими обзорами с метаанализом) [19]. Таким образом, внедрение методов допплерографических исследований фетоплацентарной системы потеснило позиции БПП в клинической акушерской практике, поскольку достоверные и значимые изменения БПП манифестируют позже, чем результаты допплерографии [20]. Так, в 2001 г. было показано, что в 90 % случаев БПП становится аномальным лишь через 48-72 часов после гемодинамических изменений в венозном протоке при дистрессе плода [21].
В заключение можно сказать, что на определенных исторических этапах развития акушерского и перинатального диагностического ультразвука внедрение теста БПП имело революционное значение. Многолетние и многочисленные исследования его эффективности сопровождались противоречиями, дискуссиями и критицизмом. Тем не менее подавляющее большинство руководств по эхографии в перинатологии и сегодня все еще рассматривает БПП в качестве актуальной методики, отдавая предпочтение модифицированному варианту теста. Акушеры-гинекологи традиционно доверяют тесту БПП и зачастую опираются на его результаты при выработке перинатальной и акушерской тактики, несмотря на громоздкий дизайн, невысокие операционные характеристики метода и критичное отношение к нему радиологов.
Выводы
Современные представления о применении БПП имеют следующие особенности:
Литература
УЗИ сканер RS80
Эталон новых стандартов! Беспрецедентная четкость, разрешение, сверхбыстрая обработка данных, а также исчерпывающий набор современных ультразвуковых технологий для решения самых сложных задач диагностики.