Что слабит кишечник у ребенка 10 лет
Диета ребенка при запоре: чем кормить малыша?
Среди наиболее распространенных проблем, с которыми приходится сталкиваться новоиспеченным родителям, является запор у ребенка.
Количество просмотров: 337 429
Дата последнего обновления: 16.11.2021 г.
Запор — это урежение и затруднение актов дефекации. Процесс опорожнения кишечника может сопровождаться болью, требовать натуживания, оставлять чувство незавершённости¹. В настоящее время это состояние довольно часто встречается у детей всех возрастных групп. До сих пор в среде гастроэнтерологов и педиатров нет единой позиции по лечению и профилактике данной патологии, хотя её распространённость достигает 30%, причём девочки болеют чаще мальчиков².
Причины запоров у детей
В начале развития данного заболевания ребёнок может произвольно задерживать стул, если кал плотный и трудно выходит или есть отвлекающие факторы (игра, прогулка, интересные занятия). Ампула прямой кишки заполняется каловым содержимым. Вода из него всасывается, стул становится плотным, а чрезмерное перерастяжение нижних отделов кишечника снижает позывы на опорожнение и содействует возникновению каломазания³.
Такому состоянию способствуют:
О важности диеты и правильного питания у детей при запорах
Питьевой режим
Следует ограничить сладкие газированные напитки, коровье молоко, магазинные соки. Из-за высокого содержания сахара такое питьё утоляет аппетит, ребёнок отказывается от еды, в том числе и от полезных при запоре продуктов. Отдавайте предпочтение негазированной питьевой воде, несладким морсам, компотам, травяным чаям.
Желательно, чтобы каждое утро ребёнка начиналось с нескольких глотков чистой прохладной воды натощак.
Основные принципы диетического питания
Ниже представлены главные принципы диетического рациона:
Диета №3
Диета №3 для детей при запорах является лечебной, помогающей наладить регулярный стул. Этот рацион также может назначаться врачом при воспалительных заболеваниях ЖКТ вне обострения и анальной трещине. Правила организации стола №3 следующие:
Чем можно кормить ребёнка?
Успех лечения во многом зависит от того, какая диета соблюдается при запорах ребёнка. Главный пункт в таком меню — изобилие растительной пищи в свежем виде или подвергшейся максимально щадящей обработке.
Чем нельзя кормить ребёнка?
Полностью исключаются из диетического питания:
Грудные дети
У грудничков механизмы нервной регуляции ЖКТ являются незрелыми, поэтому позывы на дефекацию в ответ на раздражение прямой кишки каловыми массами могут быть слабо выражены. Кроме того, у младенцев до года могут наблюдаться признаки ферментативной недостаточности и затруднение процессов переваривания.
Для малышей, находящихся на грудном вскармливании, очень важно питание мамы. Кормящим женщинам следует придерживаться следующих правил:
Младенцам с задержкой стула, находящимся на искусственном вскармливании, лучше по рекомендации педиатра давать частично или полностью гидролизованные смеси и допаивать водой.
Диета ребёнку от 1 до 3 лет
В питание малышей от 1 до 3 лет включаются:
Что можно кушать детям от 3 до 7 лет
В возрасте до 7 лет рекомендуется съедать около 20 г клетчатки в день. Такое количество содержится примерно в 400 г овощей и фруктов. С 3 лет в рацион можно включать:
Как перевести ребёнка на диету?
Дети с уже сформированными вкусовыми пристрастиями переключаются на лечебное питание с трудом. Дело может доходить до истерик, отказа от новой пищи и «голодных бунтов». Чтобы этого не произошло, следует придерживаться следующих правил:
Перед завтраком детям можно выпить стакан прохладной воды для стимуляции работы желудочно–кишечного тракта.
Общие рекомендации
Восстановлению регулярной дефекации способствует:
Профилактика
Во многих случаях легче предотвратить болезнь, чем её лечить. Это правило применимо и к запорам у детей:
Информация в данной статье носит справочный характер и не заменяет профессиональной консультации врача. Для постановки диагноза и назначения лечения обратитесь к квалифицированному специалисту.
Что такое запор у ребёнка? Причины возникновения, диагностику и методы лечения разберем в статье доктора Данилейченко Н. А., гастроэнтеролога со стажем в 32 года.
Определение болезни. Причины заболевания
Всё чаще причиной обращения за помощью к детскому гастроэнтерологу становятся жалобы на задержку стула у детей.
Запор (копростаз) — это нарушение очищающей функции кишечника, при котором увеличиваются интервалы между актами дефекации, изменяется консистенция стула, возникает систематически неполное опорожнение кишечника.
У здорового малыша частота дефекаций может быть разнообразной. Она зависит от возраста малыша, качества питания, количества выпитой воды и других моментов. К примеру, у детишек на первых месяцах жизни, которые питаются только грудным молоком, частота дефекаций составляет от 1 до 6-7 раз в день. С введением прикормов частота дефекаций снижается, стул становится более густым. При искусственном вскармливании стул реже, чем при грудном. Если анализировать детей более старшего возраста, то норма частоты их стула может варьироваться от 3 раз в день до 3 раз в неделю.
Беспокоит то обстоятельство, что родители зачастую поздно начинают бить тревогу — ребёнок чувствует себя хорошо, играет, кушает, терпит. [3] [4] И если маленькие дети всё же находятся под контролем, то подростки часто могут стесняться рассказать о нарушении стула. [2] Зачастую это выясняется на приёме у гастроэнтеролога по поводу другой проблемы.
Причины запоров:
Симптомы запора у ребёнка
Частота дефекаций у детей разного возраста
Количество дефекаций в грудном возрасте зависит от вида вскармливания. На грудном вскармливании в первые месяцы жизни дефекация происходит 2-3 раза в сутки, на искусственном — 1-2 раза. После шестимесячного возраста — 1-2 раза в день, после 4-5 лет — один раз в день. Несмотря на вариабельность частоты стула у детей раннего возраста, отсутствие стула более суток должно насторожить родителей. При этом нужно учитывать, что стул один раз в 2-3 дня, если он мягкий и безболезненный, может быть вариантом нормы.
Запор может выражаться как кишечными проявлениями, так и общеклиническими симптомами.
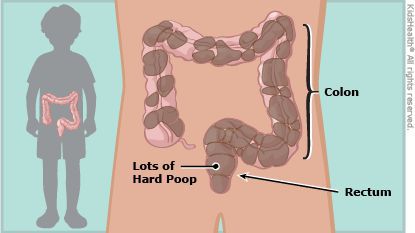
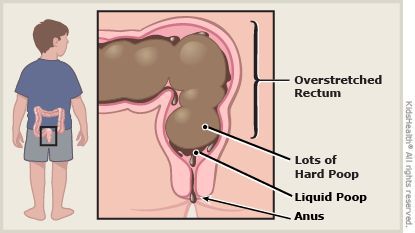
Местная симптоматика проявляется снижением частоты стула, неполным опорожнением кишечника, уплотнённым «фрагментированным» стулом. [7] [8] [10] Эти нарушения зачастую сопровождаются болью при дефекации и недержанием кала. Если у детей первых месяцев жизни в норме кашицеобразные каловые массы, которые после введения прикормов превращаются из кашицеобразных в оформленные, то при задержке стул уплотняется до «овечьего»стула.
При копростазе появляются разлитые боли в животе разной локализации, проходящие после опорожнения кишечника, вздутие, беспокойство и боль при дефекации.
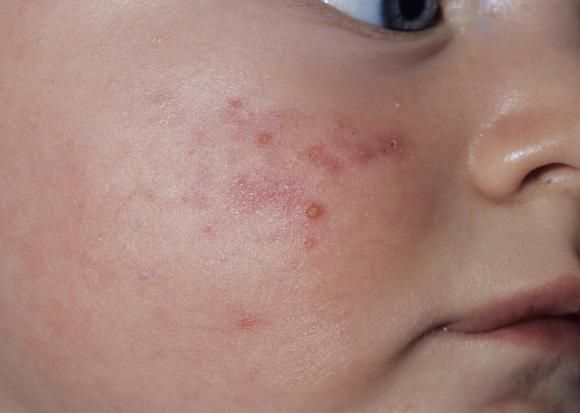
Общеклинические проявления характеризуются утомляемостью, снижением аппетита, головной болью, капризностью (каловая интоксикация). На кожных покровах могут появиться высыпания, гнойнички, акне.
При осмотре отмечается увеличение объёма живота из-за скопившихся газов, при пальпации обнаруживаются плотные каловые массы в сигмовидной и прямой кишке.
Задержка стула может сопровождать и другие патологии желудочно-кишечного тракта — гастродуодениты, холециститы, панкреатиты, функциональные нарушения гепатобилиарной системы.
Основываясь только на клинических данных, не всегда возможно установить механизм запоров: гипер- или гипотонический. Однако гипотонические запоры отличаются большей тяжестью и упорством, имеют прогрессирующий характер, могут сопровождаться каломазанием и образованием каловых камней.
Патогенез запора у ребёнка
При длительном нахождении каловых масс в толстой кишке происходит повышенное всасывание их жидкой части и уплотнение, что приводит к повреждению слизистой и боли при дефекации. [8] [9] Это заставляет ребёнка принудительно сдерживать позыв к опорожнению.
По мере увеличения частоты запоров развивается нарушение микробиоты кишечника, что усиливает патологическое состояние. [7] [10]
Классификация и стадии развития запора у ребёнка
В данное время нет единой общепринятой классификации запоров.
По происхождению выделяют:
По времени возникновения различают:
Согласно МКБ-10 (Международной классификации болезней десятого пересмотра), принято различать синдром раздражённой кишки и функциональные запоры разной этиологии. [2]
Кроме того, по типу нарушения двигательной функции запоры подразделяются на:
Функциональные запоры — более 90 % всех случаев запоров. [4] [6] [8] [9]
Очень важно различать запоры по степени компенсации:
Эта классификация по степени компенсации необходима врачу для определения тактики лечения или направления на консультацию к проктологу или хирургу. [1]
Осложнения запора у ребёнка
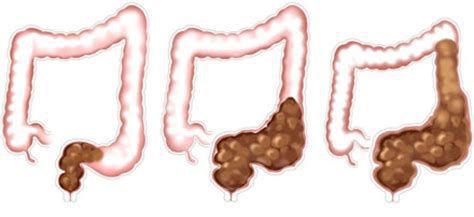
Длительная компрессия, которую оказывает кишечное содержимое при застое, может повлечь за собой растяжение и удлинение толстой кишки, нарушение кровоснабжения. Также у детей всё чаще возникают случаи геморроя, парапроктита, колита, хотя мы привыкли считать эти проблемы «взрослыми».
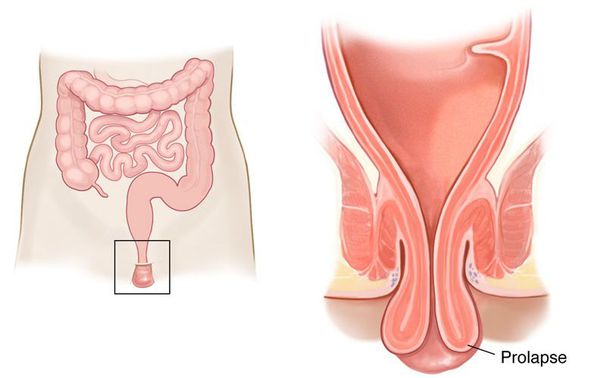
При частом натуживании может происходить выпадение прямой кишки.
Запоры провоцируют и усиливают дисбаланс микробиоты кишечника, что выражается в изменении соотношения полезной и условно патогенной микрофлоры и проявляется у ребёнка снижением иммунитета, признаками недостаточности микроэлементов и витаминов, вздутием живота и плохим запахом изо рта.
Каловый застой приводит к усилению всасывания токсинов и продуктов метаболизма микрофлоры. Об этом свидетельствуют признаки интоксикации: утомляемость, снижение аппетита, нарушение сна, кожные проявления.
Заболевания других органов желудочно-кишечного тракта, такие как рефлюкс-энтерит, стоматиты, желчекаменная болезнь, гастрит и другие, тоже могут возникнуть в результате стойких запоров.
Когда запор угрожает жизни пациента
Угрожающие признаки при запоре:
Диагностика запора у ребёнка
Когда нужно обратиться к врачу
Сбор анамнеза
При сборе анамнеза врач задаст следующие вопросы:
Физикальное обследование
Обследование проводится с целью выяснения причины и механизма развития запора, а также исключения врождённой или приобретённой органической патологии.
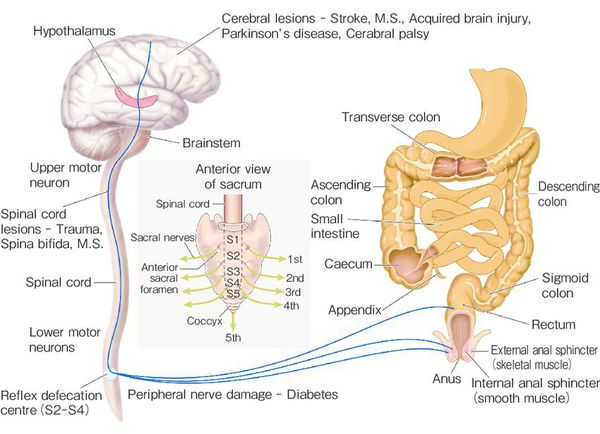
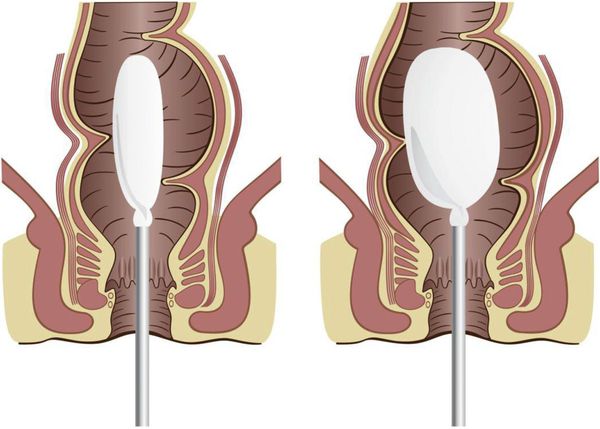
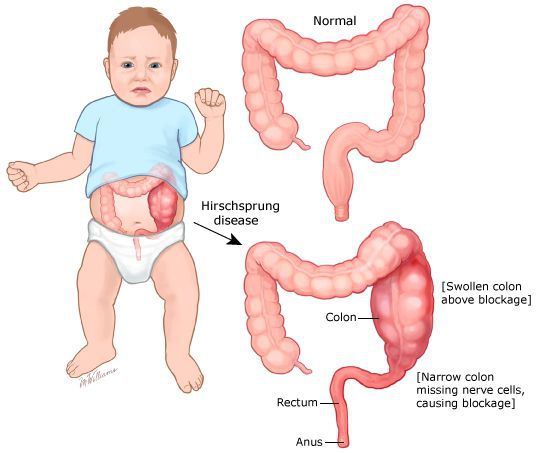
Начинается осмотр с пальцевого обследования. При этом определяется заполненность ампулы прямой кишки, состояние тонуса сфинктера, наличие анатомических повреждений (трещин, стеноза), наличие кровянистых выделений. При болезни Гиршпрунга тонус сфинктера повышен, при хронических запорах, каломазании — снижен.
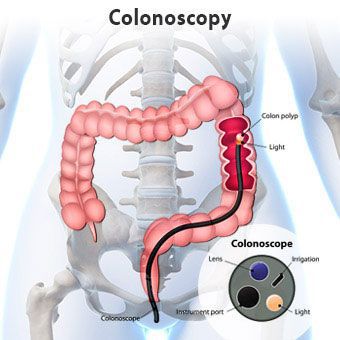
Эндоскопическое обследование (колоноскопия, ректороманоскопия) выполняется с целью оценки состояния слизистой оболочки кишечника и исключения воспалительных процессов.
С помощью рентгенографии органов брюшной полости и ирригографии можно увидеть структурные и функциональные особенности кишечника. Если при гипертоническом запоре просвет кишки сужен, гаустры усилены, опорожнение нормальное, то при гипотоническом наблюдается расширение сигмовидной и прямой кишки, опорожнение сильно замедлено.
Нарушения аноректальной зоны у детей выявляются с помощью манометрии и сфинктерометрии.
В комплексном исследовании применяется УЗИ-диагностика состояния кишечника, гепатобилиарной системы, поджелудочной железы и желудка. Учитывая неврологическую природу запоров, необходима консультация невропатолога.
Дифференциальный диагноз
При постановке диагноза очень важно провести сравнительный анализ заболеваний и состояний, схожих по клинике с запором.
В первую очередь необходимо исключить заболевания, имеющие органическую патологию (болезнь Гиршпрунга или аганглиоз). При данном заболевании нарушена иннервация участка толстой кишки, что может быть врождённой или приобретённой патологией. Врождённый аганглиоз проявляется с первого года жизни, приобретённый может возникнуть после какого-либо инфекционного заболевания кишечника. Чем больше протяженность участка с нарушенной иннервацией, тем раньше и более тяжело протекает заболевание. При болезни Гиршпрунга консервативное лечение малоэффективно. Идёт прогрессирование запоров с образованием каловых камней, увеличением размеров живота, развитием колита. Лечение заболевания — оперативное.
Лечение запора у ребёнка
Увеличение двигательной активности
Основа лечения запоров — изменение образа жизни: прогулки, посещение спортивных мероприятий, активные игры на свежем воздухе. В особенности, это необходимо детям, длительно сидящим за компьютером или перед телевизором. Эти изменения должны стать привлекательной альтернативой их обыденному времяпрепровождению. [1] [7]
Диетические рекомендации
Увеличение объёма потребляемой жидкости
При лечении запоров важно контролировать водный режим. Вода необходима для формировании каловых масс и облегчения прохождения их по кишечнику. Если воды недостаточно, то кал становится более плотным. Пить жидкость лучше за полчаса до еды или через два часа после приёма пищи.
Препараты
При применении слабительных следует помнить о следующих правилах:
БОС-терапия заключается в обучении ребёнка сознательной регуляции тонуса мышц тазового дна.
К физиопроцедурам относятся электрофорез, СМТ (синусоидальные модулированные токи) и рефлексотерапия.
Что нельзя делать, когда у ребёнка запор
Когда у ребёнка запор, его нельзя ругать и заставлять насильно садиться на горшок. Нельзя давать некоторые продукты питания, тормозящие моторику кишечника: айву, грушу, хурму. Следует уменьшить количество мучной и мясной пищи.
Срочные меры
До обращения к врачу ребёнка можно дать слабительный препарат, поставить свечку или сделать микроклизму.
Как сделать ребёнку клизму
Очистительная клизма проводится для освобождения нижних отделов кишечника от каловых масс.
Техника выполнения клизмы не сложная, её можно сделать в домашних условиях. Но, желательно, чтобы в первый раз проведение процедуры контролировал медработник.
Обучение опорожнению кишечника
При нарушенном функционирования мышц тазового дна эффективным методом является БОС-терапия. Цель терапии — научить пациента управлять мышцами малого таза и запирательного аппарата прямой кишки. Пациентами могут быть дети старшего возраста, способные понять поставленную задачу.
Позиция: лёжа на боку, в анальное отверстие вставляется датчик, соединённый с компьютером.
Задача ребёнка: усилить напряжение мышц для появления или увеличения какого-либо анимационного эффекта на экране.
Продолжительность терапии: один раз в неделю в течение пяти недель.
Народные средства
При запоре будет полезно употребление смесей сухофруктов (инжир, курага, чернослив), запечённых яблок, йодсодержащих фруктов (киви, фейхоа).
Прогноз. Профилактика
При устранении предрасполагающих причин и корректировке дефектов питания можно добиться беспроблемной дефекации и изменения характера испражнений. Самостоятельно проводить лечение, используя только послабляющие препараты и клизмы, нельзя, так как это может привести к усилению тяжести и хронизации состояния. [10] [11]
Для профилактики задержки стула необходима физическая активность, массаж, рациональное питание и благоприятная психологическая обстановка.
Как помочь ребенку с запором?
Оглавление
Запоры у ребенка могут возникать на различных этапах роста и развития. По статистике, от проблем со стулом страдает каждый пятый малыш. При этом нарушения могут возникнуть уже в младенчестве. С началом прикорма стул обычно налаживается, что связывают с введением в рацион клетчатки и увеличением двигательной активности. После года количество детей, страдающих от запоров, вновь растет. Это обусловлено уже переходом на твердую пищу, отказом от грудного вскармливания и сокращением в рационе жидкости.
Опасно пренебрежительно относиться к запорам!
На самом деле их последствия достаточно опасны и могут стать причиной:
Что делать, если у ребенка запор?
Важно! Запрещено заниматься самолечением. Не следует давать слабительные свечи и другие средства, а также проводить очистительные клизмы.
Причины запоров у детей
К основным факторам, стимулирующим нарушения стула у детей, относят:
Симптомы запоров
Заподозрить патологическое состояние можно по следующим признакам:
Диета
Что можно дать ребенку от запора?
Этот вопрос интересует многих родителей. Начинать борьбу с проблемой следует не с приема лекарственных препаратов, а с изменения рациона питания.
Следует приучить ребенка пить простую чистую воду. Обычно малышам в возрасте старше 3 лет достаточно 2-3 стаканов воды в день. От сладких газированных напитков, кофе и чая необходимо отказаться. Это обусловлено тем, что они обладают выраженным мочегонным действием и стимулируют запоры и обезвоживание организма.
Особенно полезной оказывается прохладная вода, которую дети пьют утром натощак. Постепенно температуру жидкости можно снизить. Послабляющим действием обладают и следующие напитки:
Важно! Вводить их в рацион следует постепенно, начиная с небольшого количества. В противном случае можно спровоцировать срыв пищеварения.
Лечение запоров у детей подразумевает и введение в рацион продуктов с послабляющим действием, к которым относят:
Они также включаются в питание постепенно и под контролем врача. Полезными могут оказаться злаковые каши: овсяная, гречневая, пшеничная, перловая. От риса, груш, сладостей, сдобы, животных жиров, мучных изделий желательно отказаться. Они обладают закрепляющим действием.
Чем еще кормить ребенка, чтобы не было запоров?
Ответ на этот вопрос должен дать педиатр.
Гимнастика
Считается, что подвижные, активные дети меньше страдают запорами. Для профилактики патологического состояния полезны занятия ходьбой и бегом, плаванием, упражнения для укрепления брюшного пресса, приседания, наклоны.
Если ребенок уже страдает от проблем со стулом, рекомендуется начинать день с простой утренней гимнастики. Также полезным может оказаться массаж.
Внимание важно уделить и общему изменению поведения малыша.
Ребенка следует приучить посещать туалет примерно в одно и то же время, поощрять за соблюдение режима дня (мотивировать и хвалить).
Также важно создать в туалете благоприятную обстановку. Ничто не должно отвлекать ребенка от акта дефекации или пугать его в санузле.
Преимущества обращения в МЕДСИ
Чтобы записаться на прием, достаточно позвонить по номеру 8 (495) 7-800-500. Наш специалист ответит на все вопросы и предложит оптимальное время для посещения врача. Также запись возможна через приложение SmartMed.
Современные аспекты лечения запоров у детей
В питании больных с запорами должно присутствовать достаточное количество жидкости — воды, фруктовых соков, которые употребляются натощак, во время еды или в интервалах между приемами пищи
В питании больных с запорами должно присутствовать достаточное количество жидкости — воды, фруктовых соков, которые употребляются натощак, во время еды или в интервалах между приемами пищи
Медицинская литература располагает данными, свидетельствующими о том, что 40-60% взрослых пациентов и 90% больных детей с клинической симптоматикой, характерной для патологии желудочно-кишечного тракта, страдают функциональными заболеваниями. Из них запоры представляют наиболее серьезную проблему. В последнее время растет частота проявления функциональных запоров у детей, поэтому очень важна правильная коррекция этой патологии.
Запоры условно делятся на функциональные и органические. Функциональные запоры в зависимости от этиопатогенеза подразделяются на алиментарные, дискинетические, психоневрогенные, эндокринные, воспалительные (на фоне колита).
Лечение детей с запорами должно быть комплексным, при этом большое значение имеет диетотерапия. На ранних стадиях заболевания правильная диета, регулируя деятельность кишечника, во многих случаях приводит к нормализации стула без дополнительного применения медикаментозных средств.
Степень нарушений кишечной секреции при заболеваниях кишечника в значительной мере определяется набором продуктов и характером их кулинарной обработки. По воздействию на моторную функцию пищевые вещества разделяются на три группы: усиливающие моторную функцию, замедляющие перистальтику и индифферентные.
Наиболее выраженным послабляющим действием обладают: черный хлеб; сырые овощи и фрукты; сухофрукты; белый хлеб с повышенным количеством отрубей (лечебные сорта белого хлеба — «Здоровье», «Барвихинский»); бобовые; крупы овсяная, гречневая, ячневые, мясо с большим количеством соединительной ткани, соления, безалкогольные напитки, насыщенные углекислотой (минеральные воды, лимонад, фруктовые напитки); очень сладкие блюда (например, кисели и компоты из клюквы, крыжовника).
Послабляющее действие кисломолочных напитков меняется в зависимости от способа их приготовления и условий хранения. Кисломолочные напитки с кислотностью выше 90-100° по Тернеру обладают послабляющим действием. Кроме этого, кисломолочные продукты должны быть свежеприготовленными, так как послабляющий эффект сохраняется только в течение первых суток. Молоко в чистом виде и в большом количестве в блюдах обычно переносится плохо, вызывая поносы, метеоризм у больных с запорами, поэтому большинство авторов рекомендуют исключить или уменьшить его количество при запорах.
Механическими и химическими раздражителями служат волокна растений и органические кислоты. Поэтому при запорах рекомендуются сухофрукты, финики, инжир, свежие фруктовые, овощные и ягодные соки. Некоторые сухофрукты, особенно инжир и чернослив, способствуют набуханию и увеличению объема кишечного содержимого. При любой форме запора можно ежедневно включать в диету чернослив (10-20-30 штук). Его заливают небольшим количеством воды на ночь, съедают утром и вечером, вместе с полученным настоем.
Клетчатка и клеточные оболочки являются основными стимуляторами кишечной секреции. Клеточные оболочки сырых овощей и фруктов перевариваются хуже. В оболочках растительных клеток содержатся углеводы и белки, медленно и не полностью перерабатываемые пищеварительными ферментами. В свою очередь, непереваренная пища попадает в сферу активной деятельности микробов, под воздействием которых образуются кислоты и газы, усиливающие перистальтику толстой кишки. Маленькие пузырьки газа делают кишечное содержимое более рыхлым. Протирание и особенно гомогенизация продуктов значительно уменьшают их механическое воздействие на слизистую оболочку желудочно-кишечного тракта.
В зависимости от характера нарушений моторной функции кишечника в диете меняется количество пищевых регуляторов перистальтики и в каждом случае оно рассчитывается индивидуально с учетом других симптомов заболевания. Ряд авторов рекомендуют при усилении моторной функции толстой кишки на первом этапе исключить продукты, содержащие большое количество клетчатки. Допускается мясо и рыба в рубленом виде, овощи и фрукты без кожуры, в виде пюре. При гипомоторных нарушениях, наоборот, показано большое количество клетчатки, прохладная жидкость натощак, растительное масло.
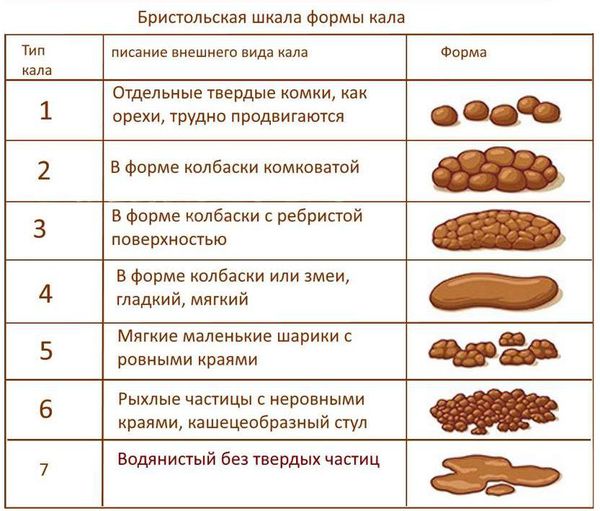
В питании больных с запорами должно присутствовать достаточное количество жидкости — воды, фруктовых соков, которые употребляются натощак, во время еды или в интервалах между приемами пищи. От наличия в меню овощей, богатых целлюлозой и гемицеллюлозой, также зависит не только объем кала, но и содержание воды в стуле. Важно отметить, что даже при относительно незначительных колебаниях процентного содержания воды консистенция фекальных масс меняется. Так, кал жидкий, если в нем 90% воды, кашицеобразный — 85%, мягко-плотный — 80%; в нормальном стуле 78% воды. Затруднение в пассаже кишечного содержимого наступает при снижении количества воды до 50%, а прохождение его по кишечнику прекращается при 20% содержания воды. Поэтому больным запорами рекомендуется по возможности обильное питье в течение дня.
Можно назначать минеральные воды: при запорах с повышенной сократительной активностью кишечника, с наличием спастических болей в животе рекомендуется принимать Ессентуки №4; при кишечной гипомоторике — более минерализованную воду Ессентуки №17. Принимаются минеральные воды по 0,5-1 стакану два-три раза в день натощак за 1-1,5 часа до еды в теплом виде.
У детей грудного возраста диетотерапия имеет ряд особенностей. Как уже отмечалось многими авторами, нельзя долго вскармливать ребенка одним молоком, кефиром и детскими молочными смесями. Со второго полугодия молочные продукты не должны превышать 700-750 мл в сутки, после года 500 мл, в два-три года 300 мл. Рекомендуется с пятимесячного возраста вводить в рацион ребенка фруктовые пюре: яблочное, абрикосовое, персиковое, а также соки. Фруктовые соки и пюре оказывают положительное влияние на секреторную и моторную функции органов пищеварения, повышают аппетит и оказывают благоприятное воздействие на микрофлору кишечника. При запорах следует назначать капустный, свекольный соки, пюре из чернослива (от 2 до 4 чайных ложек в день в зависимости от возраста).
Принципы правильного питания грудных детей:
Мы рассматривали эффективность смеси «Фрисовом», которая назначалась детям со срыгиваниями, запорами, кишечными коликами. В ее состав входит клейковина рожкового дерева, обладающая мягким послабляющим эффектом. Волокна связывают воду и увеличивают вязкость содержимого кишечника, что в свою очередь улучшает перистальтику. У большинства детей в течение первой недели стул нормализовался, уменьшались вздутие, боли в животе, улучшился аппетит. При искусственном вскармливании ребенка, можно полностью заменить все кормления смесью «Фрисовом». Для некоторой части детей диетотерапия оказалась недостаточной. В последнее время появилась сухая, пресная, адаптированная смесь «Семпербифидус», которая также пригодна для питания детей с запорами. Послабляющий эффект смеси обеспечивается входящей в ее состав лактолактулозой.
Коррекция диеты требуется при всех видах запора. Но эффективность диетотерапии в несколько раз увеличивается при обогащении ее биологически активными добавками (БАД). Поэтому надо помочь больному правильно построить ежедневный рацион, введя в него балластные вещества, прежде всего содержащиеся в продуктах питания. Балластные вещества (наполнители или набухатели) представляют собой полисахариды растительного происхождения, которые не подвергаются ферментативному расщеплению в тонкой кишке, а достигнув толстой кишки, частично расщепляются бактериями, частично же набухают за счет впитывания воды.
В конце прошлого столетия люди ежедневно употребляли с пищей примерно 100 г балластных веществ. В наше время это количество снизилось в среднем до 15-20 г в день.
Было установлено, что применение пшеничных отрубей в ежедневной дозе 30 г увеличивает массу фекалий на 56,3%, а общее время транзита кишечного содержимого по толстой кишке сокращается вдвое.
При приеме отрубей рекомендуется потреблять достаточное количество жидкости во избежание уплотнения каловых масс. 1 г отрубей связывает 18 г воды. В сутки рекомендуется принимать пищевых волокон от 15 до 50 г. Большое количество пищевых волокон приводит к понижению усвоения жиров на 5-7%, белков на 8-15%.
Практика показывает, что часто после отмены отрубей запоры возобновляются, отсюда возникает необходимость в их повторном применении.
Применение слизистых веществ, так называемых муцилагиназ, при запорах тоже практикуется давно. Эти средства состоят из одинакового объема клетчатки и полисахаридов, не способных всасываться в кишечнике. Данные вещества растительного происхождения, имеют смолообразную консистенцию, нерастворимы. В воде они разбухают и превращаются в слизистую массу, которая не дает сгущаться калу и одновременно увеличивает его объем. К слизистым веществам относятся водоросли морского происхождения. В нашей стране наиболее широко применяется морская капуста (ламинария), представляющая собой бурую водоросль, богатую йодистыми, бромистыми и кальциевыми солями, полисахаридами, витамином С. Ламинария противопоказана больным с идиосинкразией к йоду и при длительном применении может вызвать явления йодизма.
Детям до года назначаются специальные сухие БАД. В настоящее время в промышленное производство внедрены БАД, содержащие живые бифидобактерии и лизоцим. Обогащение продуктов лечебного питания лизоцимом основано на его биостимулирующем, бактериостатическом, бифидогенном, антигистаминном и других свойствах.
Широко применяются при запорах и кисломолочные продукты. Физиологическая роль молочнокислых бактерий многообразна: они вызывают сбраживание молочного сахара с образованием молочной кислоты, участвующей в кальциевом обмене, расщеплении казеина и способствующей росту бифидобактерий. Продукты лечебного питания, содержащие молочнокислые бактерии, обладают выраженными антагонистическими свойствами по отношению к патогенным и условно-патогенным микроорганизмам. Широко используются такие кисломолочные продукты, как биокефир, бифилин, простокваша, биолакт, бивит, бифидок и т. д. Кроме того, рекомендуются различные закваски: «Эвита», «Нарине», «Витафлор» и т. д. Применяется и смесь Семпербифидус, которая способствует росту бифидофлоры и угнетает рост условно-патогенной флоры, благодаря наличию лактолактулозы.
Диетотерапия с назначением БАД эффективна при алиментарных запорах, но в остальных случаях требуется медикаментозная терапия.
Главное место в медикаментозной терапии запоров занимают слабительные средства. По механизму действия слабительные средства отличаются друг от друга. К побочным явлениям слабительных препаратов относятся: аллергические реакции, диарея, рвота и т. д.
В клинической практике чаще всего используются средства, содержащие антрагликозиды — листья сенны, ревеня и др. Применение растительных слабительных средств (листья сенны, крушина) сопряжено с определенными неудобствами, так как уровень содержания в них действующих гликозидов подвержен колебаниям, концентрация их не поддается точному учету, а передозировка вызывает побочные эффекты. Поэтому часто используются таблетированные формы (тисасем, сенадексин и др.).
Экспериментально доказано, что длительное применение антрагликозидов вызывает дистрофические изменения в нервно-мышечном аппарате толстой кишки.
В состав ряда слабительных входят синтетические вещества — фенолфталеин, бисакодил и др., послабляющий эффект которых сходен с антрагликозидами.
На практике врачи часто применяют свечи бисакодила — он является контактным слабительным, действует непосредственно на слизистую оболочку прямой кишки, возбуждая сенсорные окончания нервных сплетений в слизистой оболочке и подслизистом слое. В результате ускоряет и усиливает перистальтику толстой кишки, увеличивает также выделение воды и электролитов в ободочной кишке, что приводит к размягчению каловых масс. При проктосигмоидитах, раздражая слизистую оболочку прямой кишки, препарат вызывает у детей болезненное ощущение.
Сравнительно безвредными являются препараты из естественных и полусинтетических полисахаридов и дериватов целлюлозы. К ним относится нормаза (лактулоза). Нормаза под воздействием кишечных бактерий в толстой кишке подвергается перевариванию с образованием уксусной и молочной кислот, которые способствуют секреции воды в кишечнике и ускорению эвакуации содержимого, подавляют рост бактероидов, эшерихий. Назначается от 5 до 30 мл, в зависимости от возраста, один раз в день натощак в виде сиропа. При колитах эффективно применение нормазы с хилак-форте.
Фитотерапия оказывает значительную помощь в комплексном лечении больных с запорами. Содержащиеся в травах биологически активные вещества в их природных соотношениях при длительном применении могут оказаться эффективнее, чем отдельные их ингредиенты в препаратах. Лекарственные растения нужно назначать индивидуально с учетом их терапевтического действия.
К растениям, обладающим слабительным действием, относятся: анис обыкновенный (плоды), жостер слабительный (плоды), золототысячник обыкновенный (трава), крушина ольховидная (кора), мелисса лекарственная (листья), одуванчик лекарственный, рябина обыкновенная (плоды), солодка голая (корни), стальник полевой (корни), щавель конский (плоды).
Травы назначаются в виде настоев, отваров, различных слабительных чаев. Мы используем лекарственные растения с лечебно-профилактической целью. В период обострения слабительные травы сочетаются с оказывающими спазмолитическое, обезболивающее и противовоспалительное действия травами (календула, ромашка, тысячелетник, можжевельник обыкновенный). Кроме этого, мы рекомендуем фитотерапию в весенне-осенний период, когда наблюдаются рецидивы запоров (профилактические курсы фитотерапии проводятся в периоды сезонного обострения с перерывами). С этой же целью можно использовать так называемый «жостерный компот»: 1 ст. л. жостера, 30 г изюма, 10 г чернослива заливают 400 мл воды, кипятят 20 минут, процеживают и принимают внутрь по 1/4-1/2 стакана на ночь.
Таким образом, лечение запоров должно проводиться с учетом причинных факторов и обязательно комплексно.